Диагноз ПЭП у новорожденного
Пэп (перинатальная энцефалопатия) у новорожденных: что это такое, диагноз, группа риска, симптомы, лечение

@mamochki_vdecrete_uralsk07
Перинатальная энцефалопатия (ПЭП) – это диагноз, объединяющий большую группу разных по причине и проявлениям поражений головного мозга. Они развиваются в перинатальный период жизни ребенка: с 28 недели беременности по 8 день после рождения. Заболевание может протекать в разных формах тяжести, а лечение ПЭП у новорожденных требует индивидуального подхода.
Причины перинатальной энцефалопатии
Причины возникновения ПЭП у новорожденных бывают самые разные.
Факторы риска до беременности:
- первая беременность, наступившая до 18 лет или после 30 лет;
- медицинские аборты;
- повторные выкидыши;
- длительное бесплодие.
Факторы риска во время беременности:
- болезни матери в период беременности (анемия, сахарный диабет, пороки сердца, болезни почек, острые вирусные заболевания, гипертоническая болезнь, хирургические операции, перенесенные во время беременности);
- токсикозы;
- стрессы;
- угроза прерывания беременности;
- курение, алкоголь, наркотики;
- работа матери, связанная с вибрацией и радиацией; поднятие тяжестей;
- употребление лекарственных препаратов;
- внутриутробная инфекция;
- многоводие;
- многоплодие;
- резус-конфликт матери и плода;
- патологии плаценты;
- недоношенная или переношенная беременность.
Факторы риска во время родов:
- ранняя отслойка плаценты;
- рождение близнецов;
- кесарево сечение;
- ягодичное предлежание плода;
- несоответствие головки ребенка родовым каналам матери (узкий таз);
- слишком быстрые (до 6 часов) или затянутые (более 24 часов) роды;
- чрезмерная стимуляция родов медикаментами;
- общий наркоз;
- слабая родовая деятельность;
- короткий потужной период;
- родовые травмы;
- обвитие, разрыв или выпадение пуповины;
- вдыхание плодом околоплодных вод во время родов.
Факторы риска после рождения малыша:
- инфекции гнойного характера;
- гемолитическая болезнь новорожденного;
- хирургические операции;
- врожденные пороки развития.
Симптомы ПЭП
Симптоматика этого заболевания не менее разнообразна, чем причины его появления. Признаки ПЭП у новорожденных обычно зависят от участка и степени поражения головного мозга, возраста ребенка, причины возникновения и длительности воздействия повреждающего фактора.
Поэтому в медицине выделяют целый ряд клинических синдромов, сопровождающих перинатальную энцефалопатию в разные периоды ее протекания. Все сразу у одного ребенка они, конечно же, наблюдаться не могут. Как правило, обнаруживают один, ведущий, или несколько синдромов ПЭП.
Синдромы острого периода болезни
(до 1 месяца жизни ребенка):
- Повышенная нервно-рефлекторная возбудимость – проявляется общим беспокойством ребенка, тремором ножек, ручек, подбородка, внезапными вздрагиваниями, плохим сном, продолжительным громким плачем. Встречается у новорожденных с легким повреждением мозга, в дальнейшем перетекает в церебрастенический синдром следующего, восстановительного, периода.
- Общее угнетение ЦНС – наблюдается у детей с повреждением головного мозга средней тяжести. Характеризуется сниженными рефлексами, мышечным тонусом, двигательной активностью. У таких детей отмечается вялость, угнетение сознания разной степени выраженности.
- Двигательные нарушения – проявляются снижением или повышением двигательной активности, изменением тонуса мышц, гиперкинезами (излишние, нецеленаправленные движения), нарушением координации. Невропатологи такие характеристики обычно называют гипертонусом или гипотонией.
- Коматозный синдром – угнетение и потеря сознания. Наблюдается у новорожденных с обширными кровоизлияниями в черепную полость, отеками головного мозга вследствие родовой травмы и тяжелой асфиксии. Дети с такими проявлениями обычно направляются в отделение реанимации, подключаются к аппарату искусственного дыхания. Тяжелое состояние длится 10-15 дней и сопровождается отсутствием рефлексов сосания и глотания.
- Судорожный – проявляется судорогами.
- Гипертензионно-гидроцефальный синдром – появление в головном мозге излишней спинномозговой жидкости (ликвора), что приводит к высокому внутричерепному давлению. Проявляется беспокойным сном, частыми обильными срыгиваниями, монотонным плачем, запрокидыванием головы, выбуханием и сильной пульсацией родничка.
Синдромы восстановительного периода болезни
(после 1 месяца жизни до 1 года у доношенных детей и до 2 лет у недоношенных малышей):
- Гипертензионно-гидроцефальный синдром.
- Судорожный.
- Двигательные нарушения.
- Церебрастенический синдром – наблюдается при легкой форме поражения головного мозга. Характеризуется общим двигательным беспокойством на фоне нормального физического и психического развития ребенка, а также резкими переменами настроения, вздрагиваниями, нарушениями сна (поверхностный, беспокойный сон).
- Задержка темпов развития (речевого, психического, двигательного).
- Вегето-висцеральные расстройства – нарушения вегетативной нервной системы, которая отвечает за работу внутренних органов. Для этого синдрома характерны: срыгивания, поносы или запоры, кишечные колики, аритмия, тахикардия. А также: нарушения терморегуляции (холодные ручки, ножки, нос; беспричинные подъемы температуры), изменение цвета кожи (периодическое посинение или мраморность).
Третий период болезни
ее исход, для которого характерны:
- Выздоровление.
- Задержка психического, физического, речевого и двигательного развития ребенка.
- Минимальная дисфункция мозга. Легкая энцефалопатия, протекающая на фоне умеренных проявлений астении, гипертензионно-гидроцефального синдрома, неврозоподобного состояния.
Сильные поражения ЦНС:
- ДЦП;
- эпилептический синдром;
- умственная отсталость;
- прогрессирующая гидроцефалия (водянка головного мозга).
Лечение ПЭП у новорожденных
Лечение детей с перинатальной энцефалопатией проводится комплексно и зависит от проявлений болезни и их степени выраженности. Основной курс лечения составляет врач-невропатолог. В частности, в терапию ПЭП входят:
- Рациональное вскармливание.
- Массаж (после 1 месяца жизни).
- Физиотерапия.
- Ортопедическая коррекция.
- Занятия с логопедом (в старшем возрасте).
Медикаментозное лечение
Зависит от преобладающих синдромов:
- в случае гипертензионно-гидроцефального – мочегонные средства;
- при судорожном синдроме назначаются противосудорожные препараты;
- витамины;
- средства, улучшающие питание мозга;
- лекарства, улучшающие кровообращение мозга.
Профилактику перинатальной энцефалопатии следует начинать задолго до родов, даже до самого зачатия ребенка. Ведь чем лучше здоровье и образ жизни будущей матери, тем крепче и здоровее родится малыш.
Источник: https://goodmummy.ru/diagnoz-i-lechenie-pep-u-novorozhdennyx.html
Энцефалопатия у грудничка: перинатальная, токсическая и билирубиновая

Эта статья не только о достаточно распространенной патологии нервной системы у ребенка – это возможность рассказать родителям о причинах и наиболее частых видах энцефалопатии у грудничка.
Детская энцефалопатия представляет собой диффузное расстройство головного мозга, которое вызвано в связи с различными патологическими изменениями непосредственно в нервных клетках.
В большинстве случаев это:
- значительное нарушение их кровоснабжения;
- воздействие гипоксии, чаще всего еще во внутриутробном периоде;
- токсических или инфекционных агентов;
- асфиксии (резкое прекращение поступления кислорода в ткани) в родах.
Что такое энцефалопатия
Энцефалопатия у детей представляет собой группу различных патологических синдромов и болезней нервной системы невоспалительного генеза, развивающиеся в результате воздействия на нейроны головного мозга различных повреждающих факторов, вызывающих нарушение их функций.
Наиболее частыми причинами энцефалопатии у детей считаются:
- Хроническая внутриутробная гипоксия:
- значительная фетоплацентарная недостаточность;
- заболевания матери в период беременности (болезни крови, сердечно-сосудистая патология, сахарный диабет);
- воздействие других факторов.
- Внутриутробные инфекции:
- токсоплазмоз;
- цитомегаловирус;
- краснуха;
- гепатит;
- хламидиоз;
- герпетическая инфекция.
- Острая гипоксия в родах:
- преждевременная отслойка плаценты;
- асфиксия и дистресс плода в родах.
- Родовые травмы.
- Прием определенных групп лекарственных препаратов матерью в период беременности.
- Назначение лекарств новорожденному после рождения;
- Гемолитическая болезнь новорожденного и другие патологические виды злокачественных желтух.
- Врожденные сосудистые аномалии (мальформации) или патология сосудов головного мозга.
- Перенесенные нейроинфекции (менингит, энцефалит вирусный или бактериальный).
- Демиелинизирующие заболевания головного мозга.
- Травмы.
- Опухоли (доброкачественные или злокачественные новообразования).
Виды патологии
Детская энцефалопатия по классификации практически не отличается от ее взрослой формы по этиологическому (повреждающему фактору), но как при этом как отдельная форма выделяется — врожденная энцефалопатия, развивавшаяся в результате воздействия повреждающих агентов на мозг ребенка еще в чреве матери.
Она может проявиться:
- сразу после рождения (перинатальная энцефалопатия);
- у деток старшего возраста, если перинатальная энцефалопатия не диагностирована вовремя (резидуальная энцефалопатия перинатально обусловленная).
Перинатальная
ПЭП или перинатальная энцефалопатия является особой группой поражений головного мозга у детей, возникающих при воздействии повреждающих факторов (гипоксии, травмы, инфекционных агентов и/или их токсинов, продуктов обмена)
в перинатальный период (с 28 недели беременности до 7 суток жизни у доношенных или до 28 суток внеутробной жизни у недоношенных детей).
Важно знать, что при своевременном определении патологии – лечение в 90-95% случае полностью купирует все симптомы болезни и не проявляется во взрослой жизни.
Поэтому при появлении минимальных проявлений перинатальной энцефалопатии у грудничка:
- изменение тонуса мышц (гипертонусили гипотония мышц);
- неадекватные реакции на внешние раздражители (звуки, свет) – вздрагивания, крик, длительное беспокойство;
- тремор подбородка и конечностей;
- отсутствие рефлексов или их слабая выраженность (сосательный, поисковый);
- частый беспричинный крик, нарушения сна, беспокойство, капризность;
- запрокидывания головы;
- частые срыгивания;
- косоглазие, экзофтальм;
- задержка физического или психического развития
При появлении этих симптомов у грудничка (в любом сочетании) необходимо обратиться к неврологу, пройти необходимое обследование для определения и/или устранения повреждающего фактора и начать комплексное лечение ребенка.
О необходимости лечения:
часто родители сомневаются, так ли необходимо начинать назначенный курс лечения и «кормить малыша всякой химией» — при уточненном диагнозе это крайне необходимо. Если малыша не лечить – поражение нейронов продолжиться и последствия будут отрицательными.
В тоже время не стоит пугаться этого диагноза – от локализации и объема поражения ткани мозга и его глиальных структур. А у детей нервные клетки очень пластичны и способны к быстрому восстановлению.
Поэтому чем раньше начато лечение, тем больше вероятность полного восстановления уже пораженных клеточек или минимальных последствий для малыша.
Дисциркуляторная или токсическая
При этой форме заболевания органические изменения в нейронах развиваются в связи с развитием и прогрессированием сосудистых заболеваний, врожденных аномалий церебральных сосудов или токсического воздействия на нейроны ядов, токсинов микроорганизмов, лекарственных или химических средств.
Эту патологию может спровоцировать воздействие на головной мозг ребенка следующих факторов:
- врожденные аномалии церебральных сосудов (аневризмы, атриовенозные мальформации, врожденные стенозы);
- вирусные и инфекционные заболевания со стойким и длительным нейротоксикозом, осложненные септическими процессами;
- системные или инфекционные васкулиты, эмболии, наследственные ангиопатии, стойкая гипотония, аритмии;
- заболевания крови (лейкоз, тромбоцитопеническая пурпура, нарушения свертывания);
- прогрессирующие соматические и эндокринные патологии, вызывающие стойкие изменения сосудов микроангиопатии (сахарный диабет, патология надпочечников и щитовидной железы).
Симптомы данной патологии похожи на проявления при перинатальной энцефалопатии.
Тактика родителей ничем не отличается от предыдущей патологии – раннее лечение и постоянное наблюдение детского невролога и педиатра, а при сосудистых изменениях и детского сосудистого хирурга.
Билирубиновая
Билирубиновая энцефалопатия является отдельным видом токсической энцефалопатии в результате выраженного отрицательного воздействия на нейроны и структуры головного мозга новорожденного продуктов распада гемоглобина – билирубина или в связи с нарушением его обезвреживания в организме.
При этом отмечается его высокое содержание в крови с развитием патологических желтух:
- внутриутробной желтухи в результате реализации TORCH – инфекции (токсоплазмоз, гепатит);
- при гемолитической болезни (при несовместимости групп крови и/или резус-фактора у плода и матери);
- на фоне врожденных аномалий печени и желчного пузыря;
- прогрессирующих заболеваний крови.
Повышенный уровень билирубина в крови приводит токсическому воздействию на нейроны головного мозга, чаще всего на его подкорковые ядра (ядерная желтуха) или структуры мозжечка, вызывая необратимые изменения в нервных клетках и их гибель.
При длительном течении злокачественной неонатальной желтухи любого генеза последствия для здоровья и жизни малыша неблагоприятны – развиваются параличи и парезы конечностей, мышц лица и шеи, нарушения дыхании и сердечной деятельности, стойкие вестибулярные нарушения.
Поэтому при появлении желтухи в период новорожденности или в первые месяцы жизни необходим контроль специалиста, определение причины при ее затяжном течении и назначение лечения при высоких показателях концентрации билирубина в крови с обязательным динамическим наблюдением состояния малыша и контроль снижения показателей (биохимический анализ крови).
Терапия затяжных патологических желтух у грудничков в большинстве случаев проводится в условиях стационара
Признаки энцефалопатии у грудничка
Общими признаками и симптомами энцефалопатии у детей являются:
- головная боль, беспокойство, капризность, постоянный крик;
нарушения сна, которые проявляются сонливостью днем и бессонницей ночью – часто ребенок спит только на руках;
- гиперактивность, неврозы в виде нарушения поведения, неуправляемость, расторможенность, навязчивые состояния;
- нарушения слуха и зрения;
- развитие гидроцефального синдрома (у детей первого года жизни);
- у детей постарше отмечаются нервные тики и фобии в виде панической боязни каких-либо объектов явных или придуманных, а также явлений окружающей среды;
- снижение памяти (чаще нарушения краткосрочной памяти по запоминанию слов, цифр или названий предметов), познавательной активности и интеллекта ребенка;
На все эти проявления нужно своевременно обращать внимание и проконсультироваться у детского невролога.
Диагностика
Диагностика энцефалопатии основана на определении причины патологических изменений в головном мозге и выраженности неврологических нарушений.
Для этого применяют:
- сбор жалоб и анамнеза болезни (течение беременности и родов, определение возможного повреждающего фактора во внутриутробном периоде или после рождения ребенка);
- определение неврологического статуса;
- консультации узких специалистов (окулиста, эндокринолога, кардиолога, ЛОР-врача);
- лабораторные методы обследования;
- инструментальные методы (нейросонография, КТ — или МРТ — головного мозга, ЭЭГ и ее модификации, ЭЭГ-видеомониторинг).
Итак, что нужно знать:
- любая форма энцефалопатии требует немедленного лечения и постоянного наблюдения участкового врача и детского невролога;
- при своевременном определении перинатальной энцефалопатии и терапии заболевания – лечение в 90-95% случае полностью купирует все симптомы болезни и не проявляется во взрослой жизни, все зависит от степени поражения нервной системы и расположении очага;
- билирубиновая энцефалопатия – это крайне серьезная патология, которую нельзя допускать, а для этого необходимо контролировать уровень билирубина при затяжной физиологической желтухе и патологических желтухах.
Источник: https://zen.yandex.ru/media/id/5d3aa980b96cfd00adb0bf09/5d3d598d4e057700aed7c62f
Перинатальная энцефалопатия у новорожденных

Если ребенок получает травму головного мозга, или асфиксию, это фиксируется в обменной карте, и впоследствии крохе ставят диагноз «ПЭП» или «ПП ЦНС».
- ПП ЦНС — это перинатальное (от лат. peri — «около, вблизи» и natalis — «родиться») поражение центральной нервной системы (то есть головного мозга).
- ПЭП расшифровывается как «перинатальная энцефалопатия». Это поражение ЦНС, произошедшее в родах или в процессе беременности из-за кислородного голодания плода.
К ПЭП относятся повреждения головного мозга, возникающие в промежуток времени от 28-й недели беременности до 7-го дня жизни В первые дни жизни сложно определить, какая именно патология мозга у малыша, а потому все нарушения со стороны головного мозга и назвали ПЭП. Проявления этого диагноза многолики.
Фиксируют первые проявления ПЭП. Это поздний, слабый или болезненный крик новорожденного, длительная синюшность, плохая терморегуляция, измененное сердцебиение, отсутствие сосательного рефлекса, нарушенный сон, измененная двигательная активность. Такие детишки помещаются в отделение патологии новорожденных под контроль неонатологов.
Если у ребенка наблюдается постоянная плаксивость или угнетение, частые срыгивания, вплоть до рвоты «фонтаном», вздрагивания или вскидывания рук и ног, плохой ночной (частые пробуждения, беспокойный поверхностный сон) и дневной сон (малыш мало спит днем), трудности с засыпанием (долгое укачивание на руках), выпучивание глаз, неадекватные реакции на звук, свет, повышенная потребность в сосании (ребенок «висит на груди» или постоянно требует пустышку), необходимо встать на учет к неврологу в поликлинике по месту жительства.
Период обострения
1.
Синдром повышенной нервно-рефлекторной возбудимости говорит о легкой степени поражения мозга и проявляется постоянным двигательным возбуждением малыша: сон крохи беспокойный, дитя трудно засыпает, слишком долго бодрствует (что не характерно для новорожденных). Кроха часто беспричинно плачет, вздрагивает, конечности и подбородок подергиваются. Рефлексы повышены, у ребенка высокая судорожная готовность (то есть при повышении температуры, например легко могут развиться судороги).
2. Судорожный (эпилептический) синдром может проявляться как сразу после рождения, так и позже, на фоне инфекции.
У детей первого года жизни распознать его не так просто, ведь он может проявляться не только судорогами, но и кратковременной остановкой дыхания (апноэ), автоматическими жевательными движениями, мелким дрожанием конечностей, вздрагиванием, подергиванием, напряжением и сгибанием-разгибанием рук и ног, икотой, срыгиванием.
3. Гипертензионно-гидроцефальный синдром (ГГС) объединяет два понятия — гидроцефалию (лишняя жидкость, скопившаяся в желудочках мозга) и гипертензию — повышение внутричерепного давления.ГГС возникает из-за нарушения оттока спинномозговой жидкости и его обратного всасывания, в результате чего ликвор начинает скапливаться в желудочках мозга, расширяя их.
Вены переполняются кровью, большой родничок увеличивается в размерах, выбухает, пульсирует.
Признаки гипертензионногидроцефального синдрома: дети первого года жизни вялые, слабые, плохо сосут и быстро устают, пронзительно плачут, их часто рвет «фонтаном». В конечностях (особенно в ногах) повышается мышечный тонус, часто бывают судороги. У малыша возможно косоглазие, асимметрия и отвисание нижней челюсти, асимметрия мимической мускулатуры.
У детей старше года (с закрытыми родничками) внутричерепная гипертензия проявляется сильными, приступообразными головными болями, чаще по утрам, с рвотой, не приносящей облегчения.
Малыши становятся метеочувствительными, реагируют на перемены погоды, магнитные бури, требуют, чтобы их держали на руках в вертикальном положении (это улучшает отток ликвора и облегчает головную боль).
4. Синдром угнетения ЦНС сложно не заметить. Ребенок вялый, заторможенный, много спит, рефлексы новорожденных угнетены или вообще не выявляются. Мышечный тонус снижен до атонии, возможны косоглазие, асимметрия лица и туловища.
Зрачки сужены, реакция на свет незначительная или отсутствует вовсе, «плавающие» движения глазных яблок, нет реакции на болевые раздражители. Дыхание аритмичное, с частыми апноэ (остановками), сердечко бьется редко (брадикардия).
Данный синдром характеризует течение острого периода перинатальной энцефалопатии и к концу первого месяца жизни обычно исчезает, но может явиться предвестником отека мозга и развития коматозного синдрома.
5. Коматозный синдром — тяжелое состояние. У детишек нет реакции на болевые раздражители, движения глазных яблок «плавающие», рефлексы угнетены (в том числе рефлексы сосания и глотания); угнетены и все жизненно важные функции: дыхание, сердечная деятельность.
Первые месяцы жизни
1.
Синдром двигательных расстройств выявляется с первых недель жизни. С рождения может наблюдаться нарушение мышечного тонуса (снижение или повышение), выявляться его асимметрия, отмечается снижение или чрезмерное усиление спонтанной двигательной активности. К месячному возрасту ребенок недостаточно фиксирует взгляд, не реагирует на мамин голос. В 2—3 месяца отсутствует «комплекс оживления», кроха не гулит и не улыбается. К полугоду такие малыши недостаточно активно интересуются игрушками и окружающим миром, плохо владеют своими руками, мало гулят.
Если вовремя принять меры, то в 4—5 месяцев как бы «скачком» малыш начинает нагонять сверстников, причем психическое развитие опережает моторное. Появляются эмоциональная реакция на окружающих, интерес к игрушкам.
Двигательные функции начинают активно компенсироваться после 6—7 месяцев и, как правило, восстанавливаются к полутора годам.
2. Синдром вегетовисцральных дисфункций проявляется после первого месяца жизни.Это — нарушения сердечного и дыхательного ритма, терморегуляции, изменение окраски и температуры кожных покровов, «мраморность» или синюшность конечностей, нарушение мышечного тонуса, нарушение функций желудочно-кишечного тракта (нарушение прибавки массы тела, дисбактериоз, энтероколит, диарея, запор, срыгивание «фонтаном»).
Куда идти на обследование
Диагноз «ПЭП» обычно ставится на основании клинических проявлений и особенностей течения беременности и родов. А вот уточнить характер и степень поражения головного мозга можно с помощью дополнительных методов исследований.
- Нейросонография (НСГ) — УЗИ головного мозга. Пока у крохи не закрылся большой родничок, НСГ — основной метод, позволяющий выявить внутричерепные поражения мозга.
- Компьютерная и магнитно-резонансная томография (КТ, МРТ) относятся к рентгеновским исследованиям и дают картинку среза мозга на любом уровне и в любой проекции. Но из-за необходимости применения наркоза методы редко используют у младенцев, ведь эта процедура требует полной неподвижности пациента.
- Допплерография оценивает величину кровотока в сосудах мозга.
- Электроэнцефалограмма (ЭЭГ) исследует биотоки головного мозга и применяется для выявления нарушений ритма активности мозга и в том случае, если малыш долго не начинает говорить. По данным ЭЭГ можно судить о степени задержки возрастного развития мозга, наличии межполушарных асимметрий, эпилептической активности, ее очагов в различных отделах мозга.
- Эхоэнцефалография — (ЭХО-ЭГ) — метод УЗ-диагностики, определяющий смещение срединных структур головного мозга. Применяется при подозрении на внутричерепное кровоизлияние.
- Электронейромиография (ЭНМГ) — незаменимый метод в диагностике врожденных и приобретенных нервномышечных заболеваний.
- мониторинг позволяет оценить спонтанную двигательную активность у ребенка.
- Позитронно-эмиссионная томография (ПЭТ) определяет интенсивность обмена веществ в тканях и мозговой кровоток.
- При патологии ЦНС обязателен осмотр окулистом глазного дна. Выявляемые изменения помогают оценить степень выраженности внутричерепной гипертензии у малыша и состояние зрительных нервов. Как помочь?
Восстанавливайся, малыш!
Лечение назначают посиндромно. У большинства детей с легкими проявлениями удается ограничиться подбором индивидуального режима, педагогической коррекцией, массажем, лечебной физкультурой, применением физиотерапии. Из медикаментозных методов чаще используют седативные и гомеопатические препараты, фитотерапию (настои и отвары успокоительных трав).
- При выраженных двигательных нарушениях основное внимание уделяется массажу, лечебной физкультуре, физиотерапии. Лекарственная терапия зависит от ведущего синдрома: при мышечной гипотонии, парезах назначают препараты, улучшающие нервно-мышечную передачу, при повышенном тонусе применяют средства для его снижения. Используются различные варианты введения препаратов, включая электрофорез.
- При гипертензионно-гидроцефальном синдроме учитывается степень выраженности гипертензии. При повышенном внутричерепном давлении рекомендуется приподнять головной конец кроватки на 20—30°, подложив что-либо под ножки кроватки или под матрас. Лекарства назначаются только врачом, эффективность оценивается по клиническим проявлениям и данным НСГ. В легких случаях ограничиваются фитопрепаратами (отвары хвоща, толокнянки и др.). При более тяжелых случаях назначается курс дегидратационной терапии (дегидратация — обезвоживание) мочегонными средствами. Чтобы компенсировать потери калия при усиленном мочеотделении, дают и препараты, содержащие калий.
- Подбор препаратов детям с эпилептическим синдромом зависит от формы заболевания. Прием противосудорожных препаратов определяется врачом. Смена лекарств осуществляется постепенно под контролем ЭЭГ. Резкая самопроизвольная отмена препаратов может спровоцировать учащение приступов. Массаж и физиотерапия детям с эпилептическим синдромом противопоказаны!
- При синдроме задержки психомоторного развития наряду с немедикаментозными методами лечения применяются препараты, активирующие мозговую деятельность, улучшающие мозговой кровоток, способствующие образованию новых связей между нервными клетками. В каждом случае схема медикаментозного лечения подбирается индивидуально в зависимости от выраженности симптоматики и индивидуальной переносимости.
Практически при всех синдромах ПЭП малышам назначают витамины группы В, которые могут применяться внутрь, внутримышечно и при электрофорезе.
Будьте внимательны
Будьте чутки и внимательны к своим малышам! В первую очередь, именно ваше осмысленное участие в жизни детей – это основа их дальнейшего благополучия. Не залечивайте их от «предполагаемых болезней», но если вас что-то тревожит и заботит, найдите возможность получить независимую консультацию квалифицированного специалиста.
Мнение редакции может не совпадать с мнением автора статьи.
Источник: https://www.moirebenok.ua/infant/chto-takoe-perinatalnaya-entsefalopatiya/
Перинатальная энцефалопатия (ПЭП) у детей: что это такое, причины, симптомы и лечение
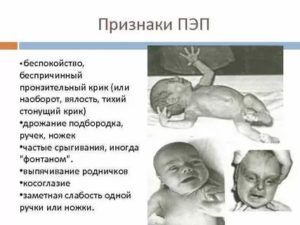
Диагноз «перинатальная энцефалопатия» или сокр. ПЭП в последнее время ставится почти каждому второму малышу.
Родителей столь непонятные медицинские термины приводят в состояние тревоги и страха за своего ребенка.
Однако не следует паниковать. Во-первых, во многих случаях у родителей малыша отсутствуют реальные поводы для огорчений, ведь сплошь и рядом подобную проблему врачи диагностируют у ребенка абсолютно безосновательно.
А во-вторых, перинатальная энцефалопатия, даже в том случае, когда она действительно подтверждена симптоматически, не относится к числу безысходных ситуаций, обреченных в своем разрешении на самые неблагоприятные последствия.
Организм ребенка обладает выдающимися способностями к излечению и восстановлению. Главное – создать малышу максимально комфортные условия существования с учетом особенностей его диагноза и обеспечить осуществление должного лечения.
Что такое перинатальная энцефалопатия?
Первоначально словосочетание «перинатальная энцефалопатия» возникло среди медицинских терминов в 1976 году. Сокращенно данный диагноз выглядит в виде аббревиатуры – ПЭП.
Развивается ПЭП в перинатальный период – то есть в период с начала 28-ой недели беременности по 7-ой день с момента рождения ребенка (включительно).
Диагноз перинатальной энцефалопатии свидетельствует о нарушениях работы центральной нервной системы и представляет собой некую собирательную единицу, объединяющую в себе целую массу самых разнообразных состояний, синдромов, симптомов и заболеваний плода или новорожденного.
Ниже в фото представлены дети с ПЭП
Причины ПЭП
Развивается состояние ПЭП в результате воздействия на еще не родившегося или новорожденного ребенка каких-либо неблагоприятных факторов во время вынашивания ребенка, во время родоразрешения или в первые дни после рождения.
Часто такие факторы не могут быть конкретизированы и выявлены с достаточной определенностью. Но чаще всего таким фактором является недостаточный приток кислорода к клеткам, тканям, органам развивающегося плода в утробе, ребенка во время родов или новорожденного. Одним словом, – гипоксия.
Предположить наличие ПЭП, гипоксии позволяет оценка только что родившегося ребенка по шкале Апгар.
Для постановки баллов по такой шкале врачи оценивают: дыхание, двигательная активность, рефлекторные процессы, крик малыша, цвет кожи и др.
Низкая оценка свидетельствует о возможности наличия неврологических поражений.
Хотя даже высокие баллы часто не являются достоверным доказательством отсутствия проблем из области неврологии: ПЭП, гипоксия. Случается, что симптомы обнаруживаются лишь в течение грудного возраста ребенка.
Факторы повышающий риск развития болезни
Обстоятельства, повышающие вероятность рождения ребенка с заболеванием следующие:
- рождение ребенка женщиной, имеющей ряд наследственных и хронических заболеваний;
- заболевания инфекционной природы у матери во время беременности (особенно опасны так называемые ТОЧ-инфекции);
- неправильное неполноценное питание будущей мамы во время беременности;
- наличие вредных привычек матери в течение беременности (курение, спиртные напитки, наркотические вещества);
- алкоголизм, наркомания отца ребенка;
- рождение ребенка женщиной, беременность для которой явилась ранней;
- частое нахождение женщины, вынашивающей ребенка, в состоянии стресса;
- тяжелые нагрузки будущей мамы;
- патологии беременности (токсикозы, гестоз, угрозы выкидыша и др.);
- патологии родовой деятельности (стремительные роды, слабая родовая деятельность);
- родоразрешение посредством операции (кесарево сечение);
- неправильное положение плода;
- анатомические особенностями строения таза беременной;
- обвитие плода пуповиной;
- рождение ребенка раньше или позже срока;
- гипоксия плода;
- воздействие на беременную женщину негативных факторов окружающей среды (вдыхание газов, токсических веществ, вредность работы, передозировка лекарствами и др.).
Следует оговориться, что данный список является лишь примерным, поскольку нередко фактор, провоцирующий ПЭП, установить так и не удается.
Бывает, что у кажущихся здоровыми родителей рождается ребенок с существенными нарушениями функционирования центральной нервной системы, хотя и беременность протекала благополучно.
Симптомы перинатальной энцефалопатии по возрасту малыша
В целях своевременной постановки диагноза, родителям новорожденного ребенка следует быть крайне внимательными к таким проявлениям ребенка, как:
- нарушение функций сосания груди;
- слабый крик;
- запрокидывание головы назад;
- обильные, частые срыгивания, особенно в виде фонтана;
- малоподвижность, вялость, отсутствие реакции на громкие неожиданные звуки;
- выпучивание глаз при их одновременном опущении вниз, над радужной оболочкой заметна полоска белого цвета – синдром Грефе или синдром восходящего солнца;
- неожиданные приступы плача ребенка во время сосания бутылочки или груди;
- набухание родничка;
- беспокойный сон, трудности в засыпании.
Когда малышу исполнилось 3 месяца, тревожным станет наличие следующих его проявлений:
- скованность движений, трудности в сгибании и разгибании конечностей;
- постоянное сжатие ручек в кулачки, разжимание требует усилий;
- трудности в удерживании головки во время пребывания на животе;
- тремор подбородка, ручек; вздрагивания, судороги, подергивания;
- взгляд не сфокусирован;
- ежемесячное увеличение окружности головы более чем на три сантиметра.
Тревожные симптомы 6 месяцев жизни:
- отсутствие интереса к миру (к игрушкам, людям, обстановке);
- безэмоциональность, неулыбчивость;
- однообразие движений.
Тревожные симптомы восьми-девяти (8-9) месяцев жизни:
- безэмоциональность полная или частичная;
- отсутствие интереса к игре со взрослыми;
- отсутствие навыков самостоятельного сидения;
- активность только одной руки при хватании.
Тревожные симптомы к концу двенадцатого (12) месяца жизни:
- стояние или хождение «на цыпочках»;
- произношение мычащих звуков;
- монотонный безэмоциональный плач;
- основной способ игры заключается в разрушении, разбрасывании
- непонимание простых просьб и фраз.
Тревожные симптомы к 3 годам жизни:
- нарушение походки;
- отсутствие должной координации движений;
- отсутствие социально-бытовых навыков (одевание, застегивание, завязывание, хождение на горшок, использование кружки, ложки и др.).
Периоды развития ПЭП
Существует три периода развития заболевания:
- острый (в течении первых 30 дней жизни);
- период восстановления (со второго месяца жизни до года – для детей, родившихся в срок и со второго месяца жизни до двух лет – для детей, родившихся ранее срока);
- период, когда судят об итогах, вот несколько вариантов итога:
- выздоровление;
- задержка развития;
- вегетативно-висцеральные нарушения (нарушение функционирования каких-либо внутренних органов);
- мозговая дисфункция (как следствие – чрезмерная активность, проблемы с концентрацией внимания и усидчивостью);
- эпилепсия;
- невротические реакции;
- гидроцефалия головного мозга;
- ДЦП (детский церебральный паралич).
Способы диагностики
- Нейросонография. Предоставляет возможность исследования внутренней структуры головного мозга, состояния тканей, выявления различных новообразований или лишней спинно-мозговой жидкости.
- Электроэнцефалограмма. Позволяет получить данные о функциональной деятельности мозга, наличии патологических образований или дисфункций.
- Электронейромиография. Позволяет осуществить проверку на наличие нервно-мышечных заболеваний.
- Допплерография. Позволяет оценить характеристики кровотока в сосудах мозга.
Нечасто в детской неврологии применяются такие методы обследования как компьютерная томография, магнитно-резонансная томография.
Косвенно о наличии заболевания поможет судить осмотр врача-офтальмолога.
Поздние последствия заболевания
Последствия ПЭП могут проявиться значительно позже, чем в грудном возрасте. Так, дошкольники, у которых ранее не была верно диагностирована ПЭП или была недолеченна:
- страдают задержкой речи, заиканием;
- гиперактивность (СДВГ);
- заторможенностью;
- повышенной возбудимостью;
- раздражительностью;
- бессонница;
- приступами ярости, агрессии и истерики.
В школьные годы у таких детей могут появиться:
- боли в голове;
- нарушения письма, чтения, концентрации внимания;
- быстрая утомляемость;
- неусидчивость;
- низкий уровень развития мышления, памяти, и, как следствие, плохая успеваемость.
Лечение
В период острого течения болезни новорожденным с патологиями высокой или средней тяжести показано стационарное лечение, новорожденным с легким течением болезни показано лечение в домашних условиях.
Важное значение в лечении ПЭП приобретает психологическая установка взрослых, окружающих малыша.
В доме должна торжествовать исключительно доброжелательная обстановка, полная любви и заботы о малыше. Это крайне важно для младенца с симптомами ПЭП. Часто в качестве методов лечения применяются:
- физиотерапевтические процедуры;
- массажи;
- ванны с морской солью или с лекарственными настоями и отварами (хвоя, орегано, череда, ромашка, овес).
Врачи рекомендуют принимать травы и лекарства («Ново-Пассит», «Элькар», «Глицин») с седативным действием, витаминные, укрепляющие сиропы. Также популярностью среди врачей пользуются препараты, активизирующие мозговое кровообращение:
- «Гопантеновая кислота»
- «Пирацетам»
- «Винпоцетин»
- «Актовегин»
- «Пиритинол».
Большим эффектом характеризуется гомеопатическое, остеопатическое лечение.
При синдроме повышенного внутричерепного давления применяются средства с мочегонным эффектом («Ацетазоламид» совместно с «Аспаркамом»), рекомендовано несколько приподнимать головку малыша, когда он лежит (подложить специальную ортопедическую подушку, подложить что-то под матрас).
При симптомах эпилепсии применяются противосудорожные средства. Тяжелые формы течения болезни требуют оперативного вмешательства.
Прогноз на выздоровление
Таким образом, постановка рассматриваемого диагноза не является приговором, при раннем диагностировании и лечении прогноз достаточно благоприятный.
Во многих случаях получается достичь полного выздоровления. Однако следует помнить, что, даже после исчезновения симптомов заболевания, следует сохранять бдительность, регулярно посещая врача–невролога.
записи по теме
Интересное
Источник: https://tvojajbolit.ru/pediatriya/perinatalnaya-entsefalopatiya-pep-u-detey-chto-eto-takoe-prichinyi-simptomyi-i-lechenie/
