Фиброма. Расшифровка гистологии
Фибромиома матки: гистология, локализация и особенности лечения
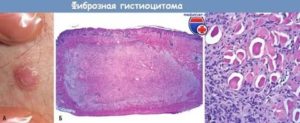
Гистология ткани миомы матки проводится, чтобы определить степень изменений в слизистой оболочке матки. С помощью этой процедуры можно определить даже сложные патологии в организме.
Гистологическое исследование является самым эффективным методом диагностики гинекологических заболеваний. Обычно его делают перед менструацией, чтобы избежать кровопотери и быстрого восстановления слизистой оболочки матки. Перед процедурой необходимо сдать ряд анализов.
Что такое миома матки?
Это гинекологическое заболевание характеризуется появлением новообразования в мышечном слое матки. Чаще встречается у женщин после 30 лет, при климаксе доброкачественная опухоль может уменьшаться.
Эта болезнь не является онкологическим заболеванием, поэтому не представляет опасности для жизни. Но запущенность патологии может привести к серьезным осложнениям, поэтому важно своевременно выявить опухоль и заняться лечением.
Причины появления болезни достоверно не изучены, но известно, что миома является гормонозависимым заболеванием. При повышенном уровне эстрогена в организме, миома разрастается, в период менопаузы миомные узлы начинают уменьшаться.Именно нарушение гормонального баланса является причиной развития патологии, этому сопутствует ряд факторов:
- При нарушениях функции менструального цикла важно обращать внимание не только на длительность менструации, но и на обильность кровяных выделений. Эти признаки являются симптомами развития миомы матки.
- Механические повреждения слизистой оболочки провоцирует болезнь – частые аборты, внутриматочная спираль.
- В период менопаузы происходит гормональная перестройка, а также прием эстрогенсодержащих препаратов при климаксе может влиять на появление болезни.
- Постоянное напряжение, стрессовые ситуации становятся причиной проблем в функционировании женских органов.
- Отсутствие регулярных сексуальных связей приводит к развитию патологии. Женщинам важно испытывать оргазм при половом акте, потому что венозный застой провоцирует появление миомы матки.
Кроме, гормонального сбоя, существуют другие причины возникновения миомы:
- Генетическая наследственность.
- Лишний вес, сахарный диабет.
- Проблемы с другими органами: щитовидкой, давление, аденомиоз матки.
- Появление воспаления в половых органах.
Чтобы установить точный диагноз назначают ультразвуковое исследование, оно поможет определить место локализации и размеры узлов. Его проводят при полном мочевом пузыре.
Эффективным методом для диагностирования миомы матки является гистероскопия. Эта процедура проводится с помощью специального прибора и позволяет осмотреть полость матки. Этот метод помогает определить размеры опухоли и ее локализацию также сделать биопсию или выскабливание.
Чтобы исключить патологию шейки матки проводят гистологическое исследование. После чего назначают лечение болезни. В зависимости от формы и степени тяжести заболевания назначают консервативное или оперативное лечение. Но чаще используют комбинированный метод, чтобы избежать рецидива болезни.
Медикаментозную терапию рекомендуют если:
- Миома не больше 12 недель беременности.
- Наличие небольших субсерозных узлов.
- По каким-то причинам противопоказано хирургическое вмешательство.
При таком лечении пациентке назначают гормональные препараты, но индивидуально каждой женщине.
Комбинированная контрацепция, поможет остановить рост образований и даже уменьшить их размер. Курс такого лечения должен быть не меньше трех месяцев.
При маленьких миомах назначают гестагены. Агонисты помогают нормализовать гормональный баланс в организме, путем снижения эстрогенного гормона в крови.
Но если болезнь прогрессирует, проводят хирургическое вмешательство, это делают при таких показаниях:
- Миома разрослась до огромных размеров (больше 13 недель беременности).
- Появилось обильное кровотечение.
- Узлы миомы начали стремительно расти.
- Бесплодие или преждевременное прерывание беременности.
- Некроз узла.
Полное удаление матки чаще проводят женщинам, которые уже имеют детей и больше не планируют беременность, миома разрослась до больших размеров, при ярко выраженных клинических проявлениях.
Но чаще для удаления миомы используют современные методы, которые позволяют сохранять детородные органы женщины:
- Лапароскопия — эта процедура проводится для диагностирования болезни и чтобы параллельно удалить опухоль. Операция проводится под местным наркозом, женщина не ощущает боли.
- Гистероскопия — удаление патологии проводят через влагалище.
После операции назначают гормональную терапию. Следует избегать физических нагрузок и воздержаться от половых отношений на два месяца.Чтобы избежать осложнений необходимо регулярно проходить обследования у специалиста.
Гистология при исследовании миомы матки
При исследовании ткани обрабатывают специальным раствором, это дает более обширную информацию для установления точного диагноза. Пациентку не подвергают воздействию рентгеновских лучей. Помогает предотвратить или распознать на ранних стадиях онкологическое заболевание женских органов.
Гистологическое исследование проводится около недели, для достоверного результата и делают это поэтапно:
- Фиксация – кусочек ткани обрабатывается специальным раствором, чтобы он не испортился во время изучения.
- Проводка – фрагмент уплотняют, при этом ткань обезвоживают.
- Заливка – материал обрабатывают парафином или другим средством, чтобы получить срезы ткани.
- Резание – полученный материал режут на тоненькие пластинки.
- Окраска – пластины раскладывают на стекла и окрашивают разными специальными средствами, чтобы определить структуру тканей (ДНК, цитоплазму, РНК).
- Итог – срезы накрывают сверху для хранения.
- Обследование – гистологи под микроскопом исследуют полученный материал.
Перед процедурой пациентке нужно сдать анализ крови и пройти ультразвуковое исследование.Этот метод назначают:
- При длительных и обильных кровяных выделениях.
- Шероховатой поверхности.
- Лейкоплакии.
- Образованиях на внутренних органах.
- Режущие боли внизу живота.
При миоме доктор, под наркозом, берет у пациентки кусок ткани с полости матки, отправляет в лабораторию для дальнейшего исследования. После получения результатов, врач назначает лечение.
Гистология должна проводиться опытным специалистом в медицинском учреждении. Не нужно самостоятельно пытаться расшифровать результат исследования, этим должен заниматься врач. Гистология проводится после выскабливания.
Перед такой операцией, за две недели, женщине нужно отказаться от приема всех лекарств и БАДов, потому что препараты могут вызвать кровотечение. За два дня до выскабливания исключить сексуальные контакты, спринцевание, применение вагинальных свеч и таблеток.
Мыться нужно только водой, без использования средств интимной гигиены. Перед операцией женщине ставят клизму, для очистки кишечника.
Выскабливание проводят на гинекологическом кресле под наркозом. Для этого расширяют шейку матки, после родов, канал матки расширен, поэтому наркоз не используют.
После операции женщине необходимо находиться в стационаре под наблюдением врачей. Могут появиться кровяные сгустки и болевые ощущения, эти симптомы должны исчезнуть самостоятельно.
Но если появились осложнения, нужно немедленно обратиться к доктору:
- Поднялась высокая температура.
- Появилась головная боль, тошнота, головокружение.
- Сильное кровотечение с неприятным запахом.
Осложнение при миоме матки
Без определенного лечения у женщины могут появиться серьезные проблемы:
- Разрастаясь, миома может сдавливать другие органы малого таза, что мешает их нормальному функционированию.
- Кровоизлияния приводят к гематомам, которые воспаляются, это способствует образованию кист.
- Перекрут ножки узла провоцирует некроз, это требует срочного хирургического вмешательства.
- Миома матки нарушает работу детородных органов, что приводит к бесплодию или преждевременного прерывания беременности.
- Сильные кровопотери вызывают анемию.
При таком диагнозе женщине следует соблюдать ряд рекомендаций, чтобы предотвратить развитие болезни и осложнений:
- Соблюдать полноценный рацион питания, употреблять больше клетчатки и витаминов. Следить за весом, потому что ожирение может спровоцировать развитие заболевания и осложнений.
- Ограничить посещения бань и саун, избегать длительного перебивания на жарком солнце.
- Заниматься лечебной гимнастикой, но не допускать физического перенапряжения. Можно использовать йогу, для поддержания формы.
- Научиться расслабляться, избегать постоянных стрессов и психологических напряжений.
- Отказаться от употребления тампонов.
В целях профилактики миомы матки важно своевременно заниматься лечением гинекологических болезней, инфекционных заболеваний, что передаются половым путем.
Регулярно заниматься сексом, не допускать абортов, для этого нужно использовать средства контрацепции, следить за гормональным балансом в организме.
Даже если женщину ничего не беспокоит, необходимо регулярно проходить осмотр у гинеколога.
Источник:
Миома (фибромиома, фиброма, лейомиома)
Миома — это доброкачественная (не злокачественная) опухоль, развивающаяся из мышечного слоя матки. Миома может быть единичной, а может их быть несколько — это уже миоматоз матки.
Для удобства оценки восприятия величины миомы, используют аналогию размера матки при беременности: 4 недели, 12 недель и т.д. Как и любое новообразование, миома способна расти и увеличиваться, достигая порой очень значительных размеров.
Масса опухоли может достигать 3-5 кг, реже – 15-20 кг.
У кого бывает?
Только у женщин, способных к зачатию ребёнка. Объясняется это тем, что миома матки является гормонозависимой опухолью.
Миома практически не бывает у девочек до наступления периода полового созревания, то есть до первой менструации, и у женщин после наступления менопаузы. В среднем, к 35 годам частота заболеваемости миомой составляет 45% среди всего женского населения.
Пик заболеваемости приходится от 35 до 50 лет, но, в последнее время, миома матки “помолодела” и довольно часто этот диагноз выставляется до 35-ти лет.
Какие бывают миомы?
Классификация ВОЗ по дифференцировке тканей, т.е. по типу клеток, из которых состоит миома:
- Обычная лейомиома — зрелая доброкачественная опухоль — четко отграниченный узел плотной консистенции, окруженный слегка склерозированными тканями, напоминающими капсулу.
- Клеточная лейомиома – это опухоль мягкой консистенции с четкими границами, как правило, располагающаяся внутри маточной стенки. Данное новообразование способно активно расти во время беременности.
- «Причудливая» или «странная» лейомиома (гигантские клетки с крупными ядрами).
- Лейомиобластома — эпителиоидная лейомиома -встречается редко.
- Внутрисосудистый лейомиоматоз — растет в просвет сосуда. Клетки ее могут отрываться и перемещаться в легкие, желудок, где развивается миоматозный узел.
- Растущая (пролиферирующая) лейомиома-характерен медленный рост.
- Лейомиома с явлениями предсаркомы (малигнизирующаяся — перерождающаяся в злокачественную)
Источник: https://gb8-omsk.ru/funktsii/fibromioma-matki-gistologiya-lokalizatsiya-i-osobennosti-lecheniya.html
Гистология: что это такое в онкологии и расшифровка для людей
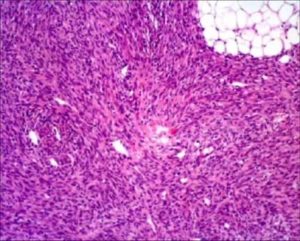
Самое главное в начале — определить характер заболевания, насколько опухоль поражает орган, степень дифференцировки, есть ли инвазия. Люди далёкие от медицины часто задаются вопросом: «Гистология — что это такое в онкологии, для чего нужна и что показывает?». Вопрос интересный и довольно обширный, но мы постараемся на него ответить как можно понятнее.
Определение
Гистология — раздел науки, которая изучает строение тканей в организме, как у человека, так и у животных в ветеринарии.
Гистологическое исследование показывает патологические отклонения в строении ткани.
Врач проводит биопсию — это процедура, когда из органа или с другой поверхности берётся небольшой кусочек мягкой ткани, подозрительный на вид и по поведению, а далее отправляется на исследование.
Что выявляет и показывает?
Далее врач смотрит под микроскопом строение и положение клеток в ткани. У каждой ткани в организме должен быть свой порядок и расположение клеток. Помимо этого они должны иметь своё строение, размер и структуру. Если есть какое-то отклонение, то это может указывать на болезнь, воспаление или онкологию.
Помимо гистологии и гистологического исследования, есть так называемая цитология. Многие пациенты путают, эти два понятия и не знают — в чем разница между цитологией и гистологией.
Цитология — это область медицинской науки, которая изучает строение одной клетки, её ядро, функционирование, а также остальные органеллы. Забор ткани происходит одинаковый. Обычно врач смотрит и проверяет структуру ткани.
При диагностике он наблюдает, что структура не правильной формы и есть атипичные клетки (эти те клеточки, которые сильно отличаются по строению от здоровых). Например, у них увеличенное ядро или они имеют неправильную форму.
Теперь надо определить степень злокачественности и являются ли данные клетки раком. Дело в том, что атипичные клетки или те, которые отличаются от здоровых, не всегда могут быть раком. В доброкачественных опухолях есть такие же аномалии тканей.Вот как раз гистология и показывает строение и тип клетки. Доктор под более сильным микроскопом просматривает строение атипичной клетки и выявляет степень её злокачественности.
Для чего нужна дифференцировка?
Если клетка раковая, нужно выяснить степень дифференцировки — то есть насколько она отличается от здоровых клеток. Обычно выделяют несколько типов:
- Высокодифференцированный — клетки немного отличаются от здоровых. Такая патология развивается не быстро, а рак не такой агрессивный.
- Средне дифференцированный — сильнее отличается от здоровых тканей. Средняя скорость роста и агрессии.
- Низкодифференцированный — очень агрессивная форма онкологии.
- Недифференцированный — патологические клетки рака, нельзя отличить от здоровых.
Как понятно из определения врач должен знать насколько опасна опухоль и насколько быстро она развивается, чтобы примерно рассчитать стратегию в лечении и знать сколько у пациента есть времени.
Также по степени дифференцировки, можно определить какой именно химиопрепарат будет наиболее эффективен. Зачастую самые агрессивные виды опухолей более чувствительны к сильнодействующим химическим реагентам и облучению.
Показания к применению
В частности её назначают практически всегда, чтобы наиболее точно знать характер рака. Особенно это решающе на первых стадиях, когда нельзя определить — доброкачественная это новообразование или злокачественное. Гистологическое исследование помогает:
- Точно поставить диагноз;
- Контролировать лечение и скрининг после операции, облучения и химии;
- Скорость патологического процесса;
- Степень дифференцировки;
- Наличие злокачественной опухоли.
Это процедура, когда врач берёт кусочек подозрительной ткани для гистологии и цитологии. Для этого могут использовать несколько вариантов. Если новообразование находится в досягаемой области, то могут просто иссечь кусочек скальпелем. В противном случае могут сделать надрез или провести операцию.
Например, в случае новообразования в матке с помощью специального прибора проникают в орган и берут образец эндометрия. По степени атипичности можно наблюдать — рак это или гиперплазию эндометрия. Образец ткани помещают в специальную пробирку в стерильную среду.
Далее в лаборатории срез пропитывают парафином. После чего его можно достаточно долго хранить. Перед рассмотрением материала под микроскопом, нужно произвести микротомию — то есть сделать маленький срез для того чтобы было удобно рассматривать его под микроскопом.
После накрывается стеклом, и оно может так храниться при любых условиях. Гистологическое стекло можно забрать и хранить у себя. Так частенько делают пациенты, чтобы была возможность обращаться в другие клиники.
ПРИМЕЧАНИЕ! Гистологические стёкла можно хранить только в тёмном, сухом месте при температуре не более 25 градусов по Цельсию.
Гистология в гинекологии
Даёт чёткую картину при постановлении диагноза. Если женщина жалуется на обильное кровотечение или боли в области яичником, тогда врач при осмотре может взять забор ткани. После исследования можно сразу понять характер заболевания и присутствие предракового или онкологического заболевания в шейке матки эндометрия.
Процедура диагностики
Зачастую при всех случаях онкологии проводят одни и те же исследования. Мы постараемся объяснить насколько важна гистология.
- Возможный пациент приходит с жалобами к врачу или это может быть плановый осмотр.
- Доктор проводит пальпацию, осмотр и опрашивает пациента.
- Если есть подозрения на рак, то его направляют сдавать анализы — общий и биохимический анализ крови и кал.
- При наличии отклонений в анализах пациента направляют к врачу-онкологу.
- Делается рентгенография, УЗИ брюшной полости.
- Если у пациента присутствует чёткая симптоматика, то начинается диагностика определенного органа.
- В случае присутствия ярко выраженной опухоли, делают забор.
- И уже тут проводят биопсию и отправляют кусок ткани на гистологию.
- После могут провести КТ или МРТ. Это необходимо для выяснения степени инвазии — насколько раковая опухоль поражает здоровые ближайшие клетки и ткани.
Только после проведения тщательной диагностики, врач строит окончательный диагноз и придумывает стратегию для борьбы с недугом.
ПРИМЕЧАНИЕ! Расшифровкой может заниматься только квалифицированный врач с многолетним стажем. Для более точного диагноза стоит показать результаты нескольким врачам.
Остались вопросы?
Источник: https://OncoVed.ru/diagnostika/gistologiya
Интерпретация результата анализов ВПЧ: расшифровка цитологии и гистологии | Университетская клиника
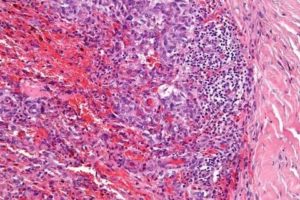
Интерпретация результата анализов ВПЧ
Папилломавирус человека (ВПЧ) – опасный микроорганизм, вызывающий рак шейки матки, прямой кишки, полового члена и полости рта.
Поражение ВПЧ приводит к появлению бородавок, наростов (кондилом) в интимной зоне, папиллом (висячих родинок), других поражений кожи и слизистых.
Существует ряд анализов, которые позволяют не только обнаружить возбудителя, но и выявить его тип и концентрацию.
Это необходимо для своевременной диагностики папилломавирусной инфекции и профилактики онкологии.
Что дает анализ на ВПЧ
Учеными обнаружено более 200 типов (штаммов) вируса, 40 из которых могут поражать человеческую кожу и слизистые оболочки. Однако не все вирусы одинаково опасны. Микроорганизмы делят на две больших категории:
- Высокоонкогенные, к которым относятся типы 16, 18,31, 33, 35, 39, 45, 51, 52, 56, 58, 59, чаще всего вызывающие рак. Самые опасные – 16 и 18, на которые приходится почти 90% случаев злокачественных опухолей шейки матки.
- Низкоонкогенные, к которым относятся штаммы 6, 11, 40, 42, 43, 44, 54, 61, 72, 8. Однако эти возбудители вызывают кондиломы на половых органах и папилломы в гортани, которые также могут перерождаться в рак. Они могут спровоцировать и злокачественные опухоли, правда происходит это гораздо реже. Поэтому невысокая онкогенность этих возбудителей относительна.
Вирусы, не попавшие, в эти две категории, тоже не безобидны. Они вызывают болезни кожи, сопровождающиеся бородавчатыми наростами, и даже рак в области шеи и лёгких. Однако с целью раннего выявления и предупреждения рака шейки матки наиболее ценен именно анализ на онкогенные вирусы, поскольку они представляют наибольшую опасность.
В настоящее время применяется несколько видов анализов на ВПЧ которые, можно условно разделить на группы – цитологические, гистологические, лабораторные.
Цитологические (PAP-тест)
Анализ, направленный на обнаружение клеток, появляющихся в организме в ответ на поражение папилломавирусом. Для его проведения берётся мазок с шейки матки и цервикального канала, который окрашивается в лабораторных условиях и исследуется на наличие клеток, появляющихся при заражении ВПЧ.
Мазок с шейки матки
Если вирус уже начал свою разрушительную деятельность, у женщины обнаруживается предрак – дисплазия, на которую указывают неправильно развитые (атипичные) клетки в мазке:
- Койлоциты, имеющие деформированное, иногда увеличенное ядро и дистрофические изменения в цитоплазме. Внутри них могут находиться частицы вируса, называемые «стрелами». При начавшемся распространении папилломавируса, эти вирусные частицы встраиваются в геном клетки и подчиняют ее.
- Дискератоциты. Клетки с признаками ороговения, которое может быть слабым или более сильным. Внутри них находится плотный белок кератин.
- Обладающие другими признаками атипии – неправильной формой, строением, увеличенным количеством ядер, неравномерностью окраски. Иногда встречаются «голые» ядра без оболочки.
- Атипичные парабазальные. При тяжёлой степени дисплазии в мазке обнаруживаются атипичные парабазальные клетки, находящиеся внизу – в глубине эпителия. Их появление указывает на глубокое проникновение вируса и тяжелую дисплазию.
При дальнейшем развитии болезни поражается самый нижний базальный слой, и у женщины возникает начальная стадия рака – карцинома in situ.
После этого процесс выходит за пределы эпителия, что сопровождается появлением глубокой (инвазивной) раковой опухоли. В этом случае в мазке находят раковые злокачественные клетки, значительно отличающиеся от здоровых.
По их строению врач может определить начавшееся злокачественное перерождение и тип опухоли.
Стадии рака
Цитологический анализ позволяет обнаружить предраковое и злокачественное перерождение тканей до появления симптомов болезни. Поэтому его часто применяют в качестве профилактического диагностического исследования.
Гистологическое исследование биоптата
При проведении этого анализа исследуется материал, взятый с помощью биопсии (забора образца тканей) или полученный в ходе операций по удалению патологических образований шейки. При дисплазии и раке в образце обнаруживают атипичные клетки.
В отличие от цитологии, которая дает возможность оценить только поверхность патологического очага, гистологическое исследование позволяет проверить ткани на большую глубину. Она показывает, насколько глубоко проник патологический процесс внутрь шейки матки. Чем больше глубина, на которой находят пораженные клетки, и чем они больше изменены, тем хуже результат.
В зависимости от этого устанавливается степень дисплазии или ставится диагноз карциномы
| Гистологическое заключение | Степень дисплазии или злокачественного поражения | Глубина поражения тканей, картина мазка |
| Койлоцитоз | Поверхностное поражение | В тканях обнаруживают клетки-койлоциты. Количество других атипичных видов невелико |
| Цервикальная интраэпителиальная неоплазия стадия CIN I, LSIL | Легкое поражение тканей. Первая стадия дисплазии | Эпителий поражен на 1/3 глубины, обнаруживаются различные типы атипичных клеток |
| Цервикальная интраэпителиальная неоплазия стадия CIN II, НSIL | Умеренное поражение тканей. Вторая стадия дисплазии | Эпителий поражен на 1/3-2/3 глубины. Количество атипичных клеток повышается. На смену койлоцитам приходят клетки с более серьезными изменениями, напоминающие раковые |
| Цервикальная интраэпителиальная неоплазия стадия CIN III, НSIL | Тяжелое поражение тканей. Третья стадия дисплазии | Эпителий поражен на 2/3 глубины. Обнаруживаются неправильно развитые клетки глубокого парабазального слоя эпителия |
| Carcinoma in situ | Начальная стадия рака (рак на месте) | Эпителий поражен на всю глубину. В мазке, кроме атипичных клеток, появляются злокачественные, отличающиеся неправильным делением и значительными различиями со здоровыми |
| Инвазивный рак (плоскоклеточный или железистый) | Степень поражения зависит от размера опухоли, глубины ее проникновения в ткани, наличия метастаз | При обнаружении в анализах злокачественных клеток многослойного плоского эпителия, покрывающего наружную часть шейки матки, ставится диагноз карциномы или плоскоклеточного рака.При обнаружении злокачественных клеток цилиндрического (железистого) эпителия, выстилающего цервикальный канал шейки матки, ставится диагноз железистого рака (аденокарциномы).Гистологический анализ также позволяет выявить более редкие формы опухолей |
Гистологический анализ назначается только при обнаружении подозрительных патологических очагов на шейке матки. Это исследование является прекрасным дополнением к цитологии, позволяющим правильно поставить диагноз.
На гистологию исследуют ткани, полученные при удалении очагов дисплазии с поверхности шейки. При правильном хирургическом лечении на их наружной поверхности не должно быть атипичных клеток. Это означает, что предраковый очаг удалён в пределах здоровой ткани.
Лабораторная диагностика
При проведении анализов, возбудителя выявляют по образцам ДНК, что позволяет обнаружить его тип.
И, хотя генетический материал каждого вида (штамма) вируса всего на 10% отличается от остальных типов ВПЧ, такой метод дает точные результаты.
Лабораторный анализ на ВПЧ делается разными способами, но все они дают практически 100% результат, обнаруживая сам вирус, и позволяя выявить его тип (штамм) и концентрацию.
Для исследования берется мазок с шейки матки, из которого извлекаются частицы ДНК вирусов, которые затем соединяются с реактивами с образованием так называемых “гибридов”. Полученные соединения обнаруживают с помощью различных лабораторных методов. Для увеличения количества материала его многократно увеличивают (амплифицируют).При проведении некоторых лабораторных методов гибридные соединение обрабатывают специальными веществами, которые заставляют их светиться. Это свечение усиливают и регистрируют с помощью прибора люминометра.
Лабораторная диагностика
Современные методы исследования позволяют обнаруживать до 27 типов видов вирусов, Однако зачастую достаточно определение 5 самых наиболее онкогенных – 16, 18, 31, 33, 45. Именно эти возбудители чаще всего и вызывают онкологические заболевания.
Лабораторный анализ отлично подходит для скрининга (выявления) папилломавируса и оценки противовирусного лечения. Если лечебный процесс проходит правильно, концентрация возбудителя будет снижаться.
Современные методы диагностики ВПЧ позволяют:
- Обнаружить вирус и выявить его тип. Поскольку разные типы вируса имеют различную степень опасности возникновения рака, диагностика позволяет спрогнозировать риск развития злокачественных заболеваний.
- Определить количество вируса (вирусную нагрузку). Чем она выше, тем тяжелее протекает заболевание. Вычисление этого показателя дает возможность подобрать оптимальное противовирусное лечение.
- Узнать, вызвало ли заражение папилломавирусом изменения на шейке матки, и определить глубину поражения тканей.
- Обнаружить начавшийся переход предрака в рак и определить тип злокачественной опухоли, которая при этом образовалась
- Проводить исследование – скрининг шейки матки для выявления дисплазии у женщин.
- Оценить эффективность проведенного лечения.
Современные методы диагностики выявляют папилломавирусную инфекцию, предраковые и раковые поражения шейки матки на самых ранних стадиях. Это значительно облегчает лечение.
Поэтому, чтобы не столкнуться с запущенной дисплазией или начавшимся раком, нужно обратиться в Университетскую клинику и обследоваться на папилломавирус. Здесь можно проконсультироваться у опытных гинекологов и сдать все необходимые анализы.
В клинике имеется современное оборудование, позволяющее устранить патологии шейки матки, а также убрать другие проявления вируса – кондиломы и папилломы с интимной зоны. Лечение проводится малотравматичными методами, после которых на шейке и других тканях не остаётся заметных рубцов. Это особенно важно для женщин, которые планируют в перспективе беременность и роды.
ссылкой:
Источник: https://unclinic.ru/interpretacija-rezultata-analizov-vpch-rasshifrovka-citologii-i-gistologii/
Как проводят гистологическое исследование образований кожи
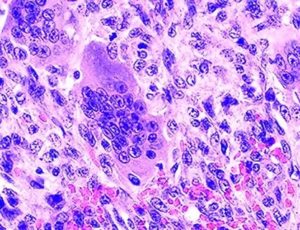
02.03.2020
Здравствуйте.
Меня зовут Дмитрий Бейнусов, я – врач-дерматоонколог, занимаюсь лечением опухолей кожи: доброкачественных и злокачественных.
Гистологическое исследование опухолей, т. е. изучение характеристик ткани опухоли под микроскопом имеет большое, а иногда и решающее значение для лечения и прогноза. С 2011 года я направляю все удаленные образования кожи специалистам Национального центра клинической морфологической диагностики (НЦКМД); они уже почти 8 лет помогают мне с точной диагностикой.
Эту статью я написал с целью помочь своим пациентам и коллегам лучше ориентироваться в процессе гистологического исследования и понять, как это важно для лечения образований кожи.
Прочитайте эту статью до конца, и вы увидите, как в современных морфологических лабораториях максимально быстро и качественно выполняют исследования, а также сводят к минимуму вероятность человеческой ошибки.
Что такое гистологическое исследование и зачем его проводят
Согласно клиническим рекомендациям Минздрава РФ (2018), гистологическое (морфологическое) исследование – это стандарт диагностики при исследовании опухолей кожи и в первую очередь при подозрении на меланому или рак. Это обусловлено тем, что в настоящее время нет более точного метода для определения характера удаленного образования кожи.
Ни дерматоскопия, ни простой соскоб или пункция с последующим цитологическим исследованием, ни тем более простой визуальный осмотр подозрительной родинки не могут заменить гистологического исследования.
Мифы о гистологическом исследовании
Если ввести в поисковой строке слова «гистология родинки» или «гистология меланома» и посмотреть содержание первых, создается достаточно пугающее впечатление:
- здесь перепутали родинки разных людей;
- в этой лаборатории исследование делают 3 месяца;
- тут не сообщили пациенту об опасном диагнозе;
- там ошиблись с диагнозом, что закончилось печально.
К сожалению, после ознакомления с информацией в отечественном интернете создается ощущение, что в нашей стране нередко гистологические исследования образований кожи делают «на коленке» и «неизвестно кто и где».
В статье я покажу, что есть другая реальность. Кроме того, назову ошибки, которые могут возникнуть на различных этапах исследования, и, самое главное, какими способами их исключить.
1. Регистрация материала
Наш путь начинается в тот момент, когда удаленная опухоль кожи, например родинка, попадает в лабораторию.
Предположим, что врач сделал все правильно.
- Родинку сразу после удаления поместил в герметичный контейнер с формалином.
- Приложил к контейнеру направление на морфологическое исследование, которое поможет патоморфологу поставить точный диагноз.
Если врач все сделал именно так – смело сдаем контейнер и направление в лабораторию.
Администратор, получивший контейнер с родинкой, регистрирует ее – присваивает уникальный номер и QR-код. Эти данные, фамилию и инициалы пациента пишут на специальной кассете, в которой удаленная родинка пройдет все этапы исследования. Мне удалось заснять процесс изготовления кассет и их маркировки:
Все рабочие места врачей и лаборантов оборудованы сканерами QR-кодов. Они позволяют на любом технологическом этапе определить, кому принадлежит материал, и работать с ним. Таким образом, ошибка «перепутали родинки разных людей» в лаборатории исключена.
В Центре трепетно относятся к личным данным пациентов, поэтому Ф. И. О. на этом и других фото намеренно закрыты.
2. «Вырезка» и «фиксация»
Далее родинку внимательно осмотрят, опишут в протоколе и поместят особым образом в специальную пластиковую кассету для дальнейшего процесса. Весь процесс фиксируют на цифровую камеру. понадобится в случаях неправильного расположения части родинки в кассете, когда нужно будет вернуться к этому этапу и переориентировать фрагмент.
Из промаркированного контейнера с транспортной средой извлекают родинку (невус):
Далее пигментное образование разделяют на несколько частей таким образом, чтобы для гистологического исследования были доступны все участки образования.
Здесь все нужно сделать правильно, чтобы точно определить толщину меланомы по Бреслоу, состояние краев резекции кожи с опухолью – эти параметры имеют решающее значение в оценке адекватности операции и в прогнозе заболевания.
На кассете с родинкой пишут фамилию и инициалы пациента, которые были указаны на контейнере, а также QR-код и персональный числовой код.Фрагменты размещают в кассете параллельно плоскости ее дна, как показано на картинке ниже. Если фрагмент положить перпендикулярно плоскости кассеты – это может затруднить оценку краев резекции, т. е. полноты удаления родинки или меланомы.
На правильном размещении фрагментов в кассете остановимся подробнее. Это очень важный момент, который позволяет избежать неинформативных срезов в будущем.
Чтобы исключить подобные ошибки, в процессе исследования используют автоматизированное оборудование.
После того как фрагмент уложат правильно, кассету плотно закрывают, что исключает утрату кусочков и переориентацию на последующем этапе 18–24-часовой фиксации операционного материала в специальном растворе (формалине).
3. Проводка
Этот этап проходит полностью в автоматическом режиме. Лаборант только загружает кассеты в гистопроцессор, выбирает программу и запускает ее.
Кассеты помещают в металлический бокс специальной камеры в верхней части аппарата.
Растворы из резервуаров в нижней части аппарата по очереди перекачиваются в камеру с кассетами. Каждая жидкость контактирует с фрагментами родинки (невуса) в течение определенного времени, после чего ее откачивают из камеры и заливают новую.
Кассета с фрагментами родинки проходит сложный процесс обезвоживания и подготовки к следующему этапу. Внешний вид ее остается прежним, но внутри происходят изменения:
После завершения этого этапа фрагменты уменьшаются, именно поэтому размеры родинки на стеклопрепарате при гистологическом исследовании примерно на 10 % меньше, чем ее реальный размер до удаления на коже.
4. Заливка парафином
Чтобы изготовить максимально тонкий срез с родинки, ее нужно надежно зафиксировать внутри плотного материала. Парафин идеально подходит для этого – он становится жидким при 56–58 градусах и быстро застывает уже при комнатной температуре.
На этом этапе, как и на предыдущем, все делает автомат, лаборант лишь загружает кассеты без парафина и достает уже готовые к получению срезов парафиновые блоки.
К сожалению, заснять, что происходит внутри аппарата в процессе работы, невозможно, но, к счастью, есть видео с сайта производителя оборудования (sakuraus.com):
Автоматический процесс обеспечивает самое важное – неизменное положение фрагментов родинки (невуса) в кассете. Оно остается неизменным с момента, когда патоморфолог разделил родинку на несколько фрагментов и аккуратно уложил их в кассеты (см. раздел «Вырезка»).Конечный продукт этого этапа – фрагмент родинки (невуса) с сохраненной исходной ориентацией и залитый парафином.
5. Приготовление срезов
Этот этап выполняет лаборант. Прибор, делающий тканевые срезы толщиной в несколько микронов, называется микротом. Срезы настолько тонкие, что разрушаются, если брать их руками. Поэтому сразу после нарезки их переносят в воду определенной температуры, а из нее – сразу на предметное стекло с персональной наклейкой с QR-кодом, числовым номером и Ф. И. О. пациента.
Конечный продукт этого этапа – НЕокрашенный срез из парафинового блока, расположенный на предметном стекле.
6. Окраска и «заключение» окрашенных срезов
На этом этапе лаборант загружает неокрашенные стекла в специальный аппарат, выбирает программу автоматической окраски и запускает ее. Вероятность любых технологических ошибок при этом сведена к нулю.
Роботизированный аппарат переносит кюретку с окрашиваемыми стеклами поочередно из одного красителя в другой, задерживаясь в одном положении в течение запрограммированного времени. После завершения окраски срезы автоматически покрываются специальной пленкой для защиты от повреждений при исследовании и последующем длительном хранении.
Вот красивый ролик о процессе с сайта производителя оборудования:
А вот небольшой фрагмент работы аппарата в лаборатории, который мне удалось заснять:
После завершения процесса из агрегата извлекают полностью готовые для последнего исследования стеклопрепараты.
8. Изучение препарата врачом-патоморфологом
Наконец родинка (невус) готова к изучению под микроскопом.
В современной лаборатории, такой как НЦКМД, на этом этапе также используются современные и высокие технологии. Но есть два момента, на которые, на мой взгляд, стоит обратить особое внимание.
Морфометрия
С помощью адаптера для микроскопа и специализированной программы врач-патоморфолог на экране компьютера измеряет параметры удаленной родинки в микрометрах (микронах).
Мне, как дерматоонкологу, это особенно важно для последующих измерений, к примеру, толщины по Бреслоу в случаях меланомы, а также расстояний от края опухоли до края резекции.
На картинках ниже примеры программного измерения различных участков препарата невуса кожи:
Коллегиальное мнение
До недавнего времени я не знал, что все заключения НЦКМД с диагнозом «злокачественная опухоль» выходят с подписью нескольких морфологов. Такой подход мне нравится и лишний раз подтверждает, что я не ошибся с выбором лаборатории.
Удаленные консультации
Благодаря передаче изображений препаратов на компьютер, открываются широкие возможности. На картинке ниже – специальный сканер гистологических препаратов VisionTek:
Он позволяет врачам-патоморфологам:
- Сканировать препараты в высоком разрешении, пересылать с помощью IT-технологий в другой город или страну, обсуждая результаты исследований с коллегами в нашей стране и за рубежом.
- Проводить презентации, клинические разборы и обучение, в том числе и телеконференции.
- Сохранять большое число изображений препаратов, которые не требуют физического места для хранения
9. Выдача заключения пациенту
Времена, когда гистологическое заключение выдавали в определенное время и ехать за ним нужно было через весь город, давно прошли.
Сейчас результаты исследований из патоморфологической лаборатории отправляют по электронной почте сразу по мере готовности.
Национальный центр клинической морфологической диагностики использует эту форму связи с медицинскими учреждениями и пациентами более 4 лет.
В заключении обязательно будут отмечены важные моменты:
- Название учреждения.
- Номер исследования.
- Патоморфологический диагноз.
- Дата исследования.
- Фамилия врача, выполнившего исследование.
Заключение
Теперь вы в деталях знаете, какой путь проходит удаленное образование кожи в современной патоморфологической лаборатории.
Коротко перечислю главные преимущества Центра, благодаря которым я сотрудничаю с этой лабораторией:
- Высокий уровень организации, автоматизации процессов регистрации и пробоподготовки операционного и биопсийного материала и адекватная подготовка лаборантов сводят вероятность ошибок к минимуму.
- Высокая квалификация врачей, возможность коллегиального мнения, в т. ч. с привлечением ведущих специалистов других учреждений, что является залогом точной диагностики.
- От момента регистрации контейнера с родинкой до отправки заключения на еmail проходит менее 48 часов, а не 7–10 дней как во многих других лабораториях.
Я, как дерматоонколог, уверен, что, отправив удаленное образование кожи в НЦКМД, гарантированно получу достоверный диагноз.
P.S. От всего сердца хочу поблагодарить сотрудников Национального центра клинической морфологической диагностики, без помощи которых я бы не написал эту статью.
- Директора Центра — Сергея Леонидовича Воробьева
- Сотрудников отделения дерматопатологии:
- Инну Михайловну Кораблину
- Ольгу Львовну Шарову
- Калашникову Елизавету Сергеевну
- Отдельная благодарность Евгении Сергеевне Козорезовой, терпеливо отвечавшей на все мои вопросы.
Другие статьи:
Полезная статья? Сделайте репост в Вашей социальной сети!
Источник: https://beinusov.ru/info/kak-provodyat-gistologicheskoe-issledovanie-obrazovaniy-kozhi/
Гистология молочной железы расшифровка
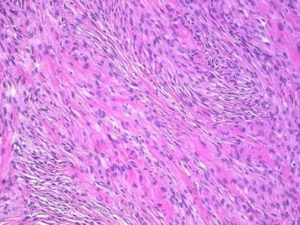
Цитология и гистология молочной железы – два обследования, которые имеют одну цель, но проводятся на разных этапах диагностики. Гистология изучает ткани человеческого организма, тогда как цитология сосредоточена на более глубоком изучении клеток.
На гистологию обычно направляют материал, полученный во время биопсии или хирургического вмешательства. Цитология, напротив, менее инвазивный метод и позволяет изучить патологию, которая находится лишь на стадии образования первых атипичных клеток.
Показания, техника, расшифровка гистологии
Назначается гистология молочной железы для определения химического состава клеток полученных тканей, а также их чувствительности к половым гормонам. Изучение скорости деления помогает понять, как быстро распространяется патологический процесс. Показания к гистологическому исследованию и биопсии:
- обнаружение уплотнений и узлов в молочной железе;
- структурные изменения сосков;
- кровянистые и другие выделения;
- покраснение, шелушение, образование язв или лимонной корки на участках грудной железы;
- обнаружение подозрительных участков на УЗИ или маммограмме;
- пятна на снимке рентгена.
Назначение диагностики в большинстве случаев не подтверждает наличие опасных раковых клеток. Однако гистология необходима для всех, кто находится в группе риска:
- наличие внутрипротоковых папиллом, кист, фиброаденоз;
- диффузная гиперплазия тканей;
- аномальное разрастание уплотнения;
- некроз тканей, образований внутри структуры;
- рак 1-3 степени и метастазы;
- деформация груди.
Многие пациентки переживают, когда получают направление на гистологическое исследование. Однако это лишь чрезмерный стресс, ведь в 85% при отсутствии выявленного рака диагностика указывает на развитие совершенно других болезней.
Что именно выявляет гистологическое исследование
Во время исследования полученного материала применяется высокоточный микроскоп, который может показать: стадию онкологической патологии, распространение образования, морфологический характер, а также гормональные особенности опухоли.
По особенностям клеточных структур диагносты могут выделить формы и виды раковых опухолей:
- тубулярный рак при трубкообразных формах клеток;
- медуллярный рак при совпадении клеток с тканями мозга;
- слизистый рак при наличии муцина в составе клеток.
Гистологическое обследование также помогает отличить онкологический процесс от доброкачественных патологий, при которых могут наблюдаться бесструктурные массы в пунктате молочной железы.
Техника выполнения диагностики
Для получения гистологического образца используется 2 способа вмешательства – с помощью иглы или иссечения. Проводят операцию в амбулаторных условиях, никакой подготовки не требуется. Только отказ от аспирина, если это возможно, за 1-2 недели до процедуры. Выполняют биопсию так:
- Женщину укладывают на кушетку на бок или на спину.
- Ставят местную анестезию.
- Ультразвуковым устройством или рентгеном обозначают место иссечения или введения иглы.
- Выполняется надрез или прокол, берется материал.
Затем останавливают кровотечение, прикладывают лед и тугую повязку. Процедура занимает максимум 60 минут, после чего пациентку выписывают домой.
После взятия биоматериала начинается исследование:
- Состав помещают в раствор формалина и отправляют в лабораторию.
- Ткани обезвоживаются для повышения плотности, затем заливаются парафином.
- Микротомом нарезают ткань на пластинки и помещают на стекла для диагностики.
- Используя ферменты, красители и антитела, специалист изучает характер клеток, границы опухоли.
После гистологического исследования специалист лаборатории составляет заключение и отправляет его лечащему врачу пациентки.
Расшифровка полученных результатов
Образец в лаборатории обычно изучают в течение 5-10 дней, после чего сразу же направляют результат врачу. Если учреждение, в котором пациентка прошла биопсию, оснащено собственной лабораторией, результат будет готов через 2-3 дня.
Выдается экспертное заключение в письменном виде. В нем указано описание аномалий или их отсутствие. Также приведены различные цифровые данные и показатели маркеров. Иногда для обозначения того или иного процесса прописывают названия на латыни и медицинские термины.
Человеку без соответствующего образования сложно разобраться в представленной терминологии, поэтому пациент должен обязательно консультироваться у доктора.
Расшифровка результатов завязана на определении злокачественности – ее степени и характера. Также оценивается степень дифференциации новообразования.Эти факторы позволяют с точностью определить следующие параметры, уровни малигнизации в молочной железе:
- GIV – показатель максимальной стадии злокачественного процесса;
- G – минимальная степень;
- GX – подтверждение доброкачественного характера опухоли, которая обычно выражена в виде фиброаденомы.
Дополнительно в анализах будут присутствовать следующие данные, характеризующие те или иные маркеры:
- ER+ и PR+ — положительные показатели по прогестерону и эстрогену, которые указывают на гормональную зависимость опухолей;
- ER- и PR- — отрицательный результат помогает узнать вероятность рецидива и подобрать гормональную терапию.
Если обнаружена положительная реакция HER2, отмечается позитивный, активный рак, который требует хирургического и химиотерапевтического способа лечения.
HER2 отрицательные опухоли протекают менее агрессивно и лучше поддаются лечению.
Также при изучении результатов анализов специалист выделяет Ki-67, который при позитивной реакции говорит о низкой чувствительности к гормонам, что является прямым показанием для химиотерапии.
Гистологическое исследование молочной железы – это точный способ диагностики существующих новообразований с целью установления их типа, способа развития и зависимости от гормонов и других факторов. Гистология необходима для назначения эффективного лечения.
Показания, техника, расшифровка цитологии
Назначается цитология молочной железы в случаях, когда появляются первые подозрения на патологические процессы в груди. Этот метод диагностики в 97% случаев дает достоверный результат, показанием к нему служат:
- подозрение на инфекцию, воспаление или рак;
- подтверждение онкологии при резекции;
- оценка результатов эффективности лечения;
- профилактика;
- мониторинг состояния после лечения или при вхождении пациента в группу риска;
- неустановленное бесплодие;
- болезненности и дискомфорт в молочных железах.
Источник: https://dou99.ru/molochnaya-zheleza/gistologiya-molochnoj-zhelezy-rasshifrovka
