Инфильтрат в малом тазу
Осложнения острого аппендицита: найти и обезвредить

Для начала нужно разобраться, что же называется острым аппендицитом. С научной точки зрения – это воспалительный процесс в червеобразном отростке слепой кишки.
Слепая кишка – это начальная часть толстой, которая располагается в правой нижней половине живота (правой подвздошной области).
Такое заболевание встречается достаточно часто, требует неотложного хирургического вмешательства, а сама операция входит в круг обязанностей общих хирургов.
Данное заболевание известно человечеству еще издревле, поэтому на сегодняшний день разработан рациональный подход к удалению воспаленного отростка.
Но периодически (примерно в десяти случаях из ста) возникают осложнения, причинами которых могут стать запоздалое оперативное вмешательство из-за неправильного или несвоевременного установления диагноза, особенностей реактивности организма и других непредвиденных факторов. Самое главное — вовремя обратиться за помощью к специалисту при первых симптомах острого аппендицита.
Симптомы
На ранней стадии его течение не сопровождается ярко выраженными признаками, потому что воспалительный процесс только начинается, обычно это длится от нескольких часов до суток.
Серьезное ухудшение состояния больного происходит после трех суток воспалительного процесса, тут уже высока вероятность деструкции аппендикса, простыми словами – аппендикс может лопнуть и гнойный процесс может распространиться на соседние органы и ткани.
Если вы почувствовали следующие симптомы, то непременно нужно обратиться в больницу за медицинской помощью: интенсивные или умеренные болевые ощущения в подвздошной области справа (которые обычно начинаются в верхней его части – эпигастрии), тошнота и одно- двукратная рвота, возможны диарея, вздутие живота, а также наоборот — незначительный парез кишечника с задержкой стула и газов. Помимо этого, при возникновении воспаления аппендикса наблюдается субфебрильная температура тела (37,0 – 37,5 °C), у больного появляется слабость, вялость, возможно познабливание.
Осложнения
Осложнения острого аппендицита можно разделить на два вида: дооперационные и послеоперационные.
Дооперационные
Такое разделение достаточно условно (потому что некоторые бывают и до, и после операции), но для общего понимания это будет рационально. Первые обычно происходят при несвоевременном обращении в стационар. Также причинами бывают случаи неверной постановки диагноза и аномального расположения аппендикса или течения болезни.
К дооперационным осложнениям относятся разрыв (перфорацию) червеобразного отростка, подпеченочный, поддиафрагмальный, тазовый и межкишечный абсцессы, воспаление брюшины (перитонит), аппендикулярный инфильтрат и абсцесс, пилефлебит (тромбофлебит воротной вены).
При запоздалом обращении или пролонгации лечения может случиться такое осложнение, как перфорация (разрыв) аппендикулярного отростка, которая обычно может развиться после третьих суток после появления первых симптомов, характеризуется острой болью и нарастающими перитональными симптомами.
В этом случае оперативное лечение становится более сложновыполнимым – кроме собственно аппендэктомии, приходится санировать («почистить») и дренировать (установить дренажные трубки) всю брюшную полость.
После 3-4 дня с возникновения заболевания может развиться аппендикулярный инфильтрат (организм пытается ограничить воспалительный процесс, не дать ему распространиться), его зачастую сложно выявить до хирургического вмешательства — чаще его определяют только во время операции.Если пациент долго не обращался за медицинской помощью, то может развиться аппендикулярный абсцесс – локальное скопление гноя. Возможно возникновение гнойника в малом тазу (тазовый абсцесс).
Его симптомами является диарея, частое мочеиспускание, боли над лоном, рези в животе. В редком случае до операции может развиться поддиафрагмальный абсцесс – скопление гноя под куполом диафрагмы, как правило, справа.
Во всех случаях лечение только оперативное, вкупе с массивной антибактериальной и дезинтоксикационной терапией.
Исключением является только плотный аппендикулярный инфильтрат – в этом случае воспаление «давят» антибиотиками с последующей аппендэктомией через несколько месяцев.
Если у пациента развился пилефлебит, при котором воспаление затронуло вены печени, то он сопровождается продолжительной лихорадкой, пациента знобит, кожа приобретает желтый цвет.
Развивается тяжелое гнойно-токсическое поражение печени, для больного это состояние может закончиться сепсисом и даже летальным исходом.
Послеоперационные
Следующий вид осложнений острого аппендицита – послеоперационные, когда червеобразный отросток уже был удален. Такие осложнения встречаются чаще, нежели дооперационные, и проявляются у пожилых пациентов, а также у больных с ослабленным иммунитетом, либо у поздно поступивших в стационар. Их можно разделить на ранние и поздние.
Ранние
Раннее наступает в ближайший период с момента удаления аппендикса, к нему относят осложнения со стороны раны или соседних органов: могут разойтись швы после операции (эвентрация), несостоятельность культи отростка, кровотечение в брюшную полость, продолжится воспалительный процесс (вялотекущий перитонит). Также возможно возникновение межпетлевых, тазовых, поддиафрагмальных абсцессов – тех самых, о которых я писал выше. Такие осложнения не очень часто встречаются, но они могут нанести большой вред здоровью без экстренной повторной операции — санации и дренирования брюшной полости. Ещё более опасен для пациента пилефлебит, который бурно возникает в течение нескольких первых суток после удаления аппендикса и влечет за собой тяжелое поражение печени.
Поздние
По истечении двух недель после операции начинается период поздних послеоперационных осложнений, к которым относятся нагноение (обычно бывает раньше) и расхождение раны, келоидные рубцы, невриномы, лигатурные свищи, формирование послеоперационной грыжи, острая спаечная кишечная непроходимость. Такие последствия необходимо ликвидировать повторным хирургическим вмешательством, а далее наблюдать пациента.
Самое серьёзное осложнение этого периода – тромбоэмболия легочной артерии. Известны случаи, когда она развивалась у пациентов через достаточно большой период времени после операции. К мгновенной смерти может привести массивная тромбоэмболия.
При частичной (тромбоэмболии ветвей) состояние больного резко ухудшается, развивается цианоз (синюшность кожного покрова), одышка и резкая боль в грудной клетке.
В этом случае помочь пациенту может только своевременная интенсивная терапия, но даже при наступлении ТЭЛА в условиях стационара смертность доходит до 80-90%.Чтобы избежать негативных последствий острого аппендицита, нужно при первых признаках обратиться в медицинское учреждение. После операции следует придерживаться всех рекомендаций врача и соблюдать постельный режим.
Обычно разрешается начинать принимать пищу на 2-3 сутки — это зависит от формы аппендицита и других условий, обязательно обговорите это с лечащим врачом. Рекомендуется начинать питание с продуктов в жидком виде: вода, некрепкий чай, куриный бульон, кисель.
Если работа кишечника восстанавливается и течёт гладкий послеоперационный период, то постепенно можно переходить на более привычную пищу.
После выписки из стационара для минимизации риска осложнений нужно примерно около трех месяцев не поднимать тяжелые предметы и избегать физических нагрузок, оберегать рану от попадания воды до снятия швов, отказаться на несколько недель от интимной жизни. Нужно внимательно контролировать свое состояние, если появились малейшие симптомы недомогания или ухудшение самочувствия – необходимо немедленно обратиться к хирургу.
Если вы думаете, что удаление аппендицита – это простая операция для современной медицины, то стоит запомнить, что последствия могут быть самыми плачевными. Относитесь серьезнее к своему здоровью и вовремя обращайтесь в медицинское учреждение для своевременной диагностики и лечения.
Никита Байдухов
Еще больше интересных статей на нашем сайте b-apteka.ru
Источник: https://zen.yandex.ru/media/id/5b0bae55ad0f2275c2ba7569/5c060ee8fc96e4040efb48e8
Аппендикулярный инфильтрат — Все об этом страшном Аппендиците
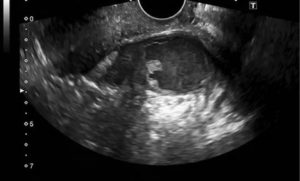
Если выбирать из двух зол меньшее, то, в сравнении с перитонитом, развитие инфильтрата аппендикулярного – спасение для вовремя не оперированного больного!
Что такое аппендикулярный инфильтрат
Аппендикулярный инфильтрат возникает обычно между третьими и пятыми сутками от начала заболевания. Воспаленный червеобразный отросток ограничивается прядью большого сальника и петлями тонкого и толстого кишечника.
Воспалительный процесс локализуется. В этих случаях состояние больных стабилизируется. Болевой синдром стихает, рвоты прекращаются. Уменьшается тахикардия. Температура становится нормальной или субфебрильной. Язык – влажным. Живот – мягким и менее болезненным.
Развитие аппендицита во время беременности. Клиническое течение и диагностика острого аппендицита при беременности.
Узнайте два основных фактора. Каковы причины возникновения аппендицита?
Острый аппендицит у детей: http://moyorgan.pp.ua/appendicit-u-grudnyx-i-novorozhdennyx-detej/При пальпации определяется опухолевидное образование тестоватой плотности, без четких границ, умеренно болезненное, неподвижное. Судьба аппендикулярного инфильтрата двоякая. При благоприятном течении он рассасывается.
Аппендикулярный инфильтрат
При неблагоприятном – может нагноиться. В этом случае состояние больного ухудшается. Ухудшение проявляется в нарастании болей, повышении температуры тела до фибрильных значений, мучительных рвотах, прогрессирующем метеоризме, нарастании лейкоцитоза с нейтрофильным сдвигом «влево».
Живот становится болезненным, появляются симптомы раздражения брюшины, контуры инфильтрата теряются. Возникает клиника прогрессирующего перитонита.
Лечение аппендикулярного инфильтрата
Лечение аппендикулярного инфильтрата консервативное и заключается в назначении щадящей диеты, физиопроцедур (УВЧ, электрофорез, токи Бернара), антибиотиков, спазмолитиков, противовоспалительных и десенсибилизирующих средств, витаминов, рассасывающих препаратов, лечебных клизм.
После рассасывания инфильтрата аппендикулярного производится аппендэктомия через 3-4 месяца. Этого времени вполне достаточно для регрессии воспаления и исчезновения спаек. Более ранее производство оперативного вмешательства грозит осложнениями: повреждение кишечника, возникновение свищей.
При нагноении аппендикулярного инфильтрата производится экстренная операция по дренированию гнойника доступом Пирогова, внебрюшинно, червеобразный отросток не удаляется. Т.к. попытка его выделения может привести к повреждению, входящих в инфильтрат кишечных петель.
Инфильтрат аппендицита
Аппендикс удаляется если он сам выходит в рану, лигатурным способом, без погружения культи. До и после операции проводится активная консервативная терапия, включая массивную антибиотикотерапию.
Клиническая картина пилефлебита (острого воспаления воротной вены) характеризуется болями в правом подреберье, тошнотой, рвотой, потрясающей лихорадкой и желтухой. Пилефлебит обусловлен распространением инфекции по венам из червеобразного отростка.
Характерно тяжелое течение с развитием печеночной недостаточности. В крови повышается содержание билирубина, активности аминотрансфераз, щелочной фосфотазы и других печеночных ферментов. Это очень тяжелое осложнение и летальность при нем очень высокая.
К счастью, пилефлебит – крайне редкое осложнение, но о нем необходимо помнить.
Инфильтраты и абсцессы в области малого таза
Тазовые инфильтраты и абсцессы обычно обозначают как инфильтраты или абсцессы дугласова пространства. Однако известно, что термином «дугласова пространство» обозначается excavatio rectouterina , поэтому применение его по отношению к больным мужского пола будет неправильным, так как речь идет об инфильтратах и абсцессах в области excavatio rectovesicalis .
Частота этого осложнения в последние годы не превышает 0,1-0,5% по отношению ко всем больным острым аппендицитом.
Наиболее вероятными причинами тазовых инфильтратов и абсцессов при остром аппендиците являются:
• деструктивный аппендицит при тазовом расположении отростка;
• затекание гнойного экссудата при остром аппендиците, осложненном перитонитом, в условиях обычного расположения червеобразного отростка;
• микробное загрязнение экссудата или крови, попавших в малый таз при аппендэктомии;
• отграничение гнойного экссудата как исход или осложнение разлитого гнойного перитонита.
Хронический аппендицит. Клиника, этиология и патогенез.
Клинические проявления острого аппендицита, диагностика, симптомы аппендикса.
Узнайте о послеоперационном периоде при аппендиците: http://moyorgan.pp.ua/posleoperacionnyj-period/
Источник: http://moyorgan.pp.ua/appendikulyarnyj-infiltrat/
Из-за чего появляется послеоперационный инфильтрат?
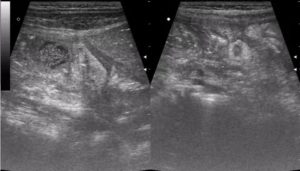
Инфильтрат после операции – это одно из самых частых осложнений после хирургического вмешательства. Развиться оно может после любой операции – если вам вырезали аппендицит, удалили грыжу или даже просто сделали укол.
Поэтому важно очень внимательно следить за своим состоянием после операционного вмешательства. Вылечить такое осложнение довольно просто, если вовремя его диагностировать. Но если затянуть, оно способно перерасти в абсцесс, а это уже чревато прорывом гнойника и заражением крови.
Что это такое?
Сам термин – это слияние двух латинских слов: in – «в» и filtratus – «процеженный». Медики называют этим словом патологический процесс, когда внутри тканей или какого-либо органа скапливаются частички клеток (в том чисел кровяных), сама кровь, лимфа. Внешне это выглядит как плотное образование, а попросту опухоль.
Существует 2 основные формы такого явления – воспалительная (это обычно и есть осложнения после операции) и опухолевая. Внутри второго образования не невинная кровь и лимфа, а опухолевые клетки, и очень часто – раковые. Иногда медики именуют инфильтратом участок на теле, куда при лечении вводят анестетик, антибиотик или другие вещества. Такой вид носит название «хирургический».
Воспалительный процесс может начаться еще до операции. Особо часто диагностируют аппендикулярный инфильтрат, который развивается практически параллельно с воспалением аппендикса. Он встречается даже чаще, чем осложнение после операции аппендицита. Еще один «популярный» вариант — опухоль во рту у ребятишек, причина – фиброзный пульпит.
Разновидности
Воспалительный инфильтрат – основной вид такой патологии, который часто появляется после операционного вмешательства. Различают несколько типов такого воспаления, в зависимости от того, каких клеток внутри опухоли больше всего.
- Гнойный (внутри собрались полиморфноядерные лейкоциты).
- Геморрагический (эритроциты).
- Круглоклеточный, или лимфоидный (лимфоидные клетки).
- Гистиоцитарно-плазмоклеточный (внутри элементы плазмы и гистиоциты).
Воспаление любого характера может развиваться в нескольких направлениях – или рассосаться со временем (за 1-2 месяца), или превратиться в некрасивый рубец, или развиться в абсцесс.
Особой разновидностью воспалительного ученые считают инфильтрат послеоперационного шва. Такое заболевание особо коварно – оно может «выскочить» и через неделю-другую после операции, и через 2 года. Второй вариант бывает, например, после кесарева сечения, и риск, что воспаление перерастет в абсцесс, довольно высок.
Причины
От появления гнойного, геморрагического и других образований после хирургического вмешательства не застрахован никто. Осложнение встречается и у маленьких деток, и у взрослых пациентов, после банального аппендицита и после операции по удалению матки (парацервикальные и другие опухоли).
Специалисты называют 3 основные причины такого явления – травмы, одонтогенные инфекции (в полости рта) и другие инфекционные процессы. Если вы попали к доктору из-за того, что воспалился послеоперационный шов, добавляется еще ряд причин:
- в рану попала инфекция;
- был неправильно проведен послеоперационный дренаж (обычно у пациентов с лишним весом);
- по вине хирурга был поврежден слой подкожной жировой клетчатки, и появилась гематома;
- шовный материал обладает высокой тканевой реактивностью.
Если рубец воспаляется только через несколько месяцев или лет после хирургических манипуляций, виноват именно шовный материал. Такую патологию называют лигатурной (лигатура – это перевязочная нить).
Спровоцировать патологию могут также склонность к аллергии у пациента, слабый иммунитет, хронические инфекции, врожденные заболевания и др.
Что такое постинъекционный инфильтрат?
Инфильтрат после укола – одно из самых частых осложнений после инъекции, наряду с гематомами. Выглядит он как небольшая плотная шишечка на том месте, куда втыкали иглу с лекарством. Предрасположенность к такому мини-осложнению обычно индивидуальна: у кого-то уплотнение на коже появляется после каждого укола, а кто-то за всю жизнь ни разу не сталкивался с такой проблемой.
Спровоцировать подобную реакцию организма на банальный укол могут следующие причины:
- медсестра плохо провела антисептическую обработку;
- иголка у шприца слишком короткая или тупая;
- неправильно выбрано место для укола;
- инъекции делают постоянно в одно и то же место;
- лекарство вводят слишком быстро.
Такую болячку можно вылечить обычной физиотерапией, йодной сеткой или компрессами с разведенным димексидом. Помогут и народные методы: компрессы из капустного листа, алоэ, лопуха. Для большей эффективности перед компрессом можно смазывать шишечку медом.
Диагностика
Диагностировать такую послеоперационную патологию обычно труда не составляет. Врач при постановке диагноза опирается, прежде всего, на симптомы: температура (какая и сколько держится), характер и интенсивность боли и др.
Чаще всего опухоль определяется при пальпации – это плотное образование с неровными и нечеткими краями, которое отзывается болью при прощупывании. Но если хирургические манипуляции проводились на брюшной полости, то уплотнение может прятаться глубоко внутри. И при пальцевом осмотре доктор его просто не найдет.
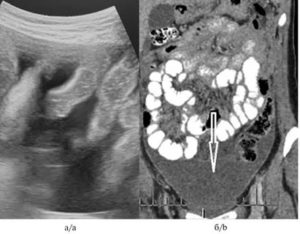
В этом случае на помощь приходят более информативные методы диагностики – УЗИ и компьютерная томография.
Еще одна обязательная диагностическая процедура – это биопсия. Анализ тканей поможет понять природу воспаления, узнать, какие клетки скопились внутри, установить, есть ли среди них злокачественные. Это позволит выяснить причину проблемы и правильно составить схему лечения.
Лечение
Основная цель при лечении постоперационного инфильтрата – снять воспаление и не допустить развития абсцесса. Для этого нужно восстановить кровоток в больном месте, снять отек и ликвидировать болевой синдром. Используют, прежде всего, консервативную терапию:
- Лечение антибиотиками (если инфекция вызвана бактериями).
- Симптоматическая терапия.
- Локальная гипотермия (искусственное снижение температуры тела).
- Физиотерапия.
- Постельный режим.
Эффективными процедурами считаются УФ-облучение раны, лазеротерапия, грязелечение и др. Единственное противопоказание для физиотерапии – это гнойное воспаление. В этом случае прогревание и другие процедуры только ускорят распространение инфекции и могут вызвать абсцесс.
При появлении первых признаков абсцесса сначала используют малоинвазивное вмешательство – дренаж пораженного участка (под контролем ультразвука). В самых сложных случаях гнойник вскрывают обычным способом, используя лапароскопию или лапаротомию.
Лечение послеоперационного шва с осложнениями тоже традиционно проводят с помощью консервативных методов: антибиотики, новокаиновая блокада, физиотерапия. Если опухоль так и не рассосалась, шов вскрывают, очищают и зашивают заново.
Инфильтрат после операции может образоваться у пациента любого возраста и состояния здоровья. Сама по себе эта опухоль обычно никакого вреда не несет, но может послужить начальной стадией абсцесса – тяжелого гнойного воспаления.Опасность еще и в том, что иногда патология развивается через несколько лет после визита в операционную, когда воспаляется рубец. Поэтому необходимо знать все признаки такого заболевания и при малейших подозрениях обращаться к врачу.
Это поможет избежать новых осложнений и дополнительных хирургических вмешательств.
Статью для сайта «Рецепты здоровья» подготовила Надежда Жукова.
♦ Рубрика: Медицина.
Источник: https://zdorovieiuspex.ru/infiltrat-posle-operacii
Инфильтрат. Виды и способы лечения. Постинъекционный, послеоперационный, легочный и аппендикулярный инфильтрат
Самые распространенные виды инфильтратов:
- Постинъекционный инфильтрат
- Послеоперационный инфильтрат
- Воспалительный инфильтрат
- лимфоидный инфильтрат
- аппендикулярный инфильтрат
- легочный инфильтрат
Теперь же, давайте поговорим о каждом виде инфильтрата отдельно.
Постинъекционный инфильтрат
В некоторых случаях, причина возникновения инфильтрата уже понятна из его названия. К примеру постинъекционный инфильтрат возникает после инъекции (укола). Внешне это выглядит как небольшое покрасневшее уплотнение (шишка) возникающее на месте укола. Если надавить на пораженный участок, возникают довольно болезненные ощущения.
Причины возникновения постинъекционного инфильтрата
Причинами его возникновения могут быть тупая игла, введение лекарств многократно в одно и то же место, несоблюдения правил асептики, ну или просто выбрано неправильное место для укола. Чаще возникает у людей с ослабленным иммунитетом.
Возникновение и развитие абсцесса
Сам по себе инфильтрат не страшен, поскольку инфекции в нем еще нет, однако его появление — первый звоночек, что что-то пошло не так.
Основным и самым опасным осложнением к которому может привести инфильтрат, является абсцесс (нарыв, гнойное воспаление тканей). Пытаться выдавить его, вырезать или удалить абсцесс в домашних условиях крайне не рекомендуется.
Лечение абсцесса должно походить только под наблюдением врача хирурга.
Лечение постинъекционного инфильтрата
Всем известный способ лечения любых болезней — йодная сетка
Все люди разные. У некоторых, постинъекционный инфильтрат возникает вообще после любого укола, а некоторые никогда с ним не сталкивались.
Это зависит от индивидуальных особенностей самого человека. Лечить постинъекционный инфильтрат можно в домашних условиях. Очень хорошо для этого подходит мазь Вишневского или Левомеколь.
Кроме того, на поверхности кожи можно нарисовать йодную сеточку.
Из средств народной медицины хорошо справляется с инфильтратами подобного рода компресс из капусты. Точнее говоря сок, который содержится в капустном листе. Что бы он появился, перед тем как приложить лист, его надо слегка побить скалкой. Затем лист можно просто закрепить на проблемной области с помощью пищевой пленки.
Сырой картофель — еще один народный помощник. Картошину чистят и натирают на терке. Полученный состав так же закрепляют на больном месте с помощью пищевой пленки или полотенца. Накладывать подобные компрессы можно на всю ночь.
Послеоперационный инфильтрат
А теперь посмотрим, что такое послеоперационный инфильтрат. Название говорит само за себя. Данный вид инфильтрата может возникать после любого хирургического вмешательства независимо от сложности операции. Будь то удаление зуба, аппендицита или операция на сердце.
Послеоперационный инфильтрат — причины возникновения
Самая распространенная причина — попадание в открытую рану инфекции. Из других причин отмечают повреждение подкожной клетчатки или действия хирурга, которые привели к образованию гематом или повреждению подкожного жирового слоя. Отторжение шовной ткани организмом пациента или неправильно установленный дренаж тоже могут привести к возникновению послеоперационного инфильтрата.
К менее распространенным причинам возникновения инфильтрата можно отнести аллергию, слабый иммунитет, а также хронические или врожденные заболевания у пациента.
Симптомы послеоперционного инфильтрата
Возникновение и развитие послеоперационного инфильтрата может происходить в течение нескольких дней.
Основные симптомы послеоперационного инфильтрата:
- Возникновение и покраснение небольшой припухлости. Пациент ощущает небольшие неудобства. При надавливании на припухлость возникают болевые ощущения.
- В течение последующих нескольких дней у больного наблюдается повышенная температура.
- Кожа вокруг рубца краснеет, воспаляется и отекает
Лечение послеоперационного инфильтрата
В первую очередь необходимо снять воспаление и устранить возможность возникновения абсцесса. Для этих целей применяют различные антибиотики и физиотерапию. Больному показан постельный режим.
Правда, если гнойное воспаление уже есть, физиотерапия недопустима. В данном случае прогревание пораженного участка пойдет больному только во вред, поскольку ускорит распространение инфекции по организму.
В особо тяжелых случаях необходимо повторное хирургическое вмешательство.
Воспалительный инфильтрат
Это не какое-то отдельное заболевание, а целая группа патологий. В основном они возникают из-за ослабленного иммунитета. Их наличие указывает на наличие острых воспалений, возможно аллергических реакций или давнишнего инфекционного заболевания.
Как показывают последние исследования, причиной появления воспалительного инфильтрата в почти 40% случаев являются различные травмы (к примеру неудачные действия при удалении зуба).
В остальных случаях причиной появления и развития инфильтрата может быть одонтогенные инфекции или другие инфекционные процессы.
Термины абсцесс и флегмона используются для обозначения возможных осложнений, возникающих в том случае, если вовремя не вылечить воспалительный инфильтрат. При этом задача врача, как раз и состоит в недопущении развития флегмон и абсцессов. Так как лечить их уже сложнее и последствия могут быть совсем печальными.
Основные симптомы воспалительного инфильтрата
- Возникновение уплотнений тканей в зоне возникновения инфильтрата. Контуры уплотнения достаточно четкие.
- Если на уплотнение надавить — возникают незначительные болезненные ощущения. Кожа обычной окраски или слегка покрасневшая.
- При более сильном надавливании возникает небольшое углубление, которое постепенно выравнивается.
Воспалительный инфильтрат обычно развивается в течение нескольких дней, при этом температура больного остается в норме или чуть выше. В месте возникновения инфильтрата появляется небольшая припухлость, имеющая хорошо видимый контур. При нажатии на эту припухлость, возникают болевые ощущения.
Определить наличие жидкости (флюктуация на предмет гноя, крови) в образовавшейся полости не возможно. Кожа в месте очага поражения напряжена, имеет красный цвет или легкую гиперемию.
Лечение предполагается консервативными методами — противовоспалительная терапия плюс лазерное облучение. Хорошо помогают повязки с мазью Вишневского и спиртом.
Если все же произошло загноение с образованием флегмоны или абсцесса, то приходится прибегать к хирургическому вмешательству.
Лимфоидный инфильтрат
Это инфильтрат, содержащий в основном лимфоциты. При чем скапливаться они могут в различных тканях организма. Наличие лимфоидного инфильтрата — признак серьезных проблем с иммунной системой человека. Встречается при некоторых хронических инфекционных заболеваниях.
Аппендикулярный инфильтрат
Еще один вид инфильтрата. Возникает как осложнение при остром аппендиците. Аппендикулярный инфильтрат — это скопление воспаленных тканей вокруг аппендикса. Внешне выглядит как опухоль, имеющая четкие границы.
Причины возникновения аппендикулярного инфильтрата
Аппендикулярный инфильтрат возникает в основном из-за позднего обращения пациента к врачу. Обычно только на следующие сутки после возникновения первых симптомов аппендицита.
Существует 2 стадии инфильтрата — ранняя (2 суток) и поздняя (5 суток). У детей аппендикулярный инфильтрат диагностируют чаще, чем у взрослых.
Если вовремя не обратиться к врачу, возможен переход инфильтрата в периаппендикулярный абсцесс.
Лечение аппендикулярного инфильтрата
Лечение аппендикулярного инфильтрата может должно происходить только в клинике. Оно предполагает антибактериальную терапию, соблюдение определенной диеты и уменьшение физических нагрузок.
Обычно в течение пары недель воспаление рассасывается и больной выздоравливает.
В дальнейшем, что бы полностью исключить возможность появления аппендикулярного инфильтрата, рекомендуют провести операцию по удалению аппендикса.
Легочный инфильтрат
Легочный инфильтрат представляет собой уплотнение в тканях легких. Причиной может быть скопление жидкостей или некоторых других химических веществ. Вызывает болезненные ощущения.
Постепенно плотность тканей увеличивается. Данный вид инфильтрата может проявиться в любом возрасте, как у мужчин, так и у женщин.
Симптомы могут быть похожи на симптомы пневмонии, но менее выражены.
Основным признаком является выделение крови при кашле.
Лучше всего легочный инфильтрат диагностировать на основании данных рентгенографии и бронхоскопии. Наличие у больного легочного инфильтрата может свидетельствовать и о наличии у него других заболеваний, таких как туберкулез и пневмония.
Лечение легочного инфильтрата
При лечении легочного инфильтрата очень важно избегать физических нагрузок, а лучше и вовсе полностью перейти на постельный режим до выздоровления.
Пища должна содержать большое количество витаминов, углеводов и при этом быть легкоусвояемой.
Обычно назначают противовирусные, отхаркивающие и мочегонные препараты.
Что касается антибиотиков, то не рекомендуют применять антибиотики одной группы более 8-10 дней подряд.
https://www.youtube.com/watch?v=vzsYevkX0wk
Из народной медицины хорошо помогает вдыхание паров чеснока из-за его бактерицидных свойств. Причем дышать следует попеременно и носом и ртом.
Источник: https://nevrit-info.ru/sestrinskoe-delo/infiltrat-vidy-simptomy-lechenie
Блог
Синонимом инфильтративного эндометриоза является глубокий эндометриоз. Болевой синдром при таком эндометриозе выражен явно и значительное сильнее.
Данная патология относится по своей природе к клональным заболеваниям, поскольку заболевание начинается с появления одиночного скопления (узелка) клеток эндометрия (внутренней слой полости матки), размером не более 1 см в диаметре, который наиболее часто локализуется либо между маткой и мочевым пузырем, либо между маткой и прямой кишкой.
Постепенно прогрессируя, инфильтративный эндометриоз, приводит к образованию множества небольших, средних и крупных узелков, а также кист, заполненных кровью, на поверхности органов малого таза и между ними.
Эпидемиология и диагностика инфильтративного эндометриоза
Распространенность инфильтративного эндометриоза, по данным литературы, не превышает 1-5% случаев среди женщин детородного возраста.
Клинический диагноз заболевания основывается на присутствии в истории болезни выраженных, приступообразных, хронических болей в области малого таза у 95% пациенток. Окончательный диагноз инфильтративного эндометриоза подтверждается с помощью проведения дополнительных исследований – ультрасонографии (УЗИ), магнитно-резонансной томографии (МРТ), а также лапароскопии.
Воспалительный «почерк» эндометриоза
Клетки внутренней оболочки матки (эндометрий) могут мигрировать в полость малого таза несколькими путями.
Клетки эндометрия продолжают циклически увеличиваться в размерах и кровоточить в области малого таза.
Одни ученые предполагают, что у некоторых женщин возникает ретроградный ток крови, смешанной с клетками эндометрия, из матки через маточные трубы в полость малого таза в период менструации; другие считают, что фрагменты эндометрия попадают в малый таз лимфогенным или гематогенным путем. Оказавшись вне матки, клетки эндометрия продолжают реагировать на циклические сигналы женских половых гормонов; в течении каждого месяца они увеличиваются и кровоточат.
Появление кровяных клеток в полости малого таза активизирует иммунную систему, что приводит к запуску механизма неспецифического воспаления.
В результате сложного взаимодействия между клетками крови, чужеродными клетками эндометрия и иммунными клетками вырабатывается целый ряд провоспалительных элементов, которые в конечном итоге приводят к появлению главного компонента воспалительной реакции – к тканевому отеку, сдавливающему нервные окончания.
Связанные с этим процессом хронические боли являются неотъемлемой частью клинической картины эндометриоза.
Боли в области живота и малого таза наиболее интенсивны у больных с инфильтративным эндометриозом, так как скопления эндометриальных клеток при этой форме заболевания сохраняют тенденцию к распространению вглубь тканей. У многих больных глубина прорастания эндометрия достигает более 5-8 мм.
Лечение эндометриоза
Зависимость инфильтративного эндометриоза от циклического производства женских гормонов менструального цикла является основой для медикаментозной терапии.
Лекарства, которые в настоящее время рекомендуются, включают в себя агонисты гонадотропин-рилизинг-гормона (GnRH), прогестины, оральные контрацептивные таблетки и андрогены. Каждый из них прерывает нормальную циклическую выработку женских репродуктивных гормонов.
Гормональная терапия помогает уменьшить кровоточивость эндометриоидных очагов вне матки.
Консервативная терапия эндометриоза
Как правило, врачи рекомендуют больным с эндометриозом сначала использовать все возможности консервативной терапии, оставляя хирургические методы лечения в качестве последнего резерва.
Болеутоляющие средства
В качестве наиболее часто применяемых болеутоляющих средств, больные эндометриозом используют препараты, которые можно приобрести в аптеке без рецепта.
Речь идет о нестероидных противовоспалительных лекарствах (НПВП) – Ибупрофен, Адвил, Диклофенак, Мелоксикам или Напроксен, Кетопрофен, Алеве, Месалазин. Они помогают облегчить хронические боли внизу живота и в области малого таза.
Если максимальная доза препаратов не приносит достаточного облегчения, лечащий врач назначает другой тип терапии.
Гормональная терапия
Дополнительное назначение гормонов достаточно эффективны для снижения или устранения болей при эндометриозе.
Увеличение и уменьшение концентрации женских половых гормонов во время менструального цикла оказывает непосредственное влияние на рост эндометриальных имплантатов; увеличиваясь в размерах, они отделяются от основы и начинают кровоточить в местах своего прикрепления, повторяя в точности менструальное кровотечение внутреннего маточного слоя.
Гормональные препараты замедляют рост клеток эндометрия как внутри, так и вне полости матки, предотвращая образование новых имплантатов и кровоточивость очагов, сформированных ранее.
Выбор гормонального препарата зависит от степени тяжести глубокого эндометриоза.
В качестве гормональной терапии применяются:
- Гормональные контрацептивы (противозачаточные таблетки, патчи и вагинальные кольца). Они помогают контролировать уровень женских половых гормонов, ответственный за ежемесячный рост эндометрия. У большинства женщин, использующих данный метод, отмечается появление более скудных и коротких менструальных периодов. Использование гормональных контрацептивов – особенно в виде непрерывных циклов – способно уменьшить или устранить болевой синдром у определенной части больных эндометриозом.
- Агонисты и антагонисты гонадотропин-рилизинг-гормона (Gn-RH). Эти препараты блокируют выработку гормонов гипофиза, которые регулируют уровень гормонов яичников, при этом снижается уровень эстрогенов и прекращается менструальный цикл. В результате значительно уменьшается рост эндометрия. Данные препараты создают искусственную менопаузу, поэтому больным рекомендуется дополнительно принимать низкие дозы эстрогена для снижения побочных эффектов, характерных для естественной менопаузы – приливов, вагинальной сухости и истончения костной ткани. Менструальные периоды и возможность забеременеть возвращаются снова после прекращения лечения.
- Прогестиновая терапия. Единственными контрацептивами, содержащими прогестин, являются внутриматочная спираль (Mirena), контрацептивный имплантат или инъекция контрацептива (Depo-Provera). Их применение приводит к остановке менструальных циклов с соответственным сокращением роста эндометриальных имплантатов, что облегчает боли и другие симптомы эндометриоза.
- Даназол. Этот препарат подавляет рост эндометрия путем блокирования выработки гормонов гипофиза, которые регулируют уровень гормонов яичников, с последующим прекращением менструального цикла. Однако, Даназол не относится к гормональным препаратам первой линии из-за риска возникновения серьезных побочных эффектов и нанесения вреда для развивающегося плода при возникновении беременности на фоне проводимого лечения.
Гормональная терапия, так же как и болеутоляющая терапия, не способны раз и навсегда устранить главные симптомы инфильтративного эндометриоза. После прекращения цикла лечения большинство больных женщин испытывают рецидивы болевого синдрома.
Так например у женщин, которые хотят сохранить репродуктивную функцию, частота повторных болевых симптомов при использовании консервативной терапии составляет 53%, а при хирургической терапии – 44%. Согласно точке зрения большинства гинекологов, успех в лечении инфильтративного эндометриоза достигается обычно хирургическим путем.
Хирургические терапия эндометриоза
Лапароскопическая хирургия позволяет успешно визуализировать очаги эндометриоза.
Хирургическое лечение инфильтративного эндометриоза направлено на уменьшение боли, связанной с хроническим воспалительным процессом; оно производится путем удаления всех видимых очагов эндометриоза, а так же окружающих их спаек.
Типы хирургических методов, которые используются во время оперативной лапароскопии, включают в себя:
- удаление или разрушение эндометриальных имплантатов
- удаление или разрушение кист яичников («шоколадные кисты» или эндометриомы)
- удаление спаек
- удаление глубокого ректовагинального и ректосигмоидального эндометриоза
- удаление матки (гистерэктомия)
- удаление одного или обоих яичников (оофорэктомия)
- удаление эндометриоидных очагов из кишечника, мочеточников и мочевого пузыря
- лапароскопическая абляция матки (LUNA)
- пресакральная нейректомия (PSN).
В целом, хирургическое терапия для лечения инфильтративного эндометриоза делится на:
- консервативную, при которой достигается сохранение репродуктивной функции женщины
- полуконсервативную, при которой происходит потеря репродуктивной функции женщины, но сохраняется функция яичников
- радикальную, с полным удалением матки и яичников
Возраст женщины, ее желание иметь ребенка в будущем и возможное ухудшение качества жизни, остаются главными факторами для принятии решения о типе необходимой хирургической терапии.
В лечении инфильтративного эндометриоза хирургические усилия направлены на удаление эндометриальных имплантатов и сохранение нормальной анатомической структуры органов малого таза. Зачастую имплантаты удаляются либо с помощью лазерного метода, либо с помощью электрохирургических технологий.
Резекция имплантатов и спаянной с ними брюшины считается предпочтительным выбором. Радикальный хирургический подход включает в себя полное удаление матки (полную гистерэктомию) с двухсторонним удалением яичников (двусторонняя сальпингооофорэктомия).
Этот вид лечения предназначается для женщин, которые уже выполнили свою детородную функцию и не планируют увеличение своей семьи в будущем.Кроме того, радикальная хирургия также применяется для категории больных инфильтративным эндометриозом, которая не получила желаемого эффекта от применения интенсивного терапевтического лечения и продолжает испытывать сильные хронические боли в области живота и малого таза.
Источник: https://intercoatgel.ru/infiltrativnyj-endometrioz-glavnoe-o-lechenii/
Эндометриоз
Эндометриоз – болезнь, в основе которой лежит появление и рост ткани эндомерия вне ее нормального расположения.
Причины эндометриоза неизвестны. Существуют лишь теории. Я расскажу об основной теории.
Эндометрий — это внутренняя выстилка полости матки. То есть слой клеток (эпителий), который покрывает матку изнутри. Этот эпителий нужен, чтобы принять оплодотворенную яйцеклетку, как плодородная почва принимает семя. Менструальный цикл начинается с менструации когда эндометрий отторгается. Затем происходит рост нового эндометрия.
В первую половину цикла он утолщается, во вторую (после 14 дня) в эндометрии формируются железы, он становится пышным, сочным, рыхлым. Если беременность не наступает, то эндометрий отторгается. Происходит менструация. Ткань эндометрия, смешанная с кровью выпадает из матки через влагалище.
Кроме того, под напором, через маточные трубы — в полость малого таза.
В норме клетки эндометрия имеют программу самоуничтожения. Они должны разрушиться в результате процессов, происходящих в самих клетках и под воздействием иммунитета. Так называемые «макрофаги» — клетки иммунитета в прямом смысле пожирают, попавшие в полость таза клетки эндометрия.
Если эти механизмы нарушаются, то клетки эндометрия не погибают, а начинают новую жизнь там, куда они попали. Поэтому эндометриоз чаще возникает в полости малого таза, между маткой и прямой кишкой. Это место, куда открываются маточные трубы.
Попав в полость таза, где расположены яичники, маточные трубы, прямая кишка, клетки эндометрия начинают новую жизнь. Они имплантируются (прилипают) и начинают размножаться. Отсюда и название (эндометрий — это по-латински внутренняя выстилка матки, а латинский суффикс «оз» обозначает «множество», длительное хроническое заболевание).
То есть нормальная структура — эндометрий появляется там, где ему быть не полагается.
Очаги эндометриоза на тазовой брюшине
Это самое безобидное проявления эндометриоза. На брюшине малого таза появляются мелкие (от 1 до 3-5 мм) очаги синеватого цвета. Эти очаги напоминают мелкие кисты, заполненные густым темным содержимым. Они могут быть безмолвными, а могут стать причиной бесплодия, болезненных менструаций, тазовых болей, спаечного процесса в малом тазу.
Эндометриодная киста яичника
Яичники — это первый орган на который попадает менструальная кровь, когда она изливается из маточных труб. Поэтому, по всей вероятности, именно в яичниках чаще всего «паразитирует» эндометриоз.
Внутри яичника появляется полостное образование (киста), которое выстлано подобным эндометрию эпителием. Такой эпителий ведет себя как эндометрий. В полость кисты выделяется содержимое, похожее на менструальное.
Киста заполняется густой темно-коричневой жидкостью, похожей на жидкий шоколад. Поэтому такие кисты иногда называют «шоколадными».Женский организм воспринимает такую кисту, как чужеродное образование и пытается от него избавиться, ограждая его от других органов спайками. Чаще всего эндометриоидные кисты являются случайной находкой специалиста УЗИ во время обследования по поводу бесплодия.
Эндометриоз яичника может стать причиной неотложного состояния. Киста может разорваться при механическом ее повреждении, например во время полового акта или во время физических упражнений. Тогда ее содержимое, попав в полость таза, вызовет яркие симптомы, такие как:
- резкая боль в нижних отделах живота, иногда с иррадиацией в прямую кишку
- повышение температуры тела
- слабость, головокружение, потеря сознания.
В таких случаях необходима экстренная операция (удаление эндометриоза яичников путем лапароскопии).
Эндометриоз матки
Подробнее на странице Аденомиоз.
Инфильтративный эндометриоз (инфильтративная форма эндометриоза)
Инфильтративный эндометриоз (ИЭ) — самое тяжелое проявление этого заболевания. Инфильтрат — это воспалительное изменение ткани, для которого характерны уплотнение, отек, болезненность. То есть в зоне, где начали новую жизнь клетки эндометрия, возникают перечисленные процессы. Для ИЭ характерен рост.
Рост инфильтрата напоминает рост злокачественной опухоли, т.е. с прорастанием соседних органов (вокруг очага не формируется капсула, ограничивающая его). В отличие от рака, эндометриоидные инфильтраты растут намного медленнее и не метастазируют, эндометриоз редко становится причиной смерти.
Запущенный эндометриоз, может вызвать поражение соседних органов (мочеточники, мочевой пузырь, прямая кишка, реже тонкая и толстая кишка). Инфильтративное поражение соседних органов ведет к выраженному нарушению их функции и является угрожающим для жизни состоянием.
Только своевременное и адекватное хирургическое лечение может сохранить жизнь пациентки.
Эндометриоз послеоперационного рубца
Особой формой эндометриоза является эндометриоз послеоперационного рубца. Чаще всего рубца после операции кесарева сечения.
Причина его — это, скорее всего, перенос клеток эндометрия в область послеоперационной раны во время хирургической операции. В области послеоперационного рубца образуется объемное образование, плотное и болезненное на ощупь.
Источник: https://docnik.ru/diseases/endometrioz/
