Интраэпителиальная неоплазия
Неоплазия проявление диагностика и лечение: ПИН степени интраэпителиальная

Онкология – самое распространенное заболевание современности. Ему подвержены и взрослые, и дети, а потому все силы медиков брошены на изобретение методов, способных распознать заболевание на ранних стадиях, когда его успешное лечение еще возможно.
Одним из распространенных недугов являются новообразования мужской половой системы. Им предшествует неоплазия – состояние, при котором клетки подвергаются генетическим изменениям, провоцирующим их неправильный рост. Такой патологический процесс является предвестником развития опухоли в предстательной железе мужчины.
Как распознать заболевание
Сегодня существуют множество методик, позволяющих выявить патологии мужской половой системы на ранних этапах их образования.
Такие способы носят название скрининговых, то есть проводимых для профилактики той или иной болезни. Благодаря им специалисты получают возможность не только обнаружить недуг, но и уточнить стадию его развития.
Для диагностики онкологических процессов простаты применяют такие исследования:
- анализ крови на ПСА (простатспецифический антиген, выделяемый клетками опухоли);
- трансректальное звуковое исследование предстательного органа;
- биопсия клеток новообразования;
- пальцевый ректальный осмотр.
Все «наружные» методики применяются только для обнаружения неоплазии и определения локализации и размеров опухоли. Дать ответ на вопрос, злокачественная ли она, может только гистологическое исследование тканей новообразования, полученных при помощи биопсии.
Для того чтобы своевременно обнаружить недуг, каждый мужчина старше сорока лет должен регулярно проходить профилактический осмотру у уролога. Если врач обнаружит увеличение размеров простаты, пациенту будут назначены дополнительные обследования и анализы.
Что такое ПИН
В урологии существует такое понятие как простатическая интраэпителиальная неоплазия (ПИН). Многие пациенты ошибочно считают, что это установленный диагноз. По факту, ПИН – это заключение, полученное в результате диагностики микропрепаратов, содержащихся в тканях предстательной железы.
Установленная простатическая неоплазия означает, что клетки эпителия простаты и самого органа (железистые) не соответствуют здоровым параметрам, имеют аномальную структуру, но в то же время не соответствуют показателям, отличающим злокачественные клетки. Говоря простым языком, в органе обнаружена опухоль (неоплазия), но она не является раковой.
В то же время с точностью утверждать, что обнаруженное новообразование не станет злокачественным, нельзя. Согласно статистическим данным, перерождение такого новообразования в злокачественное случается более чем в 85% случаев.
Поэтому специалисты относят простатическую интраэпителиальную неоплазию к тяжелым и серьезным диагнозам, требующим обязательного и длительного лечения.В урологии принято объединять такие диагнозы как ПИН и онкология предстательной железы, хотя по факту это две различных патологии. Такой подход объясняется тем, что неоплазия рано или поздно обязательно перерастет в раковую опухоль. Но до того момента, пока это не случилось, у пациента есть все шансы избавиться от тяжелого недуга и стать здоровым.
Поэтому откладывать с лечением не стоит: по статистике, в 40% случаев гистологическое исследование клеток опухоли удаленной простаты пациентов с диагнозом ПИН после операции показывало злокачественное новообразование.
Виды простатической интраэпителиальной неоплазии
Диагноз ПИН всегда включает определение степени данного недуга. До начала XXI века в медицине разделяли две степени патологии – первую (низкую) и вторую (высокую).
При интраэпителиальной неоплазии низкой степени изменения в клетках железы и эпителия выражены незначительно. Поэтому точно утверждать, что опухоль является предвестником рака, нельзя.
Такое состояние может быть вызвано следующими патологиями:
- воспалительными процессами предстательной железы, имеющими хронический характер (простатит, инфекционные болезни и т. д.);
- гиперплазией предстательной железы доброкачественного характера (аденома простаты);
- развивающимся онкологическим новообразованием.
Простатит
Низкая степень ПИН — это пограничное состояние, и какой характер оно приобретет в дальнейшем, спрогнозировать очень тяжело. Вероятность перерождения в рак составляет не более 50%.
При второй, высокой степени ПИН наблюдается больше признаков, свидетельствующих о перерождении клеток предстательного органа в злокачественные.
Данная классификация сегодня практически не используется. Современные специалисты разделяют не степени, а виды интраэпителиальной неоплазии, основываясь на протекающих в клетках органа процессах. Так, онкологическая урология выделяет:
- атипическую гиперплазию;
- непосредственно ПИН;
- клеточную атипию (раковую опухоль).
При гиперплазии атипического характера изменения в клетках простаты соответствуют проявлениям интраэпителиальной неоплазии низкой степени. Как показывают исследования, вероятность перерождения таких клеток в раковые довольно мала и составляет не более 20% случаев.
Второй вид патологии, сама ПИН, сегодня соответствует второй степени патологии. В этом случае шансы, что новообразование приобретет злокачественный характер, очень велики. Случаев, когда ПИН не становилась раковой, зафиксировано менее 15%, и объясняется это тем, что между диагностикой и удалением новообразования прошло очень мало времени (несколько дней).
Более чем в 85% случаев у пациентов, диагноз которых звучал как ПИН, после операции гистология опухоли показывала такое заключение как рак простаты.
Третья классификация – клеточная атипия, не рассматривается онкоурологами как классификация неоплазии. Это уже окончательный диагноз, подтверждающий наличие у пациента раковой опухоли. Терапия и прогноз на выздоровление зависят от множества факторов, характеризующих здоровье пациента.
Согласно данным ВОЗ, разделение ПИН на степени не способно отразить истинных характеристик состояния новообразования. Поэтому результаты диагностики включают такие понятия как рак или предраковое состояние с высоким риском перерождения.
Причины развития неоплазии
Точные причины, почему здоровые клетки подвергаются генетическим изменениям и начинают разрастаться, доподлинно не известны. Но медики выделяют ряд факторов, способных спровоцировать такие процессы в организме.
Основными из них являются:
- наследственность;
- хронические воспалительные процессы в простате;
- дефицит микроэлементов;
- инфекции половых путей.
Так, у мужчин, чьи кровные родственники страдали онкологией половой системы, риск развития рака простаты в несколько раз выше. Также к основным причинам развития неоплазии относят длительные воспаления, протекающие в предстательном органе представителей сильного пола.
Они могут быть вызваны хроническим простатитом или инфекционными болезнями, которым не уделяется должное внимание, или чье лечение не было проведено своевременно.
Такие микроэлементы как цинк, селен, магний, витамины В и Е незаменимы для мужского здоровья. Их недостаток приводит к нарушению процессов метаболизма в клетках, что становится причиной генетических изменений в них и появления аномальных изменений.
Медики выделяют группы пациентов, у которых при отсутствии вышеописанных факторов также существует высокий риск развития злокачественных новообразований половой системы.Данное заболевание чаще встречается у представителей сильного пола старше 60 лет, у молодых мужчин, долгие годы работающих на вредном производстве и подвергающихся радиационному излучению. Низкий иммунитет тоже провоцирует развитие онкологии.
Зафиксировано, что пациенты, проживающие в районах с недостатком солнечного света, чаще страдают простатической интраэпителиальной неоплазией, чем те, кто живет в жарком климате. Неправильное питание, а именно переизбыток животной пищи в рационе также относят к факторам риска развития ПИН.
Диагностика ПИН
Опасность ПИН заключается в несвоевременной ее диагностике. Если первые две стадии еще подлежат лечению, то шансы на выздоровление пациентов с диагнозом «клеточная атипия» ничтожно малы. Поэтому каждому пациенту старше 40 лет показаны скрининговые обследования, способные обнаружить патологию в самом начале ее развития.
Одним из популярных и эффективных методов ранней диагностики является анализ крови на ПСА. Простатспецифический антиген входит в группу онкомаркеров, свидетельствующих о развитии злокачественных новообразований в половой системе, а именно — в предстательной железе.
ПСА относится к косвенным признакам наличия ПИН, поскольку при данной патологии он увеличивается незначительно. Но присутствие повышенного онкомаркера послужит поводом для прохождения других, более информативных обследований.
Если уровень ПСА в крови пациента даже незначительно превышает допустимые значения, специалист обязательно назначит «визуальные» методы диагностики органов малого таза мужчины.
Самый популярный и доступный из них – ультразвуковая диагностика, проводимая абдоминально и ректально.
Датчик, вводимый в задний проход мужчины, находится рядом с пораженным органом, что позволяет детально рассмотреть простату, обнаружить новообразования в ней и определить их основные характеристики (размеры, контуры, плотность и другие).
Если данные ТРУЗИ недостаточно информативны или требуют подтверждения, больному предложат пройти современные методы обследования – компьютерную или магнитно-резонансную томографию. Такая диагностика предоставит снимки органа с разных сторон, в нескольких срезах и под всем углами.
Дополнить данные визуальных диагностик поможет биопсия тканей предстательной железы. Забор биоматериала выполняют под местной анестезией, а потом изучают клетки под микроскопом на предмет аномального строения.
Прямым показанием к выполнению биопсии может стать повышенный уровень ПСА в крови или быстрое увеличение показателей в динамике. Обычно такое явление характерно для аденомы предстательной железы (доброкачественной гиперплазии), у которой также есть высокий риск со временем перерасти в раковую опухоль.
Лечение неоплазии
На сегодняшний день нет точной методики лечения. Терапия зависит от множества факторов: вида патологии, наличия других заболеваний половой системы, присутствия хронических болезней других внутренних органов, общего состояния здоровья пациента, его возраста. Но существует алгоритм, которого придерживаются урологи при обнаружении данного заболевания.
В первую очередь, больной ставится на диспансерный учет у уролога. Он включает регулярное посещение врача, ректальные осмотры и сдачу необходимых анализов не реже, чем раз в месяц.
Такое наблюдение позволит контролировать динамику патологии и предпринять необходимые меры в случае ухудшения здоровья пациента. Визуальные обследования (обычно ТРУЗИ) проводятся каждые полгода, при необходимости – чаще.
Биопсия тканей предстательной железы должна проводиться не реже, чем раз в год.
ВАЖНО!!! Если наблюдается отрицательная динамика (опухоль растет, анализы показывают увеличение уровня ПСА и т. д.), частота обследований может быть увеличена.Самым распространенным способом лечения ПИН сегодня остаются лучевая и гормональная терапия.
Последний вид лечения показывает высокие результаты, потому что злокачественные клетки имеют высокую чувствительность к изменению гормонального фона: если синтез данных веществ стабилизируется, клетки перестают перерождаться и возвращаются к здоровым параметрам. Терапия направлена на повышение уровня тестостерона в крови и уменьшение его воздействия на аномальные клетки простаты.
На сегодняшний день лечение гормонами – это предпочтительная терапия неоплазии. К сожалению, избавиться от нее полностью удается лишь малой части пациентов, но замедлить процесс ее развития возможно, а вместе с тем и продлить полноценную жизнь пациенту.
Источник: https://my-urolog.ru/neoplaziya.html
Простатическая интраэпителиальная неоплазия

В некоторых случаях клетки предстательной железы начинают неконтролируемо разрастаться с формированием патологического очага. Это состояние считается предраковым, протекает бессимптомно у большинства мужчин и называется в официальной медицине простатической интраэпителиальной неоплазией (ПИН).
Расскажем о причинах этих изменений и о том, как их выявляют у мужчин. Также дадим сведения о возможных опасностях и о том, какие меры будут принимать врачи.
Что такое простатическая интраэпителиальная неоплазия
Простатическая интраэпителиальная неоплазия является предраковым состоянием, вызванным разрастанием эпителиальных клеток, расположенных в протоках и ацинусах предстательной железы.
Это патологическое состояние обнаруживают случайно, при исследовании результатов пункционной биопсии, которую проводят, если у врача есть весомые основания подозревать рак простаты.
Встречается ПИН примерно у половины всех обследуемых мужчин, но раком еще не является.
Риск развития патологического состояния выше у пожилых мужчин, чем у молодых. Это подтверждает и статистика, согласно которой у пациентов в возрасте до 50 лет простатическая интраэпителиальная неоплазия обнаруживается в 18% случаев, а у мужчин старше 80 лет уже в 70-80 % случаев. Средний возраст больных при этом составляет 65 лет.
Невозможно предугадать, как будет в дальнейшем будет развиваться неоплазия. При благоприятном развитии событий состояние может быть стабильным, без признаков перерождения в злокачественный процесс, и длиться годами. При плохом варианте аденокарцинома простаты развивается примерно через 5 лет после обнаружения проблемы.
Есть шанс вообще не сталкиваться с раком, но большинство исследователей уверены, что развитие онкологического процесса в будущем неизбежно, вопрос лишь во времени.
Возможные причины перерождения клеток простаты
Медицина не может точно назвать причины простатической интраэпителиальной неоплазии у мужчин. Ряд исследователей считают, что виной всему генетические особенности и указывают, что при наличии у больного ген BRCA1 и BRCA2 повышает риск развития онкологического процесса в тканях предстательной железы.
Согласно другим данным высокая вероятность столкнуться с проблемой у тех, кто имеет хронический простатит или в течение жизни заражался инфекциями, передающимися половым путем.
Вторичными причинами, способными спровоцировать неконтролируемое деление клеток эпителия, врачи называют следующие состояния и ситуации:
- взаимодействие с кадмием — широко используется в электротехнике и радиоэлектронике, один из компонентов солнечных батарей;
- воздействие ионизирующего излучения — при радиоактивном облучении;
- неправильное питание с преобладанием животных жиров;
- дефицит ультрафиолетовых лучей у жителей северных широт страны;
- нарушения иммунной системы.
Эти факторы напрямую не вызывают рак, но могут запустить процессы, провоцирующие развитие простатической интраэпителиальной неоплазии. Поэтому мужчинам, находящимся в группе риска, желательно пересмотреть и изменить образ жизни.
Методы диагностики ПИН
Простатическая интраэпителиальная неоплазия не сопровождается никакими симптомами, мужчина может жить и не подозревать о наличии проблемы. Патология выявляется в ходе биопсии простаты при гистологическом исследовании биоматериала.
Чтобы исключить вероятность диагностической ошибки проводят дополнительные методы обследования мужчины:
- ТРУЗИ простаты;
- пальцевое исследование предстательной железы;
- анализ плазмы крови на ПСА.
Если в ходе обследования выявляется атипическая гиперплазия, дальнейшие методы диагностики подбираются индивидуально, с учетом возраста больного и данных ТРУЗИ. Врач может направить на повторную биопсию или наблюдать за развитием процесса в динамике, чтобы не упустить начала онкологии.
Если ставится диагноз «простатическая интраэпителиальная неоплазия», то спустя три месяца делают повторную биопсию с забором материала в разных отделах предстательной железы. Анализ на ПСА придется сдавать раз в месяц, а трансректальное ультразвуковое исследование делать раз в шесть месяцев.
Как правило, других методов исследования не требуется. Однако при сомнительных результатах ТРУЗИ мужчину могут направить на МРТ.
Строго говоря, простатическая интраэпителиальная неоплазия не является заболеванием, а потому часто нет необходимости в лечении. Врачи лишь наблюдают за изменением состояния, изучает показатели, следит, чтобы не начался злокачественный процесс.
Однако в случаях, если есть основания предполагать нежелательное воздействие тестостерона на эпителиальные клетки простаты, могут быть приняты меры по снижению его количества. Для этого применяют гормональное лечение.
Врач может назначить следующие препараты по индивидуальной схеме:
- Финастерид;
- Нилутамид;
- Бусерелин;
- Флутамид;
- Лейпрорелин.
Обязательно корректируется рацион питания. Долю жиров растительного происхождения снижают, а количество растительных жиров увеличивают. Для обеспечения потребностей в витаминах и минералах мужчине подбирают соответствующие препараты.
Возможно, что в ближайшие годы появятся лекарственные средства, способные обратить процесс неоплазии и не допустить развитие рака простаты.
Заключение
Простатическая интраэпителиальная неоплазия является не заболеванием, а предраковым состоянием. Основные причины его развития — генетические факторы, хронический простатит и венерические заболевания.
Провоцируют патологию неблагоприятные условия жизни и погрешности в рационе. Для диагностики применяют ТРУЗИ простаты, пальцевое исследование и анализ плазмы крови на ПСА. Лечения как такового нет, возможно назначение гормональных средств для подавления уровня тестостерона.
Возможно вас заинтересует
Источник: https://prostatits.ru/oslozhneniya/prostaticheskaya-intraepitelialnaya-neoplaziya.html
Неоплазия шейки матки | Университетская клиника
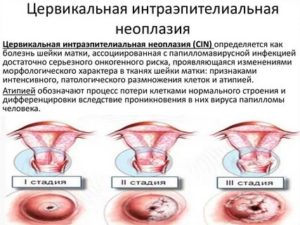
Цервикальная неоплазия шейки матки – это патологическое поражение слизистой, сопровождающееся появлением неправильно развитых (атипичных) клеток. Без лечения заболевание практически всегда переходит в рак. Болезнь достаточно распространена – ежегодно в мире регистрируется более 30 млн случаев.
Как и почему возникает неоплазия
Причина цервикальной неоплазии (CIN) – инфицирование папилломавирусом. Наиболее часто его вызывают штаммы (типы) 16, 18 и 31, однако заболевание может быть спровоцировано и другими разновидностями возбудителя.
Вирус папилломы человека передается в основном половым путём. После попадания в организм он долгое время может никак себя не проявлять. Более чем у половины женщин инфекция не развивается, поскольку возбудителя убивает иммунная система. В остальных случаях спустя какое-то время вирус, попадая на слизистую шейки, нарушает процесс клеточного деления.
В тканях образуются неправильно развитые, уродливые, слишком большие или маленькие, двухъядерные, деформированные клетки. Эти клеточные структуры называют диспластическими или неопластическими, а вызванные ими заболевания – цервикальной интраэпителиальной неоплазией (CIN) шейки.
Процесс вначале захватывает только верхний слой слизистой, а затем начинает проникать всё глубже.В итоге образуется карцинома in situ – рак на месте, не прорастающий глубоко и не дающий метастазов, который позже переходит в инвазивную опухоль с прорастанием в соседние ткани и метастазированием.
В 80% случаев развивается плоскоклеточный рак, поражающий эпителий эктоцервикса – наружной части шейки, в 10% случаев – аденокарцинома или железистый рак, который формируется внутри цервикального канала, идущего от матки к влагалищу. Иногда развиваются более редкие виды злокачественных опухолей – светлоклеточные, мукоэпидермоидные, карциноид. Может возникнуть смешанная форма онкологии, состоящая из нескольких видов клеток.
Развитие заболевания провоцируют:
- Заражение различными вирусными и бактериальными инфекциями. У женщин, заражённых кроме папилломавируса вирусом герпеса, цитомегаловирусом, хламидиями и микоплазмами, риск дисплазии увеличен в 3-4 раза.
- Воспалительные процессы – цервицит (воспаление шейки), эндоцервицит (воспаление цервикального канала), эктоцервицит (воспаление слизистой, покрывающей шейку), кольпит (воспаление слизистой половых путей). Эти заболевания снижают местный тканевый иммунитет и способствуют развитию болезни.
- Слишком раннее начало интимной жизни. По данным научных исследований, начало сексуальной жизни раньше 14 лет 20-кратно увеличивает риск заражения ВПЧ и возникновения неоплазии.
- Беспорядочная половая жизнь без применения барьерных методов защиты.
- Аборты и тяжёлые роды, сопровождавшиеся травматизацией тканей.
- Гормональный дисбаланс.
- Дисбиоз влагалища – состояние, при котором в половых путях погибают полезные микроорганизмы и усиленно размножаются патогенные.
- Курение – доказано, что раковые и предраковые патологии у курящих женщин возникают гораздо чаще.
- Неблагоприятная наследственность.
- Сниженный иммунитет, при котором организм не может бороться с вирусом. Сочетание ВИЧ-инфекции и цервикальной неоплазии встречается достаточно часто. На фоне снижения иммунитета поражение быстро прогрессирует, поэтому всем женщинам, у которых обнаружена неоплазия, рекомендуется сдать кровь на ВИЧ.
Стадии неоплазии
- Первая (CIN I) – неоплазия низкой степени. На первой стадии эпителий, которым покрыта шейка матки, повреждён незначительно. В нем сохраняется нормальная структура, а патологические клетки захватывают не более 1/3 толщины ткани. На этом этапе заболевание часто удается вылечить с помощью лекарств.
- Вторая (CIN II) – средняя степень тяжести, при которой патологический процесс проникает на 2/3 глубины эпителия. В этом случае болезнь можно вылечить только с помощью хирургических методов.
- Третья степень (CIN III) – тяжёлая форма цервикальной интраэпителиальной неоплазии, при которой неправильно развитые клетки распространились до базальной мембраны – структуры, отделяющей эпителий от более глубоких слоев. В дальнейшем заболевание переходит в рак.
Неоплазия по Международному классификатору болезней МКБ-10
| Код | Степень | Обозначение |
| N87.0 | Слабовыраженная | CIN I |
| N87.1 | Умеренная | CIN II |
| N87.2 | Резко выраженная | CIN II |
| N87.9 | Неуточненная |
Симптомы неоплазии шейки матки
- Обильные слизистые, гнойные, кровянистые выделения из половых путей, которые могут иметь неприятный запах. Особенно часто такой симптом появляется при сочетании дисплазии с инфекционными или другими поражениями слизистой.
- Контактные кровотечения – появление небольшого количества крови после интимной близости или физической нагрузки.
- Боль внизу живота, нарушения менструального цикла.
Нарушение менструального цикла
Однако в большинстве случаев заболевание, особенно на ранних стадиях, никак себя не проявляет, обнаруживаясь только во время медицинского осмотра или в результатах анализов.
Поэтому для диагностики патологии нужно регулярно посещать врача-гинеколога
Методы диагностики неоплазии шейки матки
- Гинекологический осмотр. Врач видит изменения окраски слизистой, на которой появляются светлые пятна, которые могут кровоточить при контакте.
- Кольпоскопия – осмотр слизистой с помощью прибора кольпоскопа, снабженного оптикой и источником света.
Устройство позволяет разглядеть эктоцервикс под увеличением, чтобы врач мог увидеть даже небольшие предраковые очаги. Зачастую во время обследования у женщины выявляются и другие патологии – эрозии, полипы, кондиломы.
- Расширенная кольпоскопия, при проведении которой эктоцервикс обрабатывают специальными растворами. Это позволяет лучше выявить имеющиеся изменения и определить границы патологических очагов.
Пациентке проводятся:
- Проба Шиллера, при которой поверхность эктоцервикса смазывают растворами, содержащими йод. Нормальная здоровая ткань этой области содержит гликоген – вещество, которое при взаимодействии с йодом окрашивается в коричневый цвет. Клетки, поражённые неоплазией, не имеют гликогена, поэтому остаются светлыми.
- Уксусная проба – под действием уксуса поражённые участки приобретают белый цвет. Такая ткань называется ацетобелым эпителием.
Кольпоскопия
На шейке обнаруживаются патологические изменения:
- Пунктуация – при проведении йодной пробы на светлом участке неоплазии выявляются красные точки – мелкие сосуды. В зависимости от тяжести дисплазии, пунктуация может быть слабой (нежной) и выраженной (грубой).
- Мозаика – под воздействием йода и уксуса на поверхности эктоцервикса проступает сеть из мелких сосудов – капилляров, которые сливаются, образуя подобие мозаики. В легких случаях она может быть нежной, а в тяжелых – грубой. При выраженной дисплазии поверхность слизистой становится неровной, похожей на булыжную мостовую.
- Кератоз – появление на слизистой плотных ороговевших участков, представляющих собой скопление мёртвых клеток.
- Внутренние границы – в этом случае внутри одного патологического участка обнаруживается другой, тоже изменённый. Это признак тяжелой степени заболевания.
- Гребень – непрозрачный гребневидный нарост, обнаруживаемый в месте выхода цервикального канала, идущего из матки. Наросты чаще всего появляются у молодых женщин с тяжелой степенью предрака.
На поверхности шейки также могут обнаруживаться неправильно развитые сосуды, изъязвления, уплотнения, язвочки. Такие поражения, как правило, указывают на тяжелую дисплазию, которая могла уже перейти в рак.
- Взятие мазка на цитологию по Папаниколау. Для этого берётся мазок с поверхности эктоцервикса и цервикального канала. Образцы окрашиваются в лаборатории и изучаются под микроскопом. Изучаются четыре критерия, по которым можно заподозрить начавшееся предраковое перерождение:
- Клеточный – в лаборатории изучают форму клеток, их величину, строение, структуру белка хроматина, который входит в их состав. При дисплазии форма и размер клеток изменены, а структура нарушена.
- Функциональный – для этого изучается цитоплазма – жидкая часть клетки. При дисплазии в ней обнаруживают различные несвойственные соединения и примеси.
- Структурный – во время обследования оценивают структуру самой ткани, которая меняется при предраке.
- Фоновый – в материале обнаруживают фоновые включения, которых в здоровой ткани быть не должно.
Цервикальная щетка
При правильном взятии материала, использовании современных лабораторных методов и технологий результативность исследования доходит до 96%.
Существует несколько классификаций неоплазий шейки – по Папаниколау, Bethesda, Дисплазия, Система CIN, классификация ВОЗ (Всемирной организации здравоохранения). По их результатам можно узнать, что конкретно обнаружено у женщины.
Сравнение результатов цитологии шейки матки по разным классификациям
| Папаниколау | Bethesda | Дисплазия | Система CIN | ВОЗ | Расшифровка |
| Класс I | Негативно | Норма | Норма | Норма | Патологии не обнаружены |
| Класс II | Доброкачественные изменения в клетках | Незначительные изменения | Незначительные изменения | – | Найденные изменения незначительны. Неоплазия не обнаружена |
| Класс II | ASCUS+ полиморфность (инфекция, воспаление) | Плоскоклеточная атипия. Полиморфные изменения (инфекция, воспаление) | Плоскоклеточная атипия. Полиморфные изменения (инфекция, воспаление) | – | Обнаружены воспалительные процессы и признаки инфекции. Возможно наличие дисплазии. Требуется наблюдение с повторной сдачей анализов после лечения воспаления |
| Класс III | LSIL | Койлоцитоз, слабая дисплазия | CIN I | Интраэпителиальная неоплазия шейки низкой степени, LGSIL 8077/0 | Обнаружены клетки койлоциты, характерные для папилломавирусной инфекции. Имеются начальные проявления предрака. Глубина поражения тканей – менее 1/3 толщины эпителия |
| Класс III | HSIL | Умеренная дисплазия | CIN II | Плоскоклеточное интраэпителиальное поражение высокой степени HGSIL 8077/2 | Средняя степень дисплазии. Глубина поражения эпителия – 2/3 толщины |
| Класс III | HSIL | Тяжелая дисплазия | CIN III | Тяжёлая дисплазия. Глубина поражения тканей составляет более 2/3 | |
| Класс IV | HSIL | Карцинома in situ | CIS | Карцинома in situ(CIS) 8140/2 | Рак на месте – первая стадия злокачественного перерождения |
| Класс V | Инвазивный рак шейки матки (РШМ) | РШМ | РШМ | Плоскоклеточный рак (NOS) 8070/3 | Обнаружена злокачественная опухоль, вышедшая за пределы эпителия в более глубокие ткани |
| Аденокарцинома | Аденокарцинома | Аденокарцинома | Аденокарцинома | Аденокарцинома 8140/3 | Железистый рак цервикального канала |
Гистологическое обследование осуществляется при высокой вероятности начавшегося перерождения в рак. В этом случае проводится биопсия – исследование, во время которого со слизистой шейки берётся небольшой фрагмент тканей для последующего изучения под микроскопом. Методика позволяет выявить глубину поражения тканей и обнаружить начавшиеся признаки рака.
Поскольку заболевание часто сопровождает различные инфекции половой сферы, у женщины берется мазок на флору из половых путей, шейки и уретры.
Назначается ПЦР-исследование на папилломавирус, которое дает возможность не только обнаружить возбудителя, но и выявить его тип.
Исследования не проводятся во время менструации, сразу после половых контактов, на фоне лечения гинекологических заболеваний, сопровождающихся введением различных лекарств в половые пути.
Назначается анализ крови на онкомаркеры – вещества, появляющиеся в организме при онкологии. На злокачественное поражение указывает наличие онкомаркеров CA-125, РЭА, SCC.
| Онкомаркер | Предельная норма, нг/мл |
| CA 125 (раковый антиген) | 35 |
| РЭА (раковый эмбриональный антиген) | 5,5 |
| SCC (антиген плоскоклеточной карциномы) | 1,5 |
Лечение дисплазии шейки матки
При легкой степени предракового перерождения клеток назначается консервативное лечение – противовоспалительные препараты, противовирусные средства, общеукрепляющая терапия. Его длительность не должна превышать 3 недель. В случае неэффективности патологические очаги удаляют.
Хирургическое лечение проводят с помощью лазера, радионожа, фотодинамической (световой) терапии. Методы позволяют убрать патологические очаги на слизистой без образования рубцов. Эластичность тканей полностью сохраняется, что дает возможность лечить женщин, которые впоследствии планируют беременность и роды.
При выраженной дисплазии, особенно при подозрении на начавшееся раковое перерождение, назначается конизация – удаление конусообразного участка тканей шейки и цервикального канала с помощью лазера, радионожа или хирургического инструмента. Полученные образцы передают на гистологическое исследование с целью выявления злокачественных клеток.
Профилактикой болезни служит своевременное выявление папилломавируса с последующим проведением противовирусных мероприятий, а также борьба с факторами, провоцирующими заболевание.При подозрении на наличие заболевания нужно обратиться в Университетскую клинику для диагностики и лечения этого опасного состояния.
ссылкой:
Источник: https://unclinic.ru/neoplazija-shejki-matki/
Цервикальная неоплазия – первый шаг к раку шейки матки
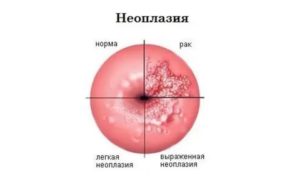
Облигатный предрак шейки матки – цервикальная неоплазия (дисплазия), возникающая на фоне хронического воспаления, механической травмы и вирусного инфицирования. Обнаружив диспластические изменения на влагалищной части шеечной поверхности, необходимо в максимально короткие сроки выполнить весь комплекс обследований и удалить предопухолевый процесс, чтобы предотвратить цервикальный рак.
Дисплазия – одна из ступенек на пути к раку шейки матки
Дисплазия шейки матки
Цервикальная интраэпителиальная неоплазия (CIN) – это первые ступени на пути к злокачественной опухоли. При отсутствии эффективных методов терапии у подавляющего большинства женщин с предраковым состоянием формируется рак шейки матки. Онкогенный риск объясняется патологическими изменениями в тканях цервикального канала и наружной части шейки, из которых наиболее опасны:
- изменение нормального строения клеточных структур;
- быстрое размножение патологических клеток;
- разрушение эпителиальных структур слизистой оболочки.
Цервикальная неоплазия – это крайне опасная ситуация, при которой нельзя терять время: при CIN 3 степени временной промежуток от предрака до злокачественной опухоли может составлять не более 3-6 месяцев.
Причины и факторы риска патологии
Любые внешние изменения на шейке матки называются эрозией, являющейся фоновым состоянием, при котором риск онкологии минимален. К значимым факторам риска по онкопатологии относятся:
- инфицирование папилломавирусом (опасными видами ВПЧ являются варианты под номером 16 и 18, которые в 10 раз повышают риск опухоли);
- хронический воспалительный процесс в шейке (цервицит);
- частые механические травмы (аборты, роды, диагностические и лечебные процедуры);
- заражение половыми инфекциями.
Как и рак шейки матки, цервикальная неоплазия возникает у женщин со сниженной иммунной защитой на фоне вирусного поражения половых органов.
Цервикальная неоплазия – стадии процесса
Выделяют 3 стадии предракового процесса:
- CIN 1 степени (легкая дисплазия) – первичные предопухолевые изменения скрыты воспалительным процессом с типичными проявлениями вирусного поражения, изменения в тканях минимальны – не более 1\3 толщины шейки матки;
- CIN 2 степени (средняя) – половина толщины поражена предраком, возникают стандартные симптомы, при цитологии тканей выявляются первичные морфологические проблемы, указывающие на высокий риск опухолевого роста;
- CIN 3 степени (тяжелая дисплазия) – до 2\3 всей толщины занимает шеечное заболевание, крайне сложно разделить дисплазию и карциному in situ (местный рак).
В зависимости от стадии врач подбирает лечебно-диагностические мероприятия, цель которых предотвратить возникновение злокачественной опухоли.
Типичные симптомы
Женщине надо внимательно следить за состоянием здоровья, менструальным циклом и внешними проявлениями гинекологических заболеваний. Типичные симптомы цервикальной неоплазии:
- увеличение количества вагинальных белей разной степени выраженности;
- скудные или обильные межменструальные вагинальные кровотечения;
- тянущие боли в животе, возникающие на фоне интимной жизни или физической нагрузки.
Отсутствие симптомов вовсе не гарантирует снижение риска онкологической патологии, поэтому ежегодно всем женщинам надо сдавать анализ на онкоцитологию. Это единственный реальный вариант массового скринингового обследования, позволяющего рано обнаружить предрак.
Методы диагностики
Помимо стандартного гинекологического осмотра с визуальной оценкой шеечной поверхности и взятием мазка на атипические клетки, врач назначит следующие исследования:
- расширенная кольпоскопия;
- жидкостная онкоцитология (специальный и высокоинформативный метод ранней диагностики CIN);
- ПЦР-обследование на инфекции вирусного и бактериального происхождения;
- прицельная биопсия тканей, взятых с подозрительного участка эндоцервикса.
Результат гистологии наиболее информативен при постановке диагноза. Цервикальная неоплазия любой степени – это показание для начала комбинированной терапии, включающей хирургические и медикаментозные методы лечения. Особенно важно проводить лечебные процедуры женщинам с подтвержденной активной ВПЧ-инфекцией.
Конизация – хирургический метод удаления цервикального предрака
Лечебные процедуры
Тактика лечения зависит от следующих факторов:
- Возраст женщины;
- Желание родить ребенка;
- Стадия неопластического процесса.
Выбор комплексного воздействия для каждой женщины индивидуален: у молодых и нерожавших врач всегда постарается по возможности сохранить репродуктивную способность, у возрастных оптимально сразу удалить матку, чтобы гарантировано исключить риск онкологии.
На первом этапе терапии необходимо убрать воспалительный процесс из влагалища. С этой целью врач назначит:
- местные противовоспалительные свечи;
- курс общего противовирусного воздействия;
- повышение иммунной защиты.
На втором этапе лечения необходимо взять биопсию тканей, выполняемую под контролем кольпоскопии.
Благоприятный вариант – цервикальная неоплазия 1-2 стадии, когда можно выбрать выжидательную тактику с проведением лекарственной терапии и постоянным наблюдением за состоянием цервикального канала.
Отсутствие эффекта от медикаментозного воздействия в течение 3 месяцев – это показание для операции. При CIN 3 степени необходимо сразу использовать органосохраняющие хирургические методики воздействия, из которых наиболее эффективны:
Экстирпация матки (полное удаление матки вместе с шейкой) производится у женщин старшего возраста, когда нет необходимости в деторождении и крайне высок риск онкологической патологии.
При благоприятном исходе лечения женщине надо постоянно наблюдаться у врача – при сохраненной матке следует ежегодно выполнять кольпоскопию и сдавать цервикальный мазок на онкоцитологию.
| Больше познавательных и информативных статей об онкологии на канале Яндекс.Дзен Onkos |
Запись опубликована в рубрике Онкология с метками вирус, карцинома, опухоль, предрак, рак. Добавьте в закладки постоянную ссылку.
Источник: https://parashistay.ru/tservikalnaya-neoplaziya-pervyj-shag-k-raku-shejki-matki.html
