Неоднородное затемнение правой верхнечелюстной пазухи
Что такое субтотальное затемнение гайморовых пазух
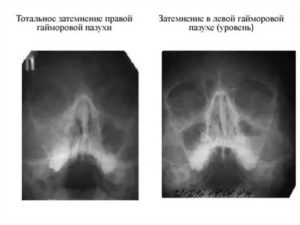
Субтотальное затемнение гайморовых пазух – что это и насколько опасно? Такое заключение можно услышать при различных заболеваниях лор-органов. Если говорить простыми словами, то оно представляет собой воспаление слизистой оболочки гайморовой пазухи с накопившимися выделениями. Рентген снимок зачастую рекомендуют сделать пациентам с гайморитом, фронтитом или синуситом.
Субтотальное затемнение верхнечелюстных пазух — причины
Если врач направил пациента на рентген носа, то он подозревает воспаление слизистой оболочки с возможным скоплением выделений или гноя. На снимке отображаются верхнечелюстные пазухи, лобные и решетчатый лабиринт. Субтотальное затемнение гайморовых пазух дает возможность определить запущенность заболевания. Чем больше на снимке будет тени, тем больше гнойных масс уже накопилось.
Причиной скопления таких выделений бывает активное размножение патогенных микроорганизмов. Возбудителями гайморита или фронтита являются стрептококки или пневмококки.
Они могут активизироваться после длительного ринита, когда лечение было малоэффективным или неправильным. При скоплении выделений и воспаления слизистой оболочки появляется сильный отек, который не дает возможности массе выйти из пазухи.
Слизь начинает скапливаться, что является идеальной средой для размножения патогенных микроорганизмов.В гайморовых пазухах скапливается гной не только из-за бактериальной инфекции. Если на снимке четко изображено утолщение слизистой, то такое состояние могло сформироваться из-за:
- Острого воспаления;
- Протекания аллергии;
- Отечности после перенесенного синусита;
- Длительного хронического воспаления.
Не стоит забывать, что гайморит или фронтит способны развиваться из-за кисты, которую также можно просмотреть на снимке. Причинами затемнения бывают аденоиды и полипы. Такие образования способны провоцировать частый насморк, который со временем трансформируется в гайморит.
Рентген ППН при патологии гайморовых пазух
Рентген придаточных пазух носа (ППН) помогает оценить стадию развития гайморита и фронтита уже на первичной стадии заболевания. Назначают такой метод диагностики, если:
- Присутствуют выделения из носа после респираторной инфекции;
- Выделения не проходят в течение 7-10 дней;
- Появляются носовые кровотечения;
- Держится высокая температура тела, при этом выделений из носа нет;
- Замечена гиперемия или покраснение кожи в области придаточных пазух;
- При наклоне головы появляется давящая боль.
Тотальное затемнение гайморовых пазух говорит о сильной запущенности заболевания, особенно это проявляется при затемнении лобных пазух. На начальных этапах развития гайморита выделения скапливаются только в ППН.
Если врач диагностирует патологии носа, вызванные аденоидами, кистой или полипами, то лечение будет включать хирургическое вмешательство. Сами по себе ППН у здорового человека имеют полуовальную форму, их цвет совпадает с цветом глазниц. При малейшем скоплении гноя или воспалении слизистой врач отмечает пристеночное затемнение.
Проводить процедуру рентгена ППН безболезненно. Для этого достаточно правильно расположиться на стойке аппарата. Положение пациента зависит от вида проекции, которую указал врач.
Указывать правильность положения должен врач-рентгенолог. Зачастую больные либо в вертикальном, либо в горизонтальном положении плотно упираются в стойку аппарата носом и подбородком.
Достаточно зафиксироваться на несколько секунд, чтобы получить четкое изображение.
Рентген лучи при такой процедуре могут быть величиной от 0,12 до 1,18 мЗв, количество мЗв зависит от вида и мощности используемого оборудования.
Относительно небольшие дозы рентгенологического излучения недопустимы для беременных женщин и детей дошкольного возраста.Женщинам в положении лучи могут повлиять на развитие плода, а у ребенка до 6 лет они вызывают изменения в костной ткани скелета, поэтому такое исследование врачи назначают в крайнем случае.
Что видно на рентгене?
Здоровая полость носа на снимке имеет четкую границу и среднюю толщину стенок ППН. При рентгене гайморовой верхнечелюстной пазухи с подозрением на начальную стадию гайморита рентгенологи отмечают утолщение пораженных контуров. Такое состояние характеризует появление воспаления слизистой оболочки.
Решетчатый лабиринт также просматривается на снимке, потому что в этой структуре скопление выделений протекает в первую очередь. Если затемнений не видно, то важно внимательно просматривать структуру решетчатой костной ткани.
Инфильтрат или гной часто вызывает симптом так называемого «молока в стакане». Такое название пошло из-за свойства выделений всегда располагаться в горизонтальном положении, какое бы положение не занимал пациент. Затемнение при таком симптоме бывает либо односторонним, либо двусторонним.
Если болезнь запущенна, то скопление гноя приобретает тотальный характер. Подобное состояние чревато расхождением гнойных масс по соседним тканям и сосудам. Повышается опасность проникания инфильтрата в головной мозг, что вызывает менингит.
При попадании в кровоток гной вызывает сепсис и воспаление внутренних органов.
Скопление экссудата при субтотальном и тотальном затемнении также развивается при появлении плотных новообразований в носовой полости, например, хондромы, остеомы или саркомы. Такие клетки могут иметь плотную внешнюю оболочку, но внутри они будут отличаться жидкой консистенцией.
Источник: https://nasmork.net/chto-takoe-subtotalnoe-zatemnenie-gajmorovyh-pazuh/
Субтотальное затемнение гайморовых пазух: что это такое, причины возникновения и терапевтические методы
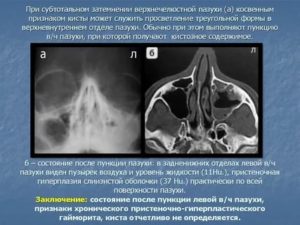
С наступлением холодов человек становится более подверженным разнообразным вирусным, инфекционным и простудным заболеваниям. Их течение сопровождается целым перечнем симптомов, в числе которых затемнение гайморовых пазух, выявляемое на рентгенографическом снимке.
О появлении каких-либо воспалительных процессов в области гайморовых пазух часто свидетельствует хорошо различимое на рентгенологическом снимке субтотальное затемнение. Как правило, оно проявляется в нижних частях, указывая на воспаление слизистой эпителия, выстилающего пазухи. К тому же является признаком избыточного скопления гнойных выделений в полости.
Затемнение легко устанавливается в результате рентгенографии и обнаруживается врачом-рентгенологом. Также в ходе обследования определяется наличие гноя в полости, степень отечности пазух и расположение очага воспаления. Наиболее вероятными причинами таких изменений служат всевозможные разновидности синусита и другие болезни схожего характера.
Этиология и симптоматическая картина заболеваний
Чаще всего в подобных случаях выявляется гайморит. Он способен развиться как в одной, так и в обеих полостях гайморовых пазух. Характеризуется образованием гнойных выделений, которые скапливаясь, приводят к затруднению дыхания. Вследствие этого резко ухудшается обоняние, возникают сильные головные боли, нередко портится зрение.
Важно! Зачастую гайморит предваряют воспалительные процессы в слизистой оболочке эпителиальной ткани, выстилающей решетчатую кость.
Если затемнение гайморовых пазух будет диагностировано слишком поздно, то они могут распространиться и на соседние полости.
Кроме того, на болезнь указывают и другие признаки:
- высокая температура тела,
- сильная заложенность носа,
- общее состояние слабости,
- гиперсомния (наличие чрезмерной сонливости),
- обильное выделение слизи,
- отек глаз.
Также причиной субтотального затемнения может стать синусит. Это воспаление слизистой эпителия, покрывающего придаточные пазухи носа. К его возникновению приводят вирусы или патогенные бактерии. Он развивается в случае несвоевременного лечения ОРВИ, острого насморка, различных травм в области лица. В некоторых ситуациях источником заражения являются зубы, пораженные кариесом.
Клиническая картина включает в себя:
- гнойные выделения из носа,
- светобоязнь (болезненное восприятие глазом яркого света),
- повышение температуры,
- нарушение слезоотделения,
- постоянные головные боли.
Болевой эффект проявляется в области лобной и височной долей, возникая с одинаковой частотой. Может наблюдаться отечность глаз и щек. Для уточнения диагноза, специалисты обращаются к рентгенографии черепной коробки.
Наконец, к затемнению гайморовых пазух на снимке может привести одна из наиболее тяжелых форм синусита – фронтит. Он представляет собой воспаление слизистой оболочки лобной пазухи.
Как правило, сопровождается обильными гнойными выделениями из носа. Прежде они имеют желто-зеленый оттенок, но со временем начинают светлеть.Причиной развития фронтита служат всевозможные травмы лобной кости, ринит, острый насморк.
В зависимости от скорости течения и тяжести выделяют острую и хроническую форму недуга. Клиническая картина этих двух типов различна.
Важно! При несвоевременном обнаружении и лечении заболевания, фронтит с высокой долей вероятности из острой формы перейдет в хроническую.
При остром виде наблюдаются следующие симптомы:
- нарушение дыхания,
- болевые ощущения в лобной доле, усиливающиеся при нажатии,
- повышение температуры.
К признакам хронического фронтита относят:
- обильные выделения из носа, имеющие специфический запах,
- усиление боли в случае приема спиртосодержащих напитков, табакокурения и усталости,
- сильные боли в лобной области, носящие давящий или ноющий характер,
- преимущественно в утренние часы случается отхаркивание мокроты.
При наличии одного или нескольких описанных выше симптомов, следует незамедлительно обратиться к врачу.
Терапевтические меры
В первую очередь специалист проводит ряд диагностических мероприятий, позволяющих установить тип, стадию и тяжесть заболевания. Для этого пациент направляется на рентгенологическое исследование. Полученный снимок в полной мере отражает картину развития недуга. Кроме того, при необходимости выясняется состав и вид жидкости, заполнившей пазухи.
Далее выбирается метод лечения. В большинстве случаев назначается прокол гайморовых пазух. В ходе этой процедуры врач прокалывает воспаленную полость специализированной иглой, затем тщательно промывает ее и удаляет скопившиеся гнойные выделения. Подобная операция может проводиться от одного до нескольких раз.
Впрочем, все чаще сегодня прибегают лишь к медикаментозному воздействию, избегая оперативного вмешательства. Основу такой терапии составляют разнообразные антибактериальные препараты широкого спектра. Они довольно эффективным образом уничтожают источник воспалительных процессов.
Важно! При диагностировании той или иной патологии ни в коем случае не следует заниматься самолечением.
Так как это не только не приведет к выздоровлению, но и станет причиной тяжелейших осложнений вплоть до летального исхода.
Субтотальное затемнение гайморовых пазух вполне закономерно рождает вопрос у пациента – что это и чем вызвано. Подобные изменения могут указывать на целый спектр различных заболеваний.
Но не стоит отчаиваться ведь современная медицина позволяет свести все негативные проявления недуга к минимуму, а также дает возможность избежать серьезных последствий. В распоряжении специалистов точные методы диагностики, главным среди которых является рентгенография.
При лечении врач может опираться как на медикаментозную терапию, так и на хирургическое вмешательство.
Загрузка…
Источник: https://prof-medstail.ru/nos/prichiny-subtotalnogo-zatemneniya-gajmorovyh-pazuh-na-rentgenologicheskom-snimke
Симптомы и лечение пристеночного гайморита
Гайморит характеризуется развитием воспалительного процесса в придаточных пазухах носа. Пристеночный гайморит относится к хроническим формам заболевания, однако не сопровождается развитием гнойных процессов.
Он развивается, когда не было проведено адекватное лечение острой формы воспаления и сопровождается постоянным отеком стенки пазухи носа. При этом отечность может наблюдаться как с одной, так и с обеих сторон.
Причины развития пристеночной формы гайморита
Гайморит является следствием попадания в организм инфекции. Пристеночная форма развивается при длительном нахождении в пазухах носа бактерий, к числу которых относятся:
- Хламидии;
- Стрептококки;
- Золотистый стафилококк;
- Микоплазмы.
Помимо бактерий, развитие воспаления может стать следствием:
- Неадекватной терапии при простудном насморке;
- Неадекватной терапии при аллергическом насморке;
- Кори и скарлатины;
- Воспалений в ротовой полости, в частности – корнях зубов, локализованных вблизи носовых пазух;
- Тонзиллита и фарингита;
- Искривление носовой перегородки.
При этом необходимо учитывать, что наличие какой-либо из этих причин необязательно для развития болезни. Он может возникнуть из-за ослабленного иммунитета – эта причина является наиболее актуальной в межсезонье.
Симптомы
Характерными симптомами пристеночной формы заболевания являются:
- Затруднение отхождение образующейся слизи из носовой полости;
- Отделение секрета с кровяными прожилками;
- Головная боль, локализованная в лобной части;
- Боли, локализованные в районе носа, переносицы;
- Подъем температуры;
- Невозможность носового дыхания;
- Боли в глазах.
Течение болезни сопровождается снижением жизненного тонуса, переутомлениями. Хроническая форма заболевания может привести к конъюнктивиту, хроническим мигреням, постоянному кашлю. В запущенных случаях инфекция может перейти в область мозга и вызвать менингит.
Основу симптоматики составляют болевые ощущения. Они могут быть различны, но всегда свидетельствуют о развитии воспалительного процесса в верхнечелюстных пазухах. Наиболее часто боль локализуется с той стороны, где протекает воспаление. При этом классическим признаком будет являться иррадация в височную область, половину лица или головы.
Если к этой симптоматике присоединяются болевые ощущения при изменении положения головы, то это будет свидетельствовать о прогрессировании воспаления и поражении воспалительным процессом лобных пазух.
Определить характер воспаления можно по выделяемому секрету. При серозном воспалении выделения прозрачные и жидкие. Густые выделения с зеленоватым оттенок и неприятным запахом говорят о воспалительной реакции с образованием гноя.
Диагностические мероприятия
Диагноз ставит врач-отоларинголог после проведения риноскопии. В процессе диагностической процедуры выявляется гиперемия (покраснение) слизистой носа, отечность, изменение толщины сосудов (истончение).
В случае выявления симптомов, свидетельствующих о хронической форме заболевания, назначается проведение рентгенографии пазух носа.
Более точным диагностическим методом является мультисрезовая спиральная томография.
Лечение
Лечебные мероприятия направлены в первую очередь на устранение отечности. Если заболевание протекает без осложнений, то легко поддается лечению.
В таких случаях нет необходимости во вмешательстве – проколе или гайморотомии.
Но даже в относительно легких ситуациях лечение должен подбирать специалист, так как нередко оно включает в себя и терапию антибиотиками, которые должны назначаться после выявления возбудителя.
К главным методам как лечить относятся:
- Использование солевых растворов для промывания носовой полости. Промывание проводят при помощи шприца, спринцовки либо с использованием готовых растворов морской воды с насадками (Хьюмер, Аквалор).
- Прием антигистаминных препаратов, предназначенных для снижения отечности продолжительность приема определяет врач, и она может составлять от 1 до 2 недель.
- При наличии болей назначают противовоспалительные препараты (Ибупрофен).
- Орошение носовой полости спреями, обладающими сосудосуживающим действием.
- Применение специальных препаратов антибактериального действия, предназначенных для орошения носовой полости (Полидекса). Иногда промывание проводится растворами на основе обычных антибиотиков (Амоксиклав).
- В случаях значительной пристеночной отечности назначается применение назальных кортикостероидов (Назонекс).
Специалисты рекомендуют сочетать медикаментозную терапию с физиопроцедурами. В этом случае могут быть назначены лазерная терапия и УВЧ.
В рецептах народной медицины также есть методы, позволяющие справиться с пристеночным гайморитом. Однако не следует забывать, что любые народные методы могут применяться только после консультации со специалистом и выступать в качестве дополнительного, а не основного лечения. Некоторые из ингредиентов, рекомендуемых народной медициной способны вызвать аллергическую реакцию.
Народные рецепты:
- Закапывание сока алоэ по 3 капли в каждый носовой проход на протяжении недели.
- Морковный сок смешать с растительным маслом (в пропорции 1:1). Смесь применяют для закапывания 2 раза в день на протяжении 1,5 недель.
Ограничения
Так как это бактериальное заболевание, то необходимо соблюдать меры предосторожности, чтобы не допустить дальнейшего распространения бактерий. Для этого высмаркиваться и делать промывания следует таким образом, чтобы не допустить проникновения инфекции в слуховую трубу.
Не рекомендуется самостоятельно, без консультации с врачом делать прогревания. В отдельных случаях это способно привести к усилению отечности.
Профилактические мероприятия
Гайморит – заболевание, которого можно не бояться людям с хорошим иммунитетом. Поэтому в данном случае актуальны классические рекомендации по укреплению иммунитета.
К числу таковых относится правильное и полноценное питание, а в межсезонье – дополнительный прием витаминов.
Также важно соблюдать режим труда и отдыха, так как уставший, истощенный организм “сдается” инфекциям гораздо быстрее.
Следует избегать переохлаждений и контактов с носителями бактерий. Также необходимо отметить, что промывание соленой водой относится не только к методам лечения, но и методам профилактики, поэтому после посещения мест с большим скоплением людей в сезон повышенной заболеваемостью, рекомендуется промывать нос солевыми растворами.
Источник: http://noslor.ru/gajmorit/pristenochnyj.html
Гайморит на снимке: рентгенография что это, тотальное и субтотальное затемнение гайморовых пазух, как выглядит негомогенный рентген
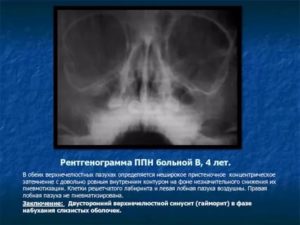
Для выработки правильной тактики лечения необходимо правильно поставить диагноз: это гарантирует половину его успеха. Для диагностики гайморита созданы определённые стандарты, включающие в себя, в том числе, рентгенографию носовых пазух. Это обычный рентген – снимок, знакомый всем.
Преимущества этого вида исследования очевидны:
- эффективность диагностики;
- относительная безопасность;
- безболезненность;
- простота выполнения процедуры;
- отсутствие вмешательства в организм с помощью хирургических и эндоскопических инструментов;
- невысокая стоимость;
- доступность, что важно для жителей удалённых местностей, лишенных возможности проходить обследование высокотехнологичного уровня, к примеру, компьютерную томографию или магнитно-резонансную томографию.
Цель рентгенографии гайморовых пазух
Рентген носа выполняется для определения клинической картины болезни после сдачи анализа крови при гайморите.
Оценивая результаты врач отвечает на следующие вопросы:
- есть ли у пациента заболевание;
- имеют ли место осложнения;
- даёт ли результаты проводимое лечение;
- оценка состояния пациента после перенесенной болезни.
От полученных ответов зависит тактика лечения поэтому пренебрегать диагностическими процедурами при гайморите, категорически нельзя.
Симптомы гайморита у взрослых без температуры описаны здесь.
Проведение процедуры рентгена
Чаще всего охотно назначают бесплатное проведение рентгеновского исследования в рамках обязательного медицинского страхования, чего нельзя сказать о дорогостоящих исследованиях, которыми являются компьютерная томография и магнитно-резонансная томография. Это неоспоримое преимущество рентгеновских исследований.
Показания к рентгенограмме
Рентгенограмма носовых пазух у взрослых проводится в трёх случаях:
- существует подозрение на развитие болезни;
- проводимая терапия не даёт эффекта;
- развивается осложнение.
Причины возникновения заложенности уха при гайморите изложены в данном материале.
Подготовка
Специальная подготовка пациента к рентгенографии носа не требуется. Этот момент в разы повышает вероятность получения достоверного результата обследования.
Проведение
Процедура проводится просто:
- Пациент располагается перед рентгеновским аппаратом сидя или лежа, устранив все металлические украшения и съемные зубные протезы.
- На плечи надевается защитная накидка.
- Специалист рентгеновского кабинета просит больного не двигаться в течение нескольких минут и делает снимки.
Для получения полной информации обо всех гайморовых пазухах, съёмка проводится в четырёх проекциях. В это время необходимо точно выполнять команды специалиста, например, касаться подбородком аппарата или наклонять голову: от этого зависит качество результатов.
Особенности
В определенных случаях проводится рентгеновское исследование с контрастированием. В носовые пазухи вводится специальное вещество, содержащее йод, и это позволяет получить полную картину острого или хронического гайморита.
Специалист рентгеновского кабинета должен предупредить пациента о том, что данное вещество может вызывать аллергию. При невыполнении этого предписания больной, знающий о своей склонности к аллергическим реакциям на йод и его производные, должен самостоятельно отказаться от введения в носовые пазухи контрастного вещества.
Какие симптомы выражаются при экссудативном гайморите рассказано тут.
Противопоказания
Рентгенографию запрещено проводить при наличии следующих состояний:
- развитие злокачественных опухолей, локализованных в области головы;
- любой срок беременности;
- лактация;
- младший детский возраст (до семи лет);
- аллергические реакции на йод (при проведении рентгенографии с контрастированием).
Как выглядит на снимке гайморит
Оценивать рентгеновский снимок самостоятельно нельзя: для этого существуют врачи, причём, не просто лица, получившие высшее медицинское образование, а специализирующиеся в сфере рентгенологии.
Однако для того, чтобы в общих очертаниях понять, как выглядит на снимке гайморит, необходимо знать следующее.
Здоровые носовые пазухи должны отображаться на рентгеновском снимке слева и справа темными областями в виде овалов, совпадая по цвету с цветом глазниц. При любом изменении их цвета у врача-рентгенолога возникает подозрение на развитие воспаления. Представленные снимки отлично иллюстрируют это правило.
При развитии гайморита специалист отмечает на снимке его признаки.
- Определённая степень утолщения стенок носовых пазух, неровность их краев и сужение просвета, что свидетельствует о наличии пристеночного гайморита.
- Определённая степень утолщения слизистой оболочки носовой пазухи и скопление в ней жидкости, что говорит о развитии острой стадии.
- Наличие в носовых пазухах содержимого белого цвета свидетельствует о скоплении жидкости, возможно, гнойного характера. Важно помнить о том, что рентгеновский снимок не позволяет определить вид этой жидкости – для определения её характера в кабинете врача-оториноларинголога производится выполнение пункции: прокалывание стенки носовой пазухи тонкой иглой и забор её содержимого для анализа.
Всю информацию о правостороннем гайморите найдете в этой статье.
Гомогенное (тотальное), локальное, субтотальное (негомогенное) затемнение в носовой полости на рентгеновском снимке
На рентгеновском снимке может быть выявлено затемнение трёх видов, которое говорит о степени развития гайморита:
- Локальное затемнение. Это малое затемнение, оно свидетельствует о ранней стадии болезни. Пациенту необходимо применение лекарственных средств и физиотерапевтического лечения.
- Субтотальное затемнение (негомогенное). Данный рентгенографический признак указывает на то, что заболевание запущено, и помимо медикаментозного лечения пациенту потребуется выполнение проколов соответствующей стенки гайморовой пазухи для выведения её содержимого.
- Тотальное затемнение (гомогенное). В данном случае на рентгеновском снимке – свидетельство крайней степени развития болезни.
Конечно, каждый пациент задаётся вопросом относительно того, как понять по снимку, развивается ли у него гайморит, но все же не стоит делать выводы самостоятельно и назначать неверное лечение.
При неправильной проведенной терапии возможно резкое развитие осложнений, остановить течение которых не всегда возможно.
Осложнения в виде гнойного гайморита представляют опасность для головного мозга и дыхательной системы, поэтому важно не допустить их появление.
Для быстрого и полного избавления от гайморита необходимо обратиться к врачу-оториноларингологу, который назначит амбулаторное или стационарное лечение, учитывая особенности течения заболевания и наличие противопоказаний для применения лекарственных средств.Далеко не все пациенты понимают опасность использования противопоказанных им препаратов, в то время как некоторые из них могут вызвать серьёзные последствия.
Как часто можно делать рентгенографию при гайморите, когда можно делать повторную
Стандарт диагностики и лечения гайморита предписывает выполнение двух рентгенологических обследования: до и после терапии. В определенных случаях второе исследование проводится через две недели после начала лечения.
Рентгенография предполагает получение пациентом определённой дозы облучения, поэтому не рекомендуется проводить её часто Оптимальное количество обследований – три раза в год.
При возникновении необходимости в проведении нескольких диагностических процедур лучше заменить их на УЗИ или магнитно-резонансную томографию пазух носа. От повторной компьютерной томографии лучше отказаться, потому что она является высокотехнологичной разновидностью рентгеновского обследования.
Источник: https://dokLOR.com/nos/oslozhneniya/gajmorit/diagnostika/snimok.html
Тотальное затемнение гайморовых пазух и 3 рентгенологических признака гайморита
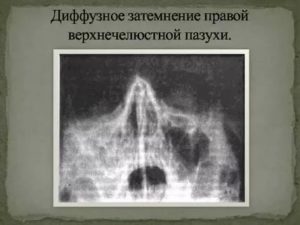
Воспаление гайморовых пазух — это не самое опасное заболевание сегодня. Большое количество эффективных антибиотиков делает лечение этой болезни относительно простым.
Однако при отсутствии лечения гайморит может вызывать серьезные осложнения. Известно, что все в человеческом организме взаимосвязано. Очаг инфекции и воспаления в носоглотке может распространиться и на другие части головы.
Наиболее опасным считаются менингит и отек головного мозга.
Гайморит может быть острым или хроническим. Острая форма гайморита чаще всего возникает вследствие проникновения инфекции в носоглотку. Причинами развития этого заболевания являются вирусы, бактерии или грибы. Наиболее часто гайморит возникает на фоне вирусной инфекции. Тяжело лечится воспаление гайморовых пазух, появившееся вследствие грибковой инфекции.
Кроме того, воспаление придаточных пазух носа может возникать вследствие его травм, которые могут приводить к нарушению анатомической структуры костных стенок полости носа и пазух. Также нередко гайморит появляется после длительного аллергического насморка.
Хронический гайморит возникает при отсутствии правильного и своевременного лечения острой формы заболевания. Лечение хронического гайморита требует гораздо больших затрат времени и сил. Поэтому до такого состояния свой организм лучше не доводить.
Основные симптомы гайморита
Главным и наиболее известным симптомом воспаления гайморовых пазух является головная боль.
В некоторых случаях болевые ощущения могут доставлять много неудобств, в редких случаях боль достигает таких высот, что необходимо принимать болеутоляющие средства. В начале заболевания она имеет определенную локализацию.
При гайморите неприятные ощущения возникают в области лба, носа и вокруг глаз. Однако спустя некоторое время боль становится опоясывающей, затрагивающей многие области головы.
Боль при гайморите иногда может сильно напоминать болевой синдром при мигрени. Однако у гайморита есть и другие симптомы, которые вкупе с головной болью позволяют врачу диагностировать это заболевание довольно точно. Для подтверждения диагноза используется рентгенография придаточных пазух носа.
На рентгенограммах при гайморите четко видны тени, в которых можно угадать скопившуюся в гайморовых пазухах носа жидкость. Жидкость эта представляет собой смесь слизи и гноя. Именно скопление экссудата в гайморовых пазухах отвечает за появление головной боли, так как он давит на воспаленную слизистую и вызывает неприятные ощущения.
Головная боль при таком заболевании может усиливаться при наклонах туловища вперед, а также от резких движений головой. Для минимизации неприятных ощущений больному необходим покой. Существуют также другие симптомы воспаления гайморовых пазух:
- выделения из носа;
- заложенность носа;
- отеки мягких тканей лица, век;
- повышенная температура тела;
- слабость, раздражительность.
Данные симптомы характерны не только для гайморита, но вкупе с сильной головной болью они указывают именно на это заболевания. При подозрениях на воспалительный процесс в гайморовых пазухах носа следует незамедлительно обращаться ко врачу и проходить обследование для подтверждения диагноза. Не вылеченный гайморит может грозить серьезными последствиями для организма.
Особенности рентгенографии при гайморите
Основным способом подтверждения гайморита на сегодня, все еще остается рентгенография. Процедура занимает совсем немного времени и доступна в большинстве клиник России.
На рентгенограмме придаточных пазух носа при гайморите, отчетливо видны затемнения в области гайморовых пазух, говорящие о том, что там идет воспалительный процесс и имеется избыточная жидкость. В зависимости от запущенности болезни затемнение может быть локальным (небольшим), субтотальным и тотальным.
Небольшие затемнения свидетельствуют о том, что болезнь началась не так давно, болезненные проявления выражены не сильно, и медикаментозное лечение будет наиболее эффективным.
Субтотальное затемнение
Субтотальное затемнение гайморовых пазух может свидетельствовать о тяжелом воспалительном процессе. Это говорит о том, что болезнь находится в запущенном состоянии. В таких случаях в дополнение к антибактериальной терапии, могут назначаться процедуры для выведения жидкости из полости воспаленной пазухи.
Иногда воспаление переходит и на другие придаточные пазухи носа. Гайморит может перейти во фронтит или гаймороэтмоидит. В таких случаях патологический процесс затрагивает, соответственно, лобные пазухи или решетчатый лабиринт.
Тотальное затемнение
Обнаружение тотального затемнения на рентгенограмме — это тревожный знак. Однако современная медицина справляется с такими запущенными случаям. Самое главное, чтобы лечение было начато сразу же.
Если пазухи переполнены гноем и воспалительные процессы идут полным ходом, то врачи прописывают достаточно высокие дозы антибиотиков, для недопущения развития серьезных осложнений. Дополнительно может быть проведена пункция гайморовых пазух носа, для выведения скопившегося экссудата.
Возможные осложнения запущенного гайморита
Гайморит сам по себе не является опасным заболеванием. Однако воспаление в тканях, расположенных столь близко к головному мозгу, может иметь серьезные последствия, особенно при отсутствии адекватного и своевременного лечения.
Менингит и менингоэнцефалит
Менингит — это опасное заболевание, характеризующееся воспалительным процессом в оболочках головного мозга. Данное заболевание может приводить к инвалидизации и даже летальному исходу.
Менингоэнцефалит является еще более серьезной болезнью. Воспаление при менингоэнцефалите охватывает и оболочки, и вещество головного мозга.
Симптомы данных заболевание схожи:
- головная боль;
- тошнота;
- рвота;
- озноб;
- повышенная температура тела.
Эти болезни очень коварны. При наличии предпосылок к их возникновению, они могут развиться в острой форме всего в течение нескольких часов.
Оба заболевания крайне опасны и имеют неблагоприятный прогноз. Высока вероятность летального исхода.
Если возникший острый гайморит лечился неправильно или не лечился вовсе, то возможен переход заболевания в хроническую форму. Хронический гайморит тяжело лечить, и невозможно гарантировать положительный результат лечения.Периодически, при понижении иммунитета, хронический гайморит будет обостряться, доставляя множество неудобств. Кроме того, хронический воспалительный процесс в гайморовых пазухах носа чреват и куда более серьезными проблемами, среди которых:
- хронический ринит;
- воспаление костной ткани;
- воспаление тканей головного мозга.
Следует бережно относиться к своему здоровью. Тогда возникновения такого заболевания, как хронический гайморит маловероятно.
После проявки рентгенограмм можно судить о тяжести воспалительного процесса, идущего в гайморовых пазухах. При тотальном затемнении врачом может быть назначен ударный курс антибиотиков, антигистаминных препаратов — для подавления воспалительных процессов и снижения выраженности некоторых симптомов.
В наиболее тяжелых случаях может быть показано хирургическое вмешательство — пункция пазух носа. Эта процедура известна давно и широко применяется во многих странах мира.
С помощью специального шприца из гайморовой пазухи выкачивается лишняя жидкость и гной. Затем пазуху заполняют специальным раствором, содержащим антисептические препараты. Это делается для уменьшения воспаления слизистой.
Затем раствор откачивается из пазух. Все, процедура завершена.
Такое хирургическое вмешательство не является опасным, но позволяет ускорить выздоровление и уменьшить проявления основных симптомов, например, головной боли.
Для более эффективного лечения гайморита полученный после пункции гной может быть отправлен на посев, чтобы выявить возбудителя и определить, к каким антибактериальным препаратам он наиболее чувствителен. Вместе с антибиотиками часто прописывают антигистаминные препараты, которые позволяют уменьшить отечность, заложенность носа и другие проявления болезни.
Для лечения гайморита могут использоваться некоторые средства народной медицины. Такие средства не должны заменять основное лечение, назначенное врачом. Они могут только дополнять его. Причем перед применением тех или иных средств, следует посоветоваться с лечащим врачом.
Применение исключительно средств народной медицины, для лечения гайморита, может привести к плачевным результатам. Не вылеченный гайморит перейдет в хроническую форму и будет периодически тревожить пациента на протяжении всей жизни.Наиболее очевидный вред самолечения — это отсутствие положительных результатов. Зачастую люди принимают лекарства до тех пор, пока не начнут чувствовать себя хорошо. Однако такой подход неправилен.
Антибактериальные препараты следует принимать только по назначению врача. Строго в тех объемах и в тех временных рамках, которые он озвучил на приеме. Иначе симптомы пройдут, а очаг инфекции останется.
Воспаление в гайморовой пазухе станет хроническим.
Или же, в том случае, если препараты были подобраны неверно, возможно отсутствие вообще какого-либо улучшения. Болезнь станет запущенной, боль из-за переполненных пазух станет невыносимой, а воспаление получит шанс распространиться на ближайшие к пазухе органы и ткани, вызывая всевозможные осложнения.
Еще одним риском самолечения являются препараты, которые необходимо принимать при гайморите.
При неправильной дозировке, слишком частом приеме или при проблемах со внутренними органами, антибактериальные препараты могут принести больше вреда, чем пользы.
Не так уж редки случаи медикаментозного поражения печени от бесконтрольного приема антибиотиков. Что уж говорить о расстройствах желудочно-кишечного тракта, дисбактериозе и так далее.
Заключение
Тотальные затемнения в области гайморовых пазухна рентгенограмме — это уже повод переживать. Однако не стоит падать духом. Необходимо начать правильное лечение, и велики шансы, что болезнь исчезнет без следа, не причинив особого ущерба для здоровья.
Но ни в коем случае не следует заниматься самолечением. При первых признаках появления гайморита необходимо незамедлительно обратиться ко врачу-терапевту или оториноларингологу для проведения необходимых обследований и назначения лечения.
Гайморит лечится в течение 1 — 2 недель, при адекватной терапии и отсутствии осложнений. Самое главное — заботиться о своём здоровье и вовремя прийти ко врачу.
Оценка статьи:
(4 4,75 из 5)
Загрузка…
Источник: https://gaimorit.guru/info/totalnoe-zatemnenie
Субтотальное затемнение верхнечелюстных пазух лечение
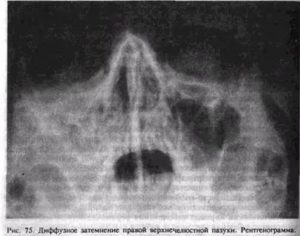
Автор статьи
Врач отоларинголог второй категории
Субтотальное затемнение гайморовых пазух – что это и насколько опасно? Такое заключение можно услышать при различных заболеваниях лор-органов. Если говорить простыми словами, то оно представляет собой воспаление слизистой оболочки гайморовой пазухи с накопившимися выделениями. Рентген снимок зачастую рекомендуют сделать пациентам с гайморитом, фронтитом или синуситом.
