Снижение хгч, мазня, пустое плодное яйцо
Пустое плодное яйцо (анэмбриония) при беременности: причины, признаки
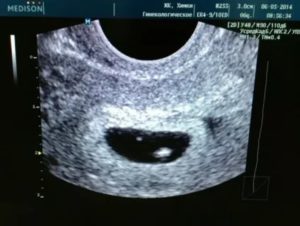
Сегодня всё чаще встречается такая патология как анэмбриония (анэмбрионическая беременность) или пустое плодное яйцо. Анэмбриония — это отсутствие эмбриона в плодном яйце. Есть плодные оболочки, амнион (водная оболочка), хорион (ворсинчатая оболочка), а будущего ребёнка (эмбриона) нет.
Часть таких беременностей прерывается на самой ранней стадии до имплантации в стенку матки — так организм избавляется от дефектного зародыша. Но если плодному яйцу удалось прикрепиться к стенке матки, то его хорион начинает вырабатывает ХГЧ, как и при обычной беременности (см. «ХГЧ при беременности»).
Поэтому при анэмбрионии у женщины наблюдается задержка менструации, могут присутствовать такие признаки беременности, как тошнота, изменение вкуса, усталость, набухание груди. Так как тесты на беременность основаны на определении ХГЧ, они будут положительными.
Тем не менее анэмбрионическая беременность не может развиваться нормально и всегда заканчивается выкидышем в первом триместре. Часто выкидыш происходит ещё до того, как женщина узнает, что она беременна или в первые дни после задержки менструации.
Пустое плодное яйцо (анэмбриония) причины
Основной причиной появления анэмбрионии или пустого плодного яйца являются хромосомные и генетические аномалии. Чаще всего они возникают спонтанно в момент деления клеток, то есть в первые дни после оплодотворения. Во время деления клеток, отвечающих за формирование эмбриона, происходит сбой и эмбрион не образуется, а другие клетки продолжают развиваться и создают пустое плодное яйцо.
Бывает и другая ситуация, когда эмбрион формируется, но погибает на раннем сроке беременности и он настолько маленький, что по УЗИ его не видно.
Признаки анэмбрионии
Беременность при пустом плодном яйце может иметь такие же признаки, как и обычная беременность. Тем не менее при анэмбрионии часто наблюдаются мажущие кровянистые выделения, так как матка пытается избавиться от дефектного плодного яйца.
Определить пустое плодное яйцо можно только с помощью ультразвукового исследования. Однако всем подряд женщинам не рекомендуется делать УЗИ на ранних сроках, такое обследование нужно проводить только по показаниям, например, при наличии кровянистых выделений или сильных болей в животе.
Определить анэмбрионию по УЗИ можно не ранее 5-6 недель беременности, но и на этом сроке могут быть ошибки.
Анэмбриония: что делать
При подозрении на анэмбрионию нельзя спешить с прерыванием беременности. Во-первых, диагноз может оказаться ложным. Обязательно нужно провести ещё одно ультразвуковое исследование примерно через 7-10 дней.
Во-вторых, если диагноз подтверждается, рекомендуется подождать 2-3 недели. Чистка требуется в очень редких случаях, чаще всего пустое плодное яйцо выходит из полости матки самостоятельно. В основном самопроизвольное прерывание беременности при пустом плодном яйце происходит до 8 недель.
Только в некоторых случаях может понадобиться инструментальное удаление плодного яйца. Возможно также медикаментозное прерывание анэмбрионической беременности, когда женщина принимает определённые препараты и плодное яйцо выходит самостоятельно.
Хуже, когда при появлении кровянистых выделений врач назначает прогестерон и другие препараты для сохранения беременности и это препятствует эвакуации дефектного плодного яйца. В таких случаях вероятность хирургического прерывания беременности (чистки) возрастает.
После прерывания беременности с пустым плодным яйцом врач может порекомендовать подождать от одного до трёх менструальных циклов, прежде чем попытаться снова зачать ребёнка.
Беременность после анэмбрионии
В большинстве случаев анэмбриония возникает случайно из-за дефектного зачатия и больше не повторяется. Если пустое плодное яйцо повторяется более двух раз подряд, паре необходимо обследование. Женщине нужно начать с обследования щитовидной железы. Щитовидная железа может вырабатывать антитела, которые проникают к эмбриону и приводят к его гибели.
Повторяющаяся анэмбриония может возникать из-за патологических сперматозоидов, поэтому мужчине обязательно нужно сделать спермограмму. После трёх потерь беременности паре рекомендуется также пройти генетическое консультирование.
Важно понимать, что вы ни в чём не виноваты и ничего не смогли бы сделать, чтобы не допустить эту потерю. Пустое плодное яйцо возникает спонтанно из-за неправильного деления клеток или некачественной яйцеклетки или сперматозоида. У такой беременности нет будущего, поэтому ваш организм отторгает её.
Предотвратить анэмбрионию невозможно. Анэмбриония может возникать в любом возрасте у совершенно здоровых женщин. Если не вмешиваться в естественный ход событий, не принимать препараты, сохраняющие беременность, то анэмбриония в большинстве случаев заканчивается самопроизвольным прерыванием на ранних сроках и не оказывает влияния на последующие беременности.Вы потеряли желанного малыша из-за анэмбрионии? Вам тяжело справиться с душевной болью? Рекомендуем прочитать статью «Как пережить выкидыш или замершую беременность«, а также вы можете сохранить память о своём ребёнке, посетив «Страничку Памяти«.
Источник: https://nashy-detky.com.ua/beremennost/nevynashivanie-beremennosti/pustoe-plodnoe-yajco-anembrioniya-pri-beremennosti-prichiny-priznaki.php
Растет или падает показатель ХГЧ при замершей беременности
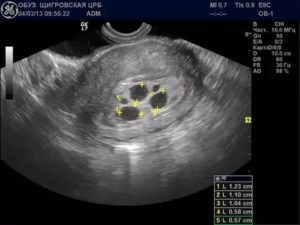
Беременность – поэтапный и сложный процесс. Не всегда он протекает благополучно, в силу разных причин развитие плода останавливается. Изменение ХГЧ при замершей беременности (ЗБ) становится первым тревожным сигналом.
Рассмотрим, как изменяются показатели гормона и какие патологии угрожают прерыванием на раннем сроке.
- Хорионический гонадотропин как маркер развития зачатия
- Таблица норм гормона при благополучной гестации по неделям
- В каких случаях снижается концентрация гормона
- Как быстро падает ХГЧ при замершей беременности
- Причины замирания плода на ранних сроках
- Что такое антитела к хорионическому гонадотропину, норма и причины патологии
- Возможен ли рост ХГЧ при замершей беременности
- Симптомы остановки развития плода
- Повторный анализ при подозрении на ЗБ
- Дополнительные методы исследования
- Сможет ли мочевой тест показать ЗБ
- Динамика ХГЧ после выскабливания замершего плода
- Как предупредить неразвивающуюся беременность
Действительно ли по ХГЧ определяется замирание плода?
Согласно статистике, большая часть случаев замершей беременности приходится на срок до 8 недель. Именно в этот период происходит закладка жизнеобеспечивающих органов и систем эмбриона, а формирование плаценты еще не завершено полностью.
Замершая беременность: причины, симптомы на ранних сроках
Можно ли по ХГЧ определить замершую беременность, и как количество гормона соотносится со сроками? Хорионический гонадотропин вырабатывается под воздействием гипофиза в организме беременной женщины, после выхода плодного яйца в полость матки. С этого момента его показатели растут ежедневно в разы, что свидетельствует о благополучном формировании ребенка.
Затихание роста ХГЧ или, напротив, его снижение – признак развивающейся патологии.
Таблица нормативов при благополучном развитии гестации
Динамика роста гонадотропина подчиняется определенной схеме: активное наращивание в I триместре, стабилизация к середине срока, плавный спад.
| Неделя | Допустимые показатели |
| 2-я | 26 – 450 |
| 3-я | 470 – 1450 |
| 4-я | 1100 – 4900 |
| 5-я | 11200 – 34900 |
| 6-я | 24300 – 98700 |
| 7-я | 2900 – 151500 |
| 8-я | 37500 – 290000 |
| до 12-й | 27300 – 110500 |
| до 16-й | 18700 – 81000 |
| до 21-й | 4700 – 7400 |
| до 40-й | 2750 – 9000 |
В разных лабораториях результат может несколько разниться, но общая тенденция сохраняется. Как ведет себя ХГЧ при замершей беременности, завистит от развивающейся патологии.
В каких случаях падает концентрация гонадотропина
Пониженный уровень гонадотропина может встречаться при благоприятном вынашивании, если овуляция произошла поздно. Причина – раннее проведение исследования и несоответствие предполагаемого срока реальному.
В остальных ситуациях падение ХГЧ – признак патологических состояний:
- Развитие оплодотворенной яйцеклетки вне маточной полости. В 90% случаев эктопического прикрепления формирование эмбриона происходит в фаллопиевой трубе. Тест покажет незначительный рост гонадотропина.
- Прекращение эмбрионального созревания и угроза отторжения плода. Показатели ХГЧ при замершей беременности ниже нормативов на 40 – 45%.
- Недостаточное кровоснабжение плаценты. Выявляется по результатам замеров гонадотропина и УЗ-исследования.
- Длительная гестация. На сроках более 40 недель продуцирование гормона хорионом угасает.
Важно! Перечисленные состояния угрожают здоровью и жизни самой женщины и требуют немедленного врачебного вмешательства.
Скорость падения гонадотропина при патологии
Для определения нарушения однократной сдачи анализа недостаточно, необходимо проследить динамику падения. Как быстро падает ХГЧ при замершей беременности и почему, рассмотрим в таблице.
| Установленный срок в неделях | Отрыв от нормы |
| До 6 недель | Меньше в 2,5 |
| До 10 недель | Меньше в 3,5 |
| До 21 недели | Меньше в 3,7 |
| До 32 недель | Меньше в 2,5 |
Плавное, но стойкое снижение показателей предупреждает об угрозе выкидыша. Быстрое сокращение более чем в 3 – 4 раза свидетельствует о гибели внутриутробного ребенка. Разовый низкий результат при последующей благополучной динамике возникает, скорее, на фоне стрессовых ситуаций и переживаний или лабораторной ошибки.
Что становится причиной прекращения развития эмбриона?
Выделяют несколько причин самопроизвольного затихания вынашивания на ранних сроках:
- Генетически обусловленный фактор. Сбой в хромосомном наследовании приводит к возникновению анэмбрионии – плодной оболочки без эмбриона, развивающейся до определенного срока, как полноценная беременность.
- Ситуация резус-конфликта. При этом первой беременности, при условии отсутствия абортов в анамнезе, ничего не угрожает. Риску подвергаются последующие случаи зачатия, количество антител достигает пика уже в первые недели вынашивания.
- Атака инфекционных агентов. Особую опасность представляют кишечная, грибковая флора, а также TORCH-инфекции.
- Эндокринные нарушения.
- Вредные пристрастия мамы (никотиновая, алкогольная, наркотическая зависимость).
То, как меняется ХГЧ при замершей беременности, может рассказать о причинах и стадиях патологии.
Сенсибилизация к беременности
Обнаружение антител к ХГЧ – проблема аутоиммунного характера, свидетельствующая о развитии аллергической реакции. Женская иммунная система воспринимает зародыш, как чужеродное опасное тело и атакует его.
В данном случае первостепенное значение имеет, ни какой ХГЧ при замершей беременности, ставшей результатом сенсибилизации, а количество иммуноглобулина G в крови.
Это своеобразный маркер аллергической реакции, в норме его уровень не должен превышать 16 ЕД/мл.
Чем грозит высокий показатель антител к гонадотропину:
- невозможностью эмбриона закрепиться в матке;
- неполноценным формированием плаценты;
- развитием ДВС-синдрома и остановкой формирования зародыша;
- преждевременным отхождением околоплодной жидкости и самопроизвольным абортом.
Может ли уровень гормона расти при ЗБ?
Поскольку описаны эпизоды, когда показатель гонадотропина повышается, актуален запрос, растет ли ХГЧ при замершей беременности и почему. Чаще всего причиной становится «пустое» плодное яйцо.
Развитие зародыша остановилось еще на стадии зиготы, но околоплодная оболочка продолжает функционировать и вырабатывать гонадотропин.
При анэмбрионии появляются все классические признаки раннего токсикоза.
При этом важное значение имеет не только то, как растет ХГЧ при замершей беременности, но и показания УЗ-исследования. Темп роста гонадотропина динамичен, но снижен. При УЗ-сканировании в яйцеклетки четко видно желтое тело, но определить эмбрион не удается.
Признаки остановки развития плода
Специфических признаков ЗБ в первом триместре не существует, сердцебиение малыша еще не прослушивается, а шевеление не ощущается. Рост ХГЧ при замершей беременности еще продолжается какое-то время. Косвенные признаки, на которые следует обратить внимание:
- внезапно и полностью исчезают признаки токсикоза;
- грудные железы становятся мягче, пропадает нагрубание;
- появляются тянущие ощущения в нижней части живота или в области поясницы;
- возможны темно-коричневые неинтенсивные выделения;
- происходит повышение температуры до 37,2 градусов.
Повторное исследование гормона при подозрении на ЗБ
Повторный анализ крови берется дважды с интервалом в 2 – 3 дня. Динамика ХГЧ при замершей беременности не меняется или меняется незначительно. Это дает повод для повторного УЗ-исследования. Только после подтверждения диагноза выбирается дальнейшая тактика поведения.
Дополнительная диагностика
Кроме расчета того, как снижается ХГЧ, при замершей беременности в I триместре проводится:
На более поздних сроках проверяют соответствие норме количество других гормонов.
Насколько эффективна диагностика по мочевому тесту
Покажет ли ХГЧ замершую беременность, если применять стандартные экспресс – тесты в домашних условиях? Использование для диагностики тестовых полосок – не лучший вариант. Если гибель эмбриона произошла недавно, уровень гонадотропина в моче остается повышенным еще в течение нескольких дней.
Отследить же, увеличивается концентрация или нет и насколько, по мочевому тесту не возможно. При подозрении необходимо проводить анализ крови ежедневно в течение 5 – 6 дней.
Внимание! Длительное бездействие при замершей беременности приводит к инфицированию полости матки и дальнейшим проблемам репродуктивной системы.
Изменение в расшифровке гормона после хирургического выскабливания
Через сколько после выскабливания уровень гормона приходит в норму и организм женщины очищается? Падение происходит быстрыми темпами в первую неделю, поэтому первый анализ на гонадотропин проводят спустя 7 – 10 дней. Полностью ХГЧ после замершей беременности исчезает через месяц. Если этого не произошло, возможно:
- фрагментарное удаление плода;
- остаточный результат гормональной терапии после ЭКО.
Как предотвратить гибель плода
Динамика того, как падает ХГЧ при замершей беременности – достоверный, но не единственный метод диагностики. В сочетании с УЗ-сканированием анализ крови позволяет своевременно выявить патологию и предотвратить неблагоприятные последствия ЗБ.
Статьи по теме
Биохимическая беременность: что это такое, динамика ХГЧ
ХГЧ при беременности на ранних сроках — каким должен быть показатель
Рост ХГЧ при внематочной беременности
Как планировать беременность после замершей беременности
Кто такой эмбриолог: что делает и чем занимается врач
Причины раннего невынашивания беременности
Что такое резус-конфликт при беременности
Генетический скрининг — что это такое
Мужской фактор бесплодия
Антиспермальные антитела
Источник: https://stanumamoy.com.ua/hgch-pri-zamershey-beremennosti/
Хгч при замершей беременности: уровень нормы и причины отклонений, способы диагностики и лечения при пониженных или повышенных показателях
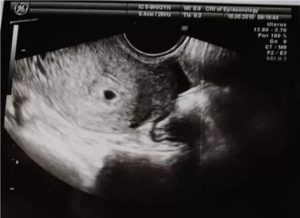
Показатели гормона ХГЧ важны при контроле состояния плода и помогают уберечь организм женщины от осложнений.Гормон вырабатывается хорионом, регулирует гормональный фон женщины, создает благодатные условия для развития плода. Не стоит пренебрегать этим анализом. Расшифровывать значения должен врач, но предварительно ознакомиться с информацией вам также не будет лишним.
В первом триместре уровень ХГЧ растет каждые два дня, на 7-10 неделе отмечается пик роста показателей, а затем он снижается.
Уровни:
- 1-5 недели – удвоение показателей каждые два дня до 1500;
- 5-13 недели – удвоение показателей каждые три-четыре дня до 60000;
- 13-18 недели – каждые четыре дня показатели уменьшаются до 35000.
Слишком высокий
Причины избыточного роста уровня гормона:
- Многоплодная беременность: чем больше малышей, тем выше показатели. Увеличение также будет идти стремительно в зависимости от недели.
- Неправильный подсчет сроков. Гормон на ранних сроках растет очень быстро, поэтому даже ошибки на 5-7 дней будет достаточно для неправильной трактовки.
- Ранний токсикоз. При таком состоянии у женщины умеренно повышаются показатели.
- Болезнь Дауна у ребенка. Причина до конца не выяснена, но повышение гормона в совокупности с другими исследованиями помогает выявить болезнь.
- Сахарный диабет у беременной.
- Прием препаратов синтетического гестагена.
Низкий
Отсутствие роста гормона происходит по следующим причинам:
- внематочная беременность;
- замирание плода;
- угроза выкидыша;
- задержка развития плода;
- плацентарная недостаточность;
- перенашивание ребенка.
Изменение уровня гормона
Если в организме женщины происходят изменения, то и уровень гормона будет изменяться: падать или расти. Иногда это происходит резко.
Как быстро падает
Если есть подозрения на замершую беременность, врач назначает анализы несколько раз. Уровень будет снижаться. Но то, как быстро снижается уровень, будет зависеть от индивидуальных особенностей организма женщины.
Может ли расти
Как бы ни было прискорбно, это состояние не лечится. После подтверждения диагноза уровень гормона будет снижаться, это приведет к сокращению матки, что, в свою очередь, вызовет самопроизвольный выкидыш. Если срок менее 8 недель, беременность прерывают лекарственными препаратами, а на более поздних сроках женщине предстоит выскабливание.
Итак, анализы крови на ХГЧ помогают диагностировать замершую беременность. Женщине важно контролировать эти показатели, следить за состоянием здоровья и при малейших подозрениях обращаться к гинекологу.
Источник:
Уровень ХГЧ при замершей беременности
- Хорионический гонадотропин человека – гормон беременности, который вырабатывается хорионом – внешней оболочкой эмбриона.
- До 12 недель, пока плацента еще не созрела, хорион обеспечивает прикрепление эмбриона к полости матки, его питание и дыхание, а также является барьером от возбудителей различных инфекций.
- При использовании теста на беременность именно ХГЧ вырисовывает заветные две полосочки, и женщина определяет, беременна она или нет.
- Этот гормон увеличивается почти сразу после оплодотворения яйцеклетки, так что уже через 2 недели после зачатия по уровню его концентрации в крови или моче можно подтвердить наличие беременности.
- Однако яйцеклетка может не дойти до полости матки, так и оставшись в маточной трубе…в зависимости от динамики уровня ХГЧ можно судить о нормальном течении беременности или зафиксировать ее замирания.
При сдаче анализов крови на ХГЧ и появлении сомнительных результатов, когда гормон находится в пределах нижней границе нормы или даже выходит за рамки средних значений, у пары возникают подозрения на наличие неразвивающейся беременности, и они задаются вопросом «ХГЧ при замершей беременности растет или нет?».
Хорионический гонадотропин растет только при прогрессирующей беременности, так как плод растет, оболочка увеличивается в объемах и вырабатывает в большей концентрации этот гормон.
В случае, когда эмбрион развивается медленно, уровень ХГЧ при замершей беременности будет снижаться, или вовсе остановится на одном показателе.
Нормы уровня ХГЧ
Хорионический гонадотропин увеличивается до 18 недели, после чего начинается его равномерное снижение.
Это связано с постепенным старением плаценты и угасанием ее функций. По таблице норм средних показателей можно наблюдать за развитием плода.
Изменение концентрации ХГЧ при беременности
Также необходимо оценивать показатель гормона у каждой женщины в динамике, но есть общие «правила» роста ХГЧ:
- С 1 по 6 неделю беременности наблюдается увеличение концентрации ХГЧ в 2 раза каждые 2 дня;
- С 5 по 13 неделю – концентрация удваивается каждые 3 дня;
- 14 – 18 неделя – каждые 4 дня.
Неравномерный рост показателей хорионического гонадотропина говорит о нарушении течении периода гестации, одна из возможных патологий является неразвивающаяся беременность.
Хорионический гонадотропин при замершей беременности
- ХГЧ при замершей беременности будет снижаться либо остановиться в росте.
- В редких случаях его уровень будет продолжать расти, но этот процесс будет происходить на в двухкратном объеме, как при нормальной беременности.
- В любом случае динамика ХГЧ при замершей беременности будет значительно отличаться от нормального уровня, который соответствует определенному сроку.
Замирание беременности из-за вредных привычек
Причины неразвивающейся беременности могут заключаться в следующем:
- Сбой иммунной системы организма матери, когда плод воспринимается инородным предметом, и организм всеми силами пытается «изгнать» его извне.
- Токсическое влияние алкоголя, курения и наркотических и лекарственных средств. Бывают случаи, когда женщина еще не знает о своем положении, и в определенных условиях решает расслабиться. Только потом выясняется, как этот момент отразился на эмбрионе, именно поэтому необходимо планировать беременность и проходить прегравидарную подготовку.
- Инфекционные заболевания (краснуха, токсоплазмоз, цитомегаловирус, грипп).
- Хромосомные аномалии в развитии плода.
- Гормональный сбой.
Уровень гонадотропина является ключевым параметром течения беременности.
Именно на этот анализ акушер-гинеколог опирается для определения наличия патологии в различные сроки.
Если у женщины в анамнезе имеется 2 случая замершей беременности, врач назначит ряд анализов на выявление генетических мутации и порекомендует посетить генетика.
Если женщина уже стоит на учете и беременность подтверждалась акушером-гинекологом, то для повторного назначения анализа на ХГЧ есть следующие показания:
- Кровянистые выделения из половых путей;
- Тянущие боли внизу живота;
- Сомнительные результаты первого анализа;
- После аборта.
Повторный анализ проводят примерно через неделю, чтобы оценить прирост уровня гормона.
Перед повторным анализом уточните срок беременности, вспомните дату первого день последней менструации или день полового акта.
Назначение анализа на ХГЧ из-за тянущей боли внизу живота
Если и второй анализ продолжает вызывать сомнения или женщина не может точно сказать дату последней менструации, акушер-гинеколог проводит осмотр органов малого таза и «вручную» определяет размеры увеличенной матки и срок беременности.
После этого необходимо пройти ультразвуковое исследование малого таза для того, чтобы удостовериться, что плод находится в полости матки и подтвердить его жизнеспособность, прослушав его сердцебиение.
На каких сроках существует особая опасность
Врачами установлены так называемые «критические периоды», когда риск замирания развития плода чрезвычайно высок:
- 2-4 неделя: прикрепление плодного яйца к стенке матки может нарушаться вследствие аномалий строения матки (двурогая, седловидная, инфантильная), при наличии миомы матки, рубцевидных изменений после перенесенных операций и их-за травмирования эндометрия после абортов и воспалительных заболеваний. К тому же женщина еще не знает о беременности, и сильные стрессы, физические нагрузки, ударные доза алкоголя могут помешать имплантации плодного яйца.
- 8-12 неделя: в этот момент происходит закладка важнейших органов будущего ребенка, формируется его нервная система, позвоночник, образуется плацента. Гормональные изменения вызывают сбой в работе яичников, щитовидной железы, надпочечников, что вызывает нарушение механизмов, настроенных на сохранение беременности.
- 16 — 20 неделя: возбудители инфекционной природы такие, как хламидии, токсоплазма, уреаплазма, цитомегаловирус и даже самый распространенный грипп способны вызвать дефекты функций плаценты и стать причиной инфицирования плодных оболочек, тем самым вызывая преждевременное излитие околоплодных вод и преждевременные роды.
ХГЧ при замершей беременности на ранних сроках будет ниже нормы или остановиться в динамике, таблица примерного уровня ХГЧ в норме представлена ниже:
| Срок | Уровень ХГЧ, мЕд/мл |
| 1 — 2 недели | 25 — 156 |
| 2 — 3 недели | 101 — 4870 |
| 3 — 4 недели | 1110 — 31500 |
| 4 — 5 недель | 2560 — 82300 |
| 5 — 6 недель | 23100 — 151000 |
| 6 — 7 недель | 27300 — 233000 |
| 7 — 11 недель | 20900 — 291000 |
| 11 — 16 недель | 6140 — 103000 |
| 16 — 21 неделя | 4720 — 80100 |
| 21 — 39 недель | 2700 — 78100 |
Как измеряют уровень ХГЧ
- Уровень хорионического гонадотропина можно определить 2 способами – в крови и в моче.
- Взятие крови из вены на анализ концентрации гормона проводится не ранее 4-5 дня задержки ожидаемой менструации.
- В принципе кровь можно сдавать в любое время дня, но есть рекомендации по сдаче крови в утренние часы и натощак (последний прием пищи был более 8 часов назад).
Анализ крови на ХГЧ
И для контроля динамики роста гонадотропина анализ повторяют через неделю.
Внимание!
Каждая лаборатория индивидуально устанавливает средние значения концентрации гормонов из-за использования различных реактивов. Обратите внимание на указанную норму в полученных результатах анализа. Если необходимо провести повторное исследование уровня ХГЧ, то лучше всего прийти в ту же самую лабораторию.
Научно доказано, что на достоверность анализа может повлиять только прием препаратов, которые применяются для стимуляции овуляции при бесплодии (кломифена цитрат), так как там содержится бета-субъединица ХГЧ.
Если анализ проводится после медикаментозного аборта, вакуум-аспирации или выскабливания полости матки, то в течение месяца (то есть до следующей менструации) тест на определение хорионического гонадотропина может быть положительным.
Препарат кломифена цитрат, влияющий на достоверность анализа на ХГЧВ любых других ситуациях анализ на ХГЧ является достоверным и основополагающим для определения течения беременности.
Заключение
По статистике около 15% первых беременностей заканчиваются выкидышем. Это связано с неподготовленностью организма к новой функции и его перестройкой на вынашивание малыша.
Источник: https://gb8-omsk.ru/zabolevaniya/hgch-pri-zamershej-beremennosti-uroven-normy-i-chto-delat-pri-ponizhenii-ili-povyshenii.html
Положительный тест после аборта или выкидыша на раннем сроке: уровень ХГЧ и как долго он падает
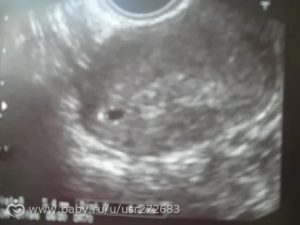
Женщины, которые делают аборт, и пережившие выкидыш, как правило, делают тесты после прерывания беременности. Одни прибегают к этом для того, чтобы убедиться, что операция прошла успешно, другие — в надежде, что ребенок все еще жив.
В обоих случаях аптечный тест будет положительным.
Говорит ли это о том, что беременность сохранилась, и эмбрион жив? После прерывания в крови продолжает сохраняться незначительное количество хорионического гонадотропина, которое со временем падает до небеременного уровня.
Рост ХГЧ в начале беременности
Хорионический гонадотропин — это гонадотропный гормон, который начинает вырабатываться в первые недели беременности. По своей структуре он близок к другим гонадотропным гормонам — фолликулостимулирующему и лютеинизирующему.
Гормон начинает продуцироваться после имплантации бластоцисты в эндометрий матки. Это происходит на 7-8 день беременности. Оплодотворенная яйцеклетка, находящаяся на стадии бластоцисты, выходит в полость матки и прикрепляется к ее стенке. В этот момент ворсины хориона начинают секретировать ХГЧ.
Поначалу концентрация гормона в крови мала, поэтому по тестам его обнаружить невозможно. Однако именно в начале беременности происходит стремительный рост ХГЧ. Его содержание увеличивается в 1,5-2 раза с каждым днем, пока не достигнет пикового значения на сроке в 11 недель. После этого его содержание немного снижается и остается неизменным до родов.
В таблице представлен рост ХГЧ в начале беременности:
| Срок беременности, недели | Минимальное количество, мЕД/мл | Максимальное количество, мЕД/мл |
| 1-2 | 25 | 155 |
| 2-3 | 102 | 4875 |
| 3-4 | 1109 | 31455 |
| 4-5 | 2563 | 82310 |
| 5-6 | 23120 | 151030 |
| 6-7 | 27310 | 233060 |
| 7-11 | 20930 | 291090 |
Существенное понижение или увеличение количества ХГЧ в крови говорит о патологии беременности. Слишком низкие показатели могут свидетельствовать об угрозе выкидыша или о замирании плода. Высокий ХГЧ указывает на многоплодие или может быть признаком отклонений в развитии плода.
Почему после аборта или выкидыша тест на беременность показывает 2 полоски?
Если сделать аптечный тест сразу после аборта или выкидыша, то он будет положительным. Значит ли это, что беременность сохранилась и плод выжил? Такая вероятность крайне мала, и чаще всего стрип-полоски реагируют на остаточное присутствие хорионического гонадотропина в организме.
Перед самопроизвольным прерыванием беременности количество ХГЧ начинает падать. При прогестероновой недостаточности уровень гормона снижается в 2 раза.
Если вовремя принять меры, обратиться в больницу и пройти курс лечения гормональными препаратами, то беременность можно сохранить.
Если замирание беременности или выкидыш произошли ближе к 10-11 неделе вынашивания, то даже после падения уровня ХГЧ в организме остается его достаточное количество, чтобы тест дал положительный результат.
Как долго падает ХГЧ?
При смерти зародыша на ранних сроках ХГЧ довольно быстро приходит к добеременным значениям. Это обусловлено тем, что концентрация гормона снижается перед прерыванием беременности и к моменту прерывания составляет менее половины от нормативного значения. Если гибель зародыша произошла в первом триместре, то ХГЧ восстанавливается за 1-2 недели.
Смерть плода на поздних сроках происходит из-за травм, инфекций, сильного стресса. Самопроизвольное прерывание случается без предварительного снижения ХГЧ, поэтому его уменьшение происходит долго. В течение недели его концентрация сохраняется на прежнем уровне и лишь потом начинает снижаться. Минимального значения он достигает через 1-1,5 месяца.
После аборта концентрация гонадотропина в организме сохраняется на прежнем уровне в течение 5-7 дней. Анализы покажут то значение, которое было на момент прерывания беременности.
Лишь через неделю его содержание начинает постепенно снижаться. Через неделю после аборта женщине необходимо сдать кровь на анализы, по которым врач отслеживает, началось ли снижение гормона.
Хорионический гонадотропин снижается до уровня добеременного состояния через 5-7 недель после аборта.
В таблице представлен уровень ХГЧ через неделю после аборта:
| Срок, на котором был сделан аборт, недели | Минимальное значение, мЕД/мл | Максимальное значение, мЕД/мл |
| 1 | 17 | 157 |
| 2 | 102 | 4865 |
| 3 | 1100 | 31450 |
| 4 | 2557 | 82320 |
| 5 | 23140 | 151060 |
| 6 | 27320 | 233090 |
| 7-10 | 20980 | 291020 |
| 11-15 | 6130 | 103050 |
Почему ХГЧ может оставаться высоким и не снижаться, что делать?
Через неделю после самопроизвольного или искусственного прерывания беременности женщинам рекомендуют сделать анализ на хорионический гонадотропин. В норме его уровень начинает падать, если же он остается прежним или даже растет, это говорит о серьезных патологиях и других состояниях:
- Неполном выкидыше или аборте. Часть тканей зародыша осталась в матке. Женщину направляют на выскабливание. Если хирургическим путем не удалить остатки зародыша, это приведет к воспалению матки и сепсису.
- Многоплодной беременности. Возможно, женщина вынашивала не одного, а двух-трех детей, один эмбрион погиб, а остальные продолжают развиваться.
- Опухолевых заболеваниях. Повышение ХГЧ может быть не связано с беременностью. Гормон растет при онкологических заболеваниях яичников, матки, почек.
- Пузырном заносе. При подобной патологии беременности при зачатии образуется пустое плодное яйцо, в котором отсутствует зародыш. Ворсины хориона разрастаются и наполняются жидкостью. Пузырный занос удаляют хирургическим путем, в 20% случаев он превращается в злокачественную хорионэпителиому, которая врастает в здоровые ткани и дает метастазы.
Если анализы показали высокие результаты ХГЧ, женщину направляют на обследование. Кроме осмотра на гинекологическом кресле она сдает кровь, мочу, проходит УЗИ. По результатам диагностики врач разрабатывает схему лечения.
Источник: https://www.OldLekar.ru/beremennost/prerivanie/hgch-posle-aborta.html
Необходимость хирургического вмешательства при анэмбрионии
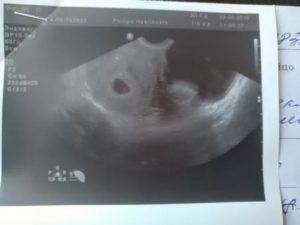
Проблемы с нормальным вынашиванием и последующим деторождением могут быть связаны с различными причинами. Неразвивающаяся или замершая беременность регистрируется в 20% случаев.
Специалисты выделяют два типа этой патологии – анэмбрионию и гибель зародыша. Анэмбриония фиксируется чаще, заболевание требует хирургического вмешательства.
Искусственное прерывание остановившего развития плода – обязательная тактика, выполняемая для сохранения здоровья женщины.
Общие сведения о патологии
Под термином анэмбриония подразумевается отсутствие плода в продолжающем свое развитие плодном яйце. Вторичное название патологического отклонения – «синдром пустого плодного яйца». Анэмбриония регистрируется у впервые забеременевших и у матерей, ранее успешно родивших здоровых малышей.
К предпосылкам образования заболевания относят ряд патологий:
Аномалии генетического типа — отклонения фиксируются в 80% случаев. Отклонения связывают с множественными или грубыми хромосомными нарушениями. Аномалии различаются:
- при искомом отклонении – носят качественный характер;
- при гибели плода и самопроизвольном аборте – количественный.
Нестандартное сочетание родительских генов, мутационные изменения в важных промежутках, отвечающие за первоначальные этапы развития и синтез основных структурных белковых элементов клеточных мембран.
Острые варианты вирусных и бактериальных инфекций – приводят к поражению тканей или наружных клеточных масс зародыша, если образуются на ранних гестационных сроках. В этом периоде большую опасность представляют ТОРЧ-инфекции – группа болезней, определенных как поражения высокого риска в момент вынашивания малыша.
Хронические инфекции вирусно-бактериальной этиологии в органах репродуктивного отдела – часто приводят к образованию хронической формы эндометрия. Патологическое отклонение проходит без симптоматических проявлений, обнаруживается в периоде определения замершей беременности.
Радиационное влияние – может оказывать негативное воздействие на развивающийся плод.Внешние интоксикации – употребление отдельных медикаментозных средств, наркотическая зависимость, влияние разнообразных токсинов (сельскохозяйственных и промышленных).
Нарушения функциональности эндокринного отдела – наибольшую опасность представляет недостаточность прогестерона и неполадке в его обменных процессах. Заболевание является основным первоисточником нестандартной имплантации плодного яйца и отклонений в трансформации эндометрия.
В большинстве случаев истинные причины образования болезни остаются неизвестными.
Почему развивается анэмбриония
Анэмбриония образуется в результате остановки размножения и деления внутренней клеточной массы – подгруппе клеточных элементов, в нормативе дающих начало тканевых структур плода. Отклонение регистрируется на первичных этапах вынашивания – от 2 до 4 недели беременности. В момент процесса отмечается отсутствие изменений в развитии плодных оболочек.
Результатом заболевания является формирование пустого плодного яйца, продолжающего свой самопроизвольный рост и развитие.
Важными факторами развития болезни считаются:
Врожденные (наследующиеся от родителей) или благоприобретенные хромосомные погрешности и иные аномалии генетической природы.
Они способны приводить:
- грубому нарушению синхронного развития тканей эмбриона;
- изменениям строения коллагена и иных белковых структур;
- нарушению логического деления и миграции клеток.
- К часто встречающимся аутосомным аномалиям относятся:
- трисомия – наличие трех хромосом в местах, где должна быть пара;
- моносомия – имеющаяся одна из пары хромосом;
- триплоидия – дополнительный набор хромосом;
- тетраплоидия – летальная мутация на организменном уровне.
Переизбыток циркулирующих иммунных комплексов в организме беременной. Их нахождение в области мелких кровеносных сосудов приводит к тромбоэмболии и иным серьезным нарушениям местной циркуляции в месте внедренного яйца. Специалисты считают особенно опасными антифосфолипидные антитела.
В момент протекания патологического процесса в организме беременной вырабатывается комплекс веществ, провоцирующих дальнейшее продление гестации. В большом количестве случаев самопроизвольного аборта не наблюдается. У пациентки происходит дальнейший прирост ХЧП (определяется по анализам крови), симптоматические признаки беременности.
Первичное УЗИ подтверждает успешное внедрение плодного яйца в полости матки – зачатие произошло, но дальнейшее развитие проходит без эмбриона.
Варианты патологии
Анэмбриония делится на несколько типов:
- При первом типе болезни – зародыш или его остатки визуально не обнаруживаются, размеры плодного яйца и тела матки не соответствуют предположительному сроку вынашивания.
Яйцо в диаметре не превышает 2,5 мм, а матка увеличилась до 5 или 7 недели беременности.
- Второй тип – характеризуется отсутствием зародыша. Объемы матки и плодного яйца полностью соответствуют предположительному сроку вынашивания.
- Разрушение одного или нескольких зародышей – чаще происходит в момент многоплодной гестации. Параллельно с патологическим отклонением регистрируются нормально развивающиеся эмбрионы.
По этому варианту недуга часто проходит беременность после процедуры ЭКО – при ней в организм женщины подсаживают несколько единиц эмбрионов.
Ни одна из вышеперечисленных разновидностей не имеет собственных симптоматических проявлений. Определение заболевания происходит в момент планового прохождения процедуры исследования ультразвуком.
Симптомы и ХГЧ при анэмбрионии
Сама анэмбриония протекает без выраженных признаков, отмечается присутствие характерных симптомов беременности:
- прекращение регулярного цикла;
- постепенное увеличение молочных желез – в отдельных вариантах фиксируется образование и выделение молозива;
- токсикоз – относится к сомнительным признакам гестации;
- поэтапное увеличение показателей ХГЧ;
- увеличение объемов тела матки.
При задержке неразвивающегося плода у матери могут наблюдаться:
- повышение показателей температуры тела;
- состояние постоянно присутствующей слабости;
- ноющие головные боли, без резких и внезапных всплесков.
Указанные отклонения не считаются косвенными признаками патологического процесса.
При остановке развития плода на поздних сроках особых дискомфортных ощущений или изменений женщина не чувствует. Максимальным отклонением, на которое жалуется женщина, является отсутствие шевеления ребенка.
Симптоматические проявления процесса определяются по показателям ХГЧ. Регистрируется недостаточное возрастание его показателей – в сравнении с нормативной гестацией. Подтверждение болезни получают при исследовании матки ультразвуком.
Окончательный диагноз выставляется при подтверждении отсутствия плода в зародышевом органе, содержащем для него запас питательных веществ. При первичном УЗИ и отсутствии плода выставляется первичный диагноз – специфика развития требует повторного обследования спустя несколько недель.
Существует процент вероятности, что при последующем УЗИ специалист обнаружит незаметный вначале эмбрион. Анэмбриония после процедуры ЭКО также требует несколько последующих проверок.
К внутренним признакам, кроме уже зафиксированных низких показателей ХГЧ, относят:
- остановку процесса деления клеток – тех структур, которые через некоторый период времени должны образовать сам эмбрион, детское место и желтоклеточный мешок;
- продолжение роста плодного яйца;
- продуцирование гормональных веществ, из-за которых развивается токсикоз;
- внезапное появление выделений с примесью частиц крови – процесс сообщает о самопроизвольном аборте в ходу.
Патологическому формированию подвергается каждая пятая представительница слабого пола. Отклонение происходит до пятой недели гестации. В момент поздних сроков всегда существует вероятность развития анэмбрионии. Реальная угроза заболевания существует до 7 месяца вынашивания ребенка. Среднестатистические данные сообщают, что после прошедшего отклонения, повторное зачатие будет успешным.
Методики терапии
Если организм не реагирует на нежизнеспособный плод (путем проведения самопроизвольного аборта), то пациентки назначается хирургическое вмешательство. Процедура производится:
- медикаментозным прерыванием замершей беременности;
- гинекологическим выскабливанием органа;
- процессом искусственных родов.
Первая методика производится на начальных сроках вынашивания, две последующие – на поздних этапах. Выскабливание и чистка матки предусмотрены к назначению при неполном самопроизвольном аборте или для хирургического инструментального прерывания неразвивающейся беременности.
После проведения манипуляций у пациенток отмечается появление выделений кровянистого характера и болезненные ощущения в нижней части живота. Симптоматические проявления будут сохраняться всю первую неделю – с момента проведения хирургического вмешательства.
Экстренные хирургические манипуляции не всегда считаются первоочередным методом лечения патологического отклонения. В индивидуальных вариантах специалисты предпочитают назначение тактики выжидания – при полноценном наблюдении ожидается момент самостоятельного отторжения мертвого эмбриона организмом.
Консервативная терапия подразумевает использование специфических медикаментозных средств, предназначенных для принудительного вывода желточного мешка и оплодотворенного яйца. Дополнительно производится нормализация показателей тонуса матки. Дальнейшее лечение проходит с применением антибактериальных лекарственных препаратов и средств восстановления функциональности аутоиммунной системы.Особенностью женского организма является момент, что спустя полугодие он готов к следующему зачатию.
Предполагаемые последствия
Физическое здоровье беременной при патологическом отклонении не несет в себе серьезных изменений.
Основное воздействие оказывается на психоэмоциональное состояние:
- нарушения ночного сна с постоянно возникающей бессонницей;
- ощущение подавленности;
- полная апатия и безразличие к внешнему миру;
- депрессивные состояния;
- постоянное провоцирование конфликтных ситуаций в кругу семьи.
Медицинский аборт часто сопровождается рядом осложнений:
- маточное кровотечение различной интенсивности;
- непроизвольное повреждение шейки матки;
- нарушение целостности тканей матки с последующим разрывом;
- изменения в показателях свертываемости крови — образование ДВС-синдрома, коагулопатий;
- сенсибилизация по резус-показателю;
- частичное извлечение плодного яйца;
- вторичный тип бесплодности;
- прободение тела матки.
Самое опасное осложнение при аборте – острый эндометрит. Его возникновение способно спровоцировать развитие сепсиса и последующего летального исхода.
Прогноз
Среднестатистические данные сообщают, что при первично образованной анэбрионии все последующие зачатия проходят успешно. Процесс вынашивания происходит без негативных отклонений — женщина рожает здорового малыша.
Все следующие процессы вынашивания она относится к группе повышенного риска, которой требуется постоянный контроль со стороны медицинских работников. В первом квартале беременности женщина обязательно проходит:
- динамический тип УЗИ – контроль за развитием эмбриона;
- периодическое определение показателей гормонального фона;
- оценка состояния отдела гемостаза.
В рамках теории женский организм способен к успешному зачатию к следующему времени менструального цикла. Врачи предостерегают пациенток от таких рискованных шагов – организм должен полностью отдохнуть и восстановиться. Планирование следующей беременности должно проходить не ранее, чем через три месяца от момента проведения хирургического вмешательства.
В случае зарегистрированных осложнений, период реабилитации автоматически продляется до шести месяцев. Для предотвращения нежелательного зачатия пациентке прописывается применение гормональной контрацепции и барьерной методики.
Подбор необходимых медикаментозных средств осуществляется в строго индивидуальном порядке. Внутриматочные спирали после замершей беременности находятся под строгим запретом – во избежание развития эндометрита и последующего сепсиса.
Профилактические мероприятия
Отдельной, специализированной техники предотвращения развития патологического отклонения не существует. Будущей матери специалисты рекомендуют перейти на здоровый образ жизни, пересмотреть ежедневный рацион, отказаться от вредных привычек, физического перенапряжения. Запрещается пропускать консультации лечащего врача-гинеколога.
Всегда существует процент вероятности повторного появления анэмбрионии. Некоторым пациентом (из высокой группы предположительного риска) врачи могут порекомендовать обратиться к процедуре ЭКО. Если заболевание повторяется не единожды, то специалисты советуют провериться обоим партнерам и пройти консультацию у генетика.
Гонал 33%, 3513
3513 33%
3513 — 33% из всех
Клостилбегит 25%, 2629
2629 25%
2629 — 25% из всех
Менопур 16%, 1705
1705 16%
1705 — 16% из всех
Пурегон 14%, 1524 голоса
1524 голоса 14%
1524 голоса — 14% из всех
Прегнил 9%, 912
912 9%
912 — 9% из всех
Меногон 3%, 323 голоса
323 голоса 3%
323 голоса — 3% из всех
Источник: https://BornInVitro.ru/planirovanie-beremennosti/anembrioniya/
