Гнойный лимфаденит
Неспецифический лимфаденит неуточненный (I88.9)
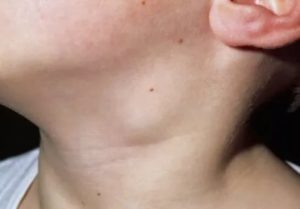
Лимфаденит (от лимфа и греч. aden — железа) — воспаление лимфатических узлов, нередко гнойное. Вызывается чаще стафило- и стрептококками, которые при лимфангите попадают в регионарные лимфатические узлы. Локализация большей частью в паху и подмышечной впадине.
Мобильное приложение «MedElement»
Скачать приложение для ANDROID
Мобильное приложение «MedElement»
Скачать приложение для ANDROID
Классификация лимфаденитов.
По этиологии:
- Специфический. Причиной его является какое-либо инфекционное заболевание, для которого характерно поражение лимфатических лимфоузлов (туберкулез, сифилис, актиномикоз, инфекционный мононуклеоз, туляремия, чума и др.)
- Неспецифический. Чаще всего вызывается стафилококками и стрептококками, реже другими патогенными микроорганизмами или смешанной микрофлорой.
По длительности заболевания:
- Острый (до 2 недель)
- Подострый (от 2 недель до 1 месяца)
- Хронический (свыше 1 месяца)
По характеру экссудата:
- Серозный
- Геморрагический
- Фибринозный
- Гнойный
По характеру морфологических изменений:
- Инфильтративный (серозный)
- Гнойный
- Гнойно-некротический
- Некротический
- Аденофлегмона
Возбудителями лимфаденита являются гноеродные микроорганизмы, проникающие в лимфатические узлы по лимфатическим сосудам из очагов острого или хронического гнойного воспаления (флегмоны, панариции и т.д), с током лимфы, крови или путём непосредственного контакта. Инфекция поступает в регионарные лимфатические узлы с током лимфы, оттекающей из первичных гнойных очагов. Лимфаденит может возникнуть и без предшествующего лимфангита, причем первичный очаг бывает настолько ничтожен и так быстро заживает, что к моменту возникновения лимфаденита обнаружить место вхождения инфекции уже не всегда удается. В редких случаях возможно попадание инфекции в лимфатические узлы вместе с кровотоком. Лимфаденит иногда возникает и вследствие непосредственного перехода воспалительного процесса с тканей, окружающих узел. Лимфаденит следует рассматривать как проявление барьерной функции лимфатической системы, ограничивающей дальнейшее распространение инфекции и ее токсинов. Вместе с тем лимфаденит сам по себе может стать исходным пунктом для развития тяжелого гнойного процесса (аденофлегмона, сепсис). При остром лимфадените, в начальной фазе, структурные изменения сводятся к покраснению кожи над увеличенным лимфатическим узлом, расширению синусов и слущиванию их эндотелия. Далее следует нарастающее серозное пропитывание паренхимы узла, разрастание элементов лимфоидной ткани и лейкоцитарная инфильтрация. В дальнейшем развитии воспалительного процесса жидкость может принять гнойный характер. В зависимости от интенсивности фактора, вызвавшего лимфаденит, от продолжительности его воздействия и от собственной реакции организма процесс быстро проходит все эти фазы либо ограничивается какой-либо. В соответствии с достигнутой фазой различают формы острого лимфаденита: • простой или катаральный, • гиперпластический, • гнойный. Некоторые особенности патологоанатомической картины обусловливают возникновение и других форм лимфаденита: при процессе, остановившемся в стадии экссудации, но с обильным пропотеванием фибрина — фибринозный лимфаденит; при быстром и обширном омертвении лимфатического узла — некротический лимфаденит. В качестве особой формы выделяют геморрагический лимфаденит, при котором значительное нарушение проницаемости капилляров ведет к имбибиции (пропитыванию) лимфатического узла кровью (сибиреязвенный, чумной лимфаденит).
В начальных фазах, т. е. при менее тяжелых формах (простой и гиперпластический лимфаденит), воспалительный процесс способствует обратному развитию, но может принять и хроническое течение.
При формах, характеризующихся преобладанием явлений повреждения (гнойный, некротический лимфаденит), наступает гибель лимфатического узла и его гнойное расплавление или, в зависимости от характера инфекции, гнилостный распад.
Образовавшееся гнойное скопление может довольно длительно оставаться в пределах капсулы лимфатического узла и ограничиваться гнойной мембраной, образуя абсцесс. В других случаях происходит быстрое разрушение капсулы лимфатического узла и инфицированное содержимое прорывается в окружающую клетчатку.
При начальных формах лимфаденита воспалительный процесс чаще не выходит за пределы капсулы лимфатического узла, ограничиваясь ее серозной инфильтрацией. При гнойном же лимфадените обычно развивается и периаденит — воспаление окружающей узел клетчатки, в которой наблюдается гиперемия (покраснение), отек, лейкоцитарная инфильтрация.Гнойный периаденит возникает главным образом как следствие прорыва гноя из лимфатического узла. В зависимости от длительного течения лимфаденита гнойный периаденит принимает форму либо абсцесса, окружающего остатки лимфатического узла, либо флегмоны, так называемой аденофлегмоны.
увеличение и болезненность регионарных лимфоузлов, локальная гиперемия и отек, симптомы интоксикации. Острый лимфаденит Острый лимфаденит начинается с боли в области пораженных регионарных узлов и их увеличения.
При серозной и гиперпластической формах увеличенные лимфатические узлы хорошо прощупываются, болезненность их незначительна, общие явления могут отсутствовать или быть маловыраженными.
При переходе процесса в нагноение боли увеличиваются, в области регионарного лимфатического узла появляется плотное болезненное уплотнение, повышается температура тела, исчезает аппетит.
Малозаметная в начале заболевания покраснение и отек в этой области резко увеличиваются, контуры лимфатического узла утрачивают четкость, узел становится малоподвижен (периаденит). Больной щадит пораженную область, т. к. движения усиливают боли (особенно сильной болезненностью отличается паховый гонорейный лимфаденит).
Вскоре в области инфильтрата (воспалительного образования) начинается флюктуация вследствие гнойного расплавления лимфатического узла. Если абсцесс лимфатического узла не будет вскрыт вовремя, гной прорывается наружу или просачивается в глубину и по окружности, в процесс вовлекаются окружающие ткани.
Возникает аденофлегмона, признаками которой служат быстро нарастающий плотный и болезненный инфильтрат в подкожной и межклеточной клетчатке, иногда с отдельными очагами размягчения, а при гнилостных формах — с газовой крепитацией (похрустыванием). Возможен переход нагноительного процесса на соседние лимфатические узлы. Высокая температура, учащенный пульс, озноб указывают на прогрессирующее гнойное воспаление. Общие явления особенно выражаются при стрептококковой и гнилостной инфекции.
Хронический лимфаденит
Хронический неспецифический лимфаденит развивается при инфекции, вызванной возбудителями со слабой способностью к заражению при инфицированной (импетигинизированной) экземе у детей, при кожных проявлениях экссудативного диатеза, пиодермии и др.Причиной развития заболевания также могут быть повторные слабые инфекционные раздражения регионарного лимфатического аппарата вследствие частых поверхностных повреждений кожи в связи с профессиональной травмой. Нередко хронический лимфаденит связан с хроническим воспалением слизистой носа или хроническим отитом.
Хронический лимфаденит специфического происхождения обычно имеет туберкулезное происхождение и поражает чаще шейные лимфатические узлы; реже бывает универсальное поражение лимфатических узлов различных областей тела, включая бронхиальные и забрюшинные.
Хроническое увеличение лимфатических узлов наблюдается при врожденном и приобретенном сифилисе. Клиническая картина хронического лимфаденита характеризуется увеличением лимфатических узлов различной консистенции и подвижности.
При неспецифической инфекции преобладают отдельные, отчетливо прощупывающиеся подвижные увеличенные лимфатические узлы, обычно безболезненные при прощупывании. При туберкулезе чаще прощупываются пакеты средней плотности узлов; при сифилисе увеличенные лимфатические узлы вследствие склероза отличаются большей плотностью.
Распознавание острого неспецифического лимфаденита поверхностной локализации незатруднительно. При этом учитывается анамнез и совокупность клинических проявлений. Сложнее диагностируются осложненные формы лимфаденита, протекающие с периаденитом и аденофлегмоной, вовлечением клетчатки средостения и забрюшинного пространства. Во всех случаях необходимо установление первичного гнойного очага.
При хроническом лимфадените, как правило, требуется проведение пункционной биопсии лимфатического узла или его иссечения с гистологическим анализом. Это необходимо для различения хронической формы лимфаденита и системных заболеваний (саркоидоза),лимфогрануломатоза, лейкоза, метастатического поражения лимфоузлов при раковых опухолях и др.
При необходимости пациентам с лимфаденитом выполняется УЗДГ лимфатических сосудов, КТ, МРТ пораженных сегментов, лимфосцинтиграфия, рентгеноконтрастная лимфография.
Дифференциальную диагностику неспецифического лимфаденита следует проводить со специфическим лимфаденитом, системными заболеваниями крови (лейкозом, лимфогрануломатозом), болезнями накопления (Гоше, Нимана-Пика), иммунопатологическими заболеваниями (хроническая гранулематозная болезнь, ювенильный ревматоидный артрит, системная красная волчанка, дерматомиозит и др.), метастазами опухолей. Иногда приходится проводить дифференциальный диагноз м\у лимфаденитом и другими хиругическими заболеваниями, например:
- У детей раннего возраста при поражении паховых узлов опухоль нередко принимают за ущемленную паховую грыжу. Внезапное начало заболевания, отсутствие стула, рвота, указание на наличие паховой грыжи в анамнезе позволяют отличить грыжу от лимфаденита.
- Эпифизарный остеомиелит бедренной кости иногда приходится дифференцировать от воспаления глубоких тазовых лимфоузлов (высокая температура, боль, сгибательно-приводящая контрактура бедра). При обследовании ребенка удается установить, что в тазу над пупартовой связкой определяется болезненный инфильтрат, а в суставе сохраняются движения, хотя и в ограниченном объеме. Помогает диагностике ультразвуковое исследование малого таза.
- Илеоцекальный мезаденит часто приходится дифференцировать с острым аппендицитом. Связь с вирусной инфекцией, регрессия клинико-лабораторных данных при динамическом наблюдении за больным на фоне применения спазмолитиков, дезинтоксикационной инфузионной терапии. В сомнительных случаях применяют ультразвуковое исследование, диагностическую лапароскопию.
Осложнениями гнойного лимфаденита могут стать тромбофлебит, лимфатические свищи, септикопиемия. Прорыв гноя из трахеобронхиальных лимфоузлов в бронхи или пищевод приводит к образованию бронхопульмональных или пищеводных свищей,медиастиниту. Исходом хронического лимфаденита становится сморщивание узлов вследствие замещения лимфоидной ткани соединительной. Иногда разрастание соединительной ткани вызывает расстройство лимфообращения: отеки, лимфостаз, слоновость.
Из осложнений острого гнойного лимфаденита, кроме периаденита, абсцесса и аденофлегмоны, возможно развитие общей инфекции, образование тромбофлебитов смежных вен, разъедание стенок кровеносных сосудов с последующим кровотечением.
Лечение зависит от стадии процесса.
Начальные формы лимфаденита лечат консервативно: покой для пораженного органа, УВЧ-терапия, активное лечение основного очага инфекции — заболевания (своевременное вскрытие абсцессов, флегмон, рациональное дренирование гнойника, вскрытие гнойных затеков), антибиотикотерапия с учетом чувствительности микробной флоры основного очага. Гнойные лимфадениты лечат оперативным методом: вскрывают абсцессы, аденофлегмоны, удаляют гной, раны дренируют. Дальнейшее лечение проводят по принципам лечения гнойных ран.
Прогноз при начальных формах лимфаденита и своевременно начатом лечении в большинстве случаев благоприятный. Деструктивные формы лимфаденита могут привести к нарушению лимфооттока и развитию лимфостаза, а в дальнейшем — слоновости. Профилактика лимфаденитов требует предупреждения микротравм, инфицирования ран и ссадин, потертостей кожи. Также необходимо своевременное лечение очагов инфекции (ангины, кариеса зубов), вскрытие гнойных образований (панарициев, фурункулов).
1. Барыкина Н.В. Сестринское дело в хирургии: практикум. Ростов-на-Дону, 2005- 157с. 2. Максименя Г.В., Леонович С.И., Максименя Г.Г. Основы практической хирургии. Мн., 1998 – 321с. 3. Неотложная хирургия (справочное пособие для врачей)/ Под ред. А.А. Гринберга.-М.:Триада-Х., 2000 — 196с.
4. Чернов В.Н. Уход за хирургическими больными. М., 2004 – 78с.
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro», «Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro», «Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.
Источник: https://diseases.medelement.com/disease/4147
Гнойный лимфаденит шеи, паха или подмышек: острая и хроническая формы
Эндокринолог высшей категории Анна Валерьевна
31192
Дата обновления: Апрель 2020
От проникновения в организм различного рода инфекций нас защищают лимфоузлы. Если же инфицирование все же происходит, то об этом свидетельствует гнойный лимфаденит.
Это заболевание характеризуется развитием воспалительного процесса в лимфоузлах, оно может носить как специфический, так и неспецифический характер.
Недуг развивается в том случае, если организм человека поражен инфекцией или же какой-либо из расположенных поблизости к лимфоузлу органов страдает от развития патологического процесса.
Что представляет собой данное заболевание?
Острое гнойное воспаление лимфоузлов чаще встречается в области головы
Гнойный лимфаденит является последней стадией воспаления лимфоузлов. Перед тем как перерасти в гнойную стадию, воспалительный процесс проходит четыре этапа:
- Острый лимфаденит. Возникает на фоне поражения организма какой-либо инфекцией вроде фарингита, гриппа, гингивита и прочих недугов.
- Хроническая стадия. Возникает в качестве осложнения острой формы. Также хронический лимфаденит является следствием таких заболеваний, как сифилис и туберкулез.
- Катаральный вид. Если хроническое течение болезни не получило соответствующего лечения, то развивается данная форма недуга.
- Гиперпластический лимфаденит. Характеризуется разрастанием лимфоцитов.
Последняя форма заболевания называется гнойным лимфаденитом. Если недуг находится на данной стадии, то это свидетельствует о разрушении лимфоузлов. Этот процесс сопровождается нагноением узла, что в конечном счете может привести к развитию аденофлегмоны или абсцесса, когда гной распространяется за пределы очага инфекции.
Предрасположенность к воспалению определенных групп лимфоузлов зависит от возраста пациента:
- У детей чаще всего воспаляется паховая, шейная, подчелюстная и бедренная группы.
- У взрослых нагноение происходит на локтях, в подмышках и в паху.
Следует различать незначительное увеличение лимфоузлов при простудном заболевании и их патологическое нагноение.
Если вы заметили, что лимфатические узлы, расположенные в челюстной зоне, увеличились в результате простуды, то данное явление абсолютно нормально и не должно вызывать тревоги.
Подозрение на гнойный лимфаденит должно возникать при значительном увеличении узлов в размерах, их посинении и т. д.
Код заболевания по МКБ-10 – L04.
Общие причины
Гнойный лимфаденит возникает в результате деятельности патогенной микрофлоры. Вызвать нагноение способны стрептококки и стафилококки. Выделяя токсины в процессе своей жизнедеятельности, данные микроорганизмы постепенно приводят к воспалению лимфоузлов. Дело в том, что продукты распада бактерий проникают в лимфоузлы, разносятся лимфой и кровью.
В качестве первичного очага данного недуга могут выступать:
- кариес;
- трофические язвы;
- тромбофлебит;
- гнойные раны;
- фурункулы и прочие болезни бактериального характера.
Возможной причиной развития патологии может стать и вирусное заболевание:
- грипп;
- ОРВИ;
- паротит;
- различные инфекции носоглотки.
При проникновении в организм часть вирусов проходит по лимфатическим капиллярам и попадает в лимфоузлы, провоцируя воспаление последних. Кроме того, воспалительный процесс в узлах может быть симптомом следующих заболеваний:
- кожный микоз или аналогичное поражение внутренних органов;
- вульвит;
- кольпит.
Вызвать развитие острого гнойного лимфаденита способна деятельность некоторых плесневых и дрожжевых грибков.
Возможно также развитие специфической формы гнойного лимфаденита. Данная патология возникает на фоне таких заболеваний, как:
- сифилис;
- чума;
- туберкулез;
- ВИЧ-инфекция.
В гнойную стадию может перерасти реактивный лимфаденит, который возникает ввиду развития в организме нарушений местного характера.
Причины развития гнойного лимфаденита у детей
Патология может возникнуть на фоне развития ангины или гриппа
Дети подвержены данному заболеванию в равной степени со взрослыми. У них патология чаще всего возникает ввиду следующих причин:
- вследствие перенесенных детских инфекций, таких как краснуха, паротит, дифтерия и скарлатина;
- на фоне заболеваний ЛОР-органов, таких как ангина, грипп, отит, синусит и тонзиллит;
- при кожных недугах – дерматитах, экземах и т. д.
Симптоматика
Основные симптомы наличия воспалительных процессов в лимфоузлах свидетельствуют об интоксикации организма. Речь идет о следующих признаках:
- озноб;
- слабость во всем теле;
- повышение температуры до 38 градусов.
Кроме описанных выше специфических признаков заболевания, присутствуют и местные процессы, которые проявляются следующим образом:
- при нажатии на узел возникает болезненность;
- лимфоузлы в значительной степени увеличиваются в размерах;
- в воспаленной области ощущается пульсирующая боль;
- наблюдается припухлость кожных покровов и их покраснение;
- лимфоузел характеризуется неподвижностью и плотностью.
Если гнойный лимфаденит протекает у ребенка, то данная патология чаще всего вызывает значительное повышение температуры. Нередко она доходит до 39,5 градуса, сопровождаясь слабостью, лихорадочным состоянием и потерей аппетита.
При наличии подозрения на гнойный лимфаденит необходимо незамедлительно обратиться к врачу. В противном случае возможно развитие осложнений, в том числе и состояний, угрожающих жизни пациента.
Осложнения
Любой воспалительный процесс может привести к развитию неблагоприятных последствий. Если пораженный лимфоузел не будет своевременно вылечен, то от этого может пострадать вся лимфатическая система организма.
Это приведет к ухудшению циркуляции лимфы, а организм утратит способность сопротивления инфекциям.
Как следствие, в воспалительный процесс могут быть вовлечены лимфатические сосуды, в результате чего возникнет лимфангит.Когда гной выходит за пределы лимфоузлов, поражаются окружающие ткани. Результатом этого может стать образование свищей, а целостность расположенных поблизости органов окажется нарушена. Без профессионального лечения данная патология может быть осложнена воспалительным процессом в сосудах, расположенных поблизости к узлу. При этом повышается риск развития таких заболеваний:
- тромбоэмболия;
- флебит;
- тромбофлебит.
Важно! Воспаление лимфоузлов способно привести к развитию опухолевых процессов. Если у пациента имеется генетическая предрасположенность к развитию лимфомы, то риск появления данного заболевания на фоне гнойного лимфаденита повышается в несколько раз. Следует понимать, что при лечении заболевания на ранних стадиях вероятность полного выздоровления значительно возрастает.
Диагностика
Врач проводит осмотр и пальпацию больной зоны
Чтобы поставить точный диагноз, врачу недостаточно провести один лишь осмотр. Выслушав жалобы пациента, осмотрев и прощупав пораженные области, специалист должен направить пациента на комплексную диагностику, по результатам которой будет определено дальнейшее лечение. Основной задачей диагностики является определение стадии и причины развития заболевания.
Если врач подозревает развитие гнойного лимфаденита, он направляет пациента на следующие процедуры:
- УЗИ и рентгенография. Данные методики позволяют определить точные размеры, а также структуру пораженных лимфоузлов.
- Лабораторные исследования включают в себя биохимический и клинический анализы крови.
- Компьютерная и магнитно-резонансная томография. На сегодняшний день данные методики являются одними из наиболее информативных. Они применяются при выявлении целого ряда заболеваний тканевой и костной структуры.
- Биопсия. Используется для того, чтобы выяснить, в каком состоянии находятся пораженные ткани, и определить характер экссудата. Используя эту методику, специалист может отличить гной от лимфы.
- Исследование, целью которого является выявление инфекций, сопутствующих основному заболеванию.
Лечение определяется на основании осмотра и полученных результатов профессиональной диагностики. Последняя необходима не только для определения стадии и характера заболевания, но и для возможности спрогнозировать вероятные осложнения недуга.
К какому врачу обратиться?
Лимфоузлы расположены по всему телу человека, а потому в зависимости от локализации патологии необходимо обращаться к следующим специалистам:
- при развитии пахового лимфаденита – к венерологу;
- если возникло воспаление головных или шейных лимфоузлов – к стоматологу или ЛОР-врачу;
- если воспалительный процесс произошел по причине развития кожных инфекций, то обращаться следует к дерматологу.
Лечение
Антибактериальные средства обеззараживают воспалительный очаг
Лечение гнойного лимфаденита предполагает следующие этапы:
- Хирургическое вмешательство.
- Поддерживающая медикаментозная терапия.
- Физиопроцедуры.
Целью хирургического вмешательства является обеззараживание воспаленного очага. Процедура предполагает вскрытие лимфоузла, после чего из него удаляют гной и иссекают пораженные ткани. В зависимости от распространения патологического процесса возможно проведение дополнительных процедур.
По окончании операции воспалительный очаг следует промыть антисептическим раствором. Далее происходит ушивание раны, выполняется дренаж, в результате чего из раны отводятся гной и жидкость.
Важным этапом является борьба с первопричиной возникновения заболевания. С этой целью пациенту назначается прием следующих препаратов:
- противовирусные средства;
- противогрибковые;
- противовоспалительные;
- антигистаминные.
Для быстрой реабилитации пациента ему могут быть назначены следующие физиопроцедуры:
- Гальванизация. Заключается в воздействии на организм постоянного тока, который характеризуется низким напряжением и небольшой силой.
- УВЧ-терапия. Эффективность методики основана на особенностях высокочастотного магнитного поля.
- Лазеротерапия. Предполагает использование световых волн для снятия воспаления и стимуляции восстановительных процессов в организме. Данная методика не может быть использована на тех участках кожи, где присутствуют доброкачественные новообразования, такие как родинки и цветовые пигменты.
Источник: https://limfouzel.ru/zabolevaniya/gnoynyy-limfadenit/
Гнойный лимфаденит: причины, симптомы, лечение
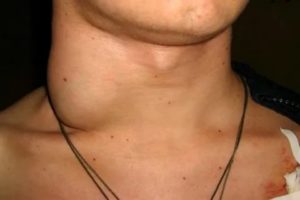
Гнойный лимфаденит – вирусное заболевание, которое сопровождается гнойным воспалительным процессом и может затронуть область вокруг головы, шею, паховую, бронхопульмональную или подвздошную зону.
Гнойный лимфаденит: особенности и причины заболевания
Если не обратиться к доктору вовремя, может развиться лимфаденит гнойной формы. Осложнение зачастую возникает из-за неправильного лечения (например, прикладывания к лимфоузлам горячих компрессов).
Именно тепло провоцирует процесс нагноения внутри уплотнений. Вызывают воспалительную реакцию патогенные микробы – стафилококк, стрептококк, кишечная палочка.
Проникнув внутрь, вирусы накапливаются и начинают разрушать лимфоузлы, провоцируя развитие обширного инкапсулированного абсцесса.
Заболевания, которые влияют на развитие гнойного лимфаденита:
- Фарингит, ангина;
- ветрянка (опоясывающий лишай), краснуха, менингит, тонзиллит, ринит, синусит;
- фурункулез, карбункул, акне (кожные заболевания);
- гидраденит (гнойное воспаление подмышечных желез);
- герпес (в том числе и генитальный);
- туберкулез;
- чолецистит;
- венерические заболевания (сифилис, гонорея СПИД);
- болезни зубов – кариес, пародонтоз, стоматит, воспаления десен;
- болезни щитовидной железы (тиреоидит);
- аденовирусные инфекции, ослабленная иммунная система, стресс;
- открытые неглубокие раны, микротравмы или ссадины с развитием гнойных процессов;
- гнойное воспаление тканей рук (панариций).
Если не придавать значения на образовавшиеся «старые» уплотнения, то возможно развитие таких осложнений как: тромбофлебит, некроз, расплавление лимфатического узла, абсцесс, гнойное воспаление клетчатки (аденофлегмона).
Симптомы лимфаденита
Признаки гнойного лимфаденита легко обнаружить. Симптомы становятся явными уже через 1-2 недели. Уплотнения, похожие на небольшие шарики вызывают резкую боль и хорошо просматриваются со стороны.
При гнойном процессе боль нарастает, внутри лимфоузла ощущается горячая пульсация. Место воспаления отекает, а при прощупывании, кажется, что лимфоузел и покрывающая его капсула сливается с окружающими тканями (возможно сливание сразу нескольких узлов).
Повышение температуры тела (до 37-38 градусов) – явный признак разрушения узла и большого скопления гноя, который может в любой момент прорваться наружу. Если это произойдет, то возможно поражение соседних тканей и воспаление клетчатки (аденофлегмона).
Если гнойная жидкость проникнет в часть пищеварительного канала, возможно развитие пищеводного свища. При обширном воспалении наблюдают лихорадку, которая присуща отравлению.
Человек теряет интерес к еде, накатывает беспричинная слабость, возможна инсомния (нарушения сна), головные боли. Тяжелое течение болезни чаще встречается у маленьких детей.
Диагностика и лечение гнойного лимфаденита
Как лечится лимфаденит гнойный? Лечение и его благополучный исход во многом зависят от своевременного обращения к специалисту. Необходимо сдать анализы на кровь (тест на количество защитных клеток).
Количество лейкоцитов будет превышено, если внутри узла идет воспалительный процесс. При завышенном показателе нейтрофилов (подвид гранулоцитарных лейкоцитов), выявляют главного возбудителя – бактериальную инфекцию. Вместе со стандартными анализами назначают ультразвуковое исследование, рентген и биопсию. Биопсию проводят при гнойном воспалении.
Врач может назначить нестероидные противовоспалительные средства «Кеторолак», «Нимесулид», а для блокировки H1-гистаминовых рецепторов «Цетиризин».
Чтобы уничтожить микробы, назначают антибиотики «Азитромицин», «Амоксициллин», «Сумамед». Уместно одновременное применение антибактериальных препаратов «Цефтриаксон», «Клиндамицин», «Ацикловир».Принимать антибиотики нужно под строгим наблюдением специалиста.
Физиотерапия
Для лечения гнойного лимфаденита могут использовать гальванизацию – воздействие на организм тока низкого напряжения (не более 60 В). Электроды имеют положительный и отрицательный полюс.
Чтобы понизить возбудимость кожного покрова, используют электрод с отрицательным полюсом, а чтобы повысить – положительный электрод. Электрические разряды улучшают циркуляцию кровяных клеток внутри лимфоузла, оказывают обезболивающий и противовоспалительный эффект.
Могут назначить ультразвуковое лечение: курс состоит из 5 сеансов (понадобится около 8 биологических доз). Световое облучение снимает воспалительную реакцию.
Еще один метод – УВЧ-терапия. На пораженные участки воздействует высокочастотное электромагнитное поле. В ходе лечения происходит расширение сосудов, существенно уменьшается воспаление.
Хирургическое вмешательство проводят при тяжелых осложнениях: при гнойном воспалении клетчатки или обширном абсцессе. Задача врача состоит в том, чтобы убить инфекцию в очаге поражения.
Воспаленный узел вскрывают, вычищают гной, удаляют пораженные ткани, промывают очищенное место антисептиком («Хлоргексидин» 0,2% или «Димексид») и аккуратно зашивают ткани.
Для выкачивания возможных гнойных скоплений, устанавливают дренаж – полую трубку, которая будет вытягивать всё ненужное (при этом ускорится процесс заживления). В трубку вводят антибактериальные средства. На очищенную поверхность лимфоузла наносят небольшое количество «Левомеколя» (1 раз в сутки), назначают препараты и витамины, укрепляющие иммунную систему.
Не занимайтесь самолечением, не рискуйте своим здоровьем! При первых признаках гнойного лимфаденита незамедлительно обратитесь к врачу.С этой статьей читают:
Воспаленные лимфоузлы: причины
Фурункулез: причины и лечение
Шишка за ухом
Ячмень на глазу: причины и лечение
Источник: https://xn--80ajamittfn6b.xn--p1ai/gnojnyj-limfadenit-prichiny-simptomy-lechenie/
Лимфаденит
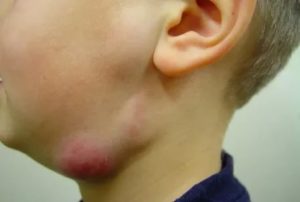
Болезни не ходят в одиночку. Порой одно инфекционное заболевание провоцирует воспалительные процессы в других отделах и органах.
Пока сама болезнь развивается и дает осложнения, воспалительные процессы прогрессируют и дают свои побочные эффекты. Если вспомнить, то нередко при респираторных заболеваниях врачи прощупывают лимфоузлы.
Это связано с тем, что воспаление лимфоузлов не проходит в отдельности от других болезней, а сопровождает их.
Следует все обсудить о лимфадените на сайте vospalenia.ru.
Что это такое – лимфаденит?
Что это такое – лимфаденит? Им называют воспалительный процесс, происходящий в лимфатических узлах. Редко данное заболевание возникает самостоятельно. Обычно оно является следствие возникновения других инфекционных и воспалительных болезней.
Нередко оно сопровождает заболевания дыхательных путей, сердца, носа, горла, уха. Болезнь вызывает увеличение лимфатических узлов и их болезненность. В 80% поражаются подчелюстные лимфоузлы.
Но есть и другие отделы, которые также могут быть воспаленными.
Лимфаденит – это реакция организма на проникший в него чужеродный организм. Когда заболевает некий отдел или орган путем поражения бактерией или вирусом, тогда инфекция через лимфу или кровь может проникнуть в лимфатические узлы. Лейкоциты, находящиеся в этих областях, активизируются и вызывают воспалительный процесс, который должен уничтожить патогенные агенты.
Увеличение лимфоузлов происходит за счет того, что при массивном проникновении инфекции в лимфатические узлы в эти области начинают поступать дополнительные лейкоциты, которые еще больше провоцируют процесс воспаления. Происходит разрастание и увеличение лимфоузлов, а также их болезненность.
Таким образом, лимфаденит – это полезный воспалительный процесс, который означает, что организм борется с инфекцией.
перейти наверх
Классификация
- По путям проникновения инфекции в лимфоузлы:
- Гематогенный – через кровь;
- Контактный – из близлежащих органов и тканей;
- Механический (экзогенный) – из окружающей среды при ранении.
- По причинам возникновения выделяют виды:
- Специфический;
- Неспецифический.
- По форме:
- Острый – проявляется яркими симптомами и переходит в гнойную форму, если не лечится.
- При гнойной форме лимфоузлы расплавляются и болезнь поражает соседние ткани.
- Хронический – провоцируется некоторыми специфическими микроорганизмами, а также в результате длительного течения воспалительного процесса, не долеченной острой формы.
- Реактивный – характеризуется молниеносным увеличением лимфатических узлов.
- Катаральный (простой) – нарушение проницаемости лимфатических капилляров и выход крови из сосудистого русла, пропитывая ткани. Возникает покраснение. Происходит умеренная миграция лейкоцитов.
- Гиперпластический – воспалительный процесс на более поздних стадиях, когда происходит массивное поступление и разрастание лейкоцитов.
- Гнойный — является последней стадией при бактериальном лимфадените, когда наблюдается нагноение и разрушение лимфоузлов. Формируются абсцессы или аденофлегмоны.
- Серозный (негнойный) – незначительное ухудшение здоровья.
- Фибринозный – обильная экссудация и выпадение фибрина.
- Геморрагический – пропитывание кровью при чуме или сибирской язве
- Некротический – быстрое и обширное омертвление тканей.
- По возбудителям делится на виды:
- Бактериальный;
- Грибковый;
- Вирусный.
- Подчелюстной;
- Шейный;
- Подмышечный;
- Околоушный;
- Мезентериальный (мезаденит);
- Паховый.
- Одиночный;
- Регионарный;
- Тотальный.
перейти наверх
Причины воспаления лимфатических узлов условно делятся на специфические и неспецифические. Неспецифический лимфаденит провоцируется различными по заразности и структуре микроорганизмами:
- Бактериями и их токсинами. Различные бактериальные микроорганизмы (стафилококки, кишечные палочки и пр.) могут жить в человеческом организме. Их продукты жизнедеятельности, которые они выделяют, являются токсичными. Таким образом, поражение органа или отдела осуществляется не только бактериями, но и их продуктами жизнедеятельности, которые могут оставаться после массивной борьбы с главными возбудителями.
- Вирусами. Данные микроорганизмы являются как бы живыми существами, которые имеют свою ДНК или РНК. Попадая в живой организм, они заставляют клетки менять свой генетический код и образовывать новые вирусные клетки.
- Грибами. Данные микроорганизмы не меняют человеческий код, а просто паразитируют в нем. Они размножаются, проникают в другие органы, подавляют иммунную систему, другими словами, живут за счет человеческого организма.
Специфический лимфаденит развивается при поражении лимфатических узлов особыми микроорганизмами:
- Микробактерией туберкулеза;
- Бледной трепонемой;
- Бруцеллой;
- Чумной палочкой;
- Туляремийными бактериями;
- Актиномицетом.
Данные микроорганизмы вызывают свой уникальный комплекс симптомов, которые свойственны только им.
Каждый отдел лимфатических узлов провоцируется в зависимости от того, какой болезнью страдает человек. Таким образом, причинами воспаления подчелюстных лимфоузлов становятся:
- Инфекции кожи: фурункул, импетиго, травмы, герпес, карбункул, опоясывающий лишай, гидраденит, рожа.
- Ротовые инфекции: гингивит, глоссит, кариес, инфекционный стоматит.
- Инфекции слюнных желез: бактериальные и вирусные инфекции.
Причинами шейного лимфаденита являются:
- Отит.
- Грибковые болезни волосяной части головы.
- Фарингит.
- Синусит.
- Ринит.
- Инфекционный тиреоидит.
- Краснуха.
- Инфекционный мононуклеоз.
- Аденовирусная инфекция.
- Грипп.
- Нагноившиеся раны на голове и шее.
Причинами подмышечного вида становятся:
- Гнойные заболевания кожного покрова верхней челюсти.
- Панариций.
- Нагноение ран в районе рук, туловища.
- Грибковые поражения кожных покровов.
- Мастит.
- Остеомиелит костей рук.
Факторами, провоцирующими паховый лимфаденит, являются:
- Вышеперечисленные воспалительные заболевания.
- Гонорея.
- Кольпит.
- Баланопостит.
- Вульвит.
перейти наверх
Симптомы и признаки лимфаденита лимфатических узлов
Рассмотрим симптомы лимфаденита лимфатических узлов по их месторасположению. Подчелюстная форма характеризуется такими признаками:
- Увеличение лимфоузлов. Они становятся круглыми или овальными.
- Боль, постепенно усиливающаяся по мере болезни. Сопровождается при движении челюстью.
- Изменение цвета кожи в районе лимфоузлов: она становится красной и опухшей. Может наблюдаться местная температура тела.
- При гнойной форме происходит нагноение, срастание лимфоузлов, их уплотнение. Кожа становится красной, отекшей, натянутой. Прослеживается болезненность даже в покое. Ограничиваются движения челюстью.
- Повышение температуры до 40ºС.
- Боли в голове.
- Слабость.
- Боли в мышцах.
- Сонливость.
перейти наверх
При шейной форме проявляются симптомы:
- Увеличение лимфоузлов овальной или круглой формы.
- Боль возникает при поворотах головы, разговоре, употреблении еды и глотании, как при астме.
- Кожные покровы становятся красными, припухлыми, отечными, что появляется не только в районе лимфоузлов, но и за их пределами.
- При гнойной форме кожа становится красной, возникают прорывы гноя, температура достигает 40ºС, нарушается сон, возникает слабость и боли в голове.
- Ограниченность в движения шеи. Любые повороты и движения вызывают сильную боль.
- Сдавливание шейных органов – сосудов, трахеи, ых связок, пищевода, — что вызывает соответствующие признаки: изменение голоса, как при ларингите, затрудненное дыхание, как при трахеите, нарушение глотания (дисфагия), как при эзофагите.
перейти наверх
- Увеличение лимфоузлов и даже сосудов.
- Боль, которая отдает в плечо и боковую поверхность грудной клетки. Пациент занимает вынужденное положение, лежа на боку, отведя руку в сторону, за счет чего уменьшается давление в районе лимфоузлов, что и уменьшает болевые ощущения.
- Обычно кожа не меняет свой цвет. Но при гнойной форме может стать багрово-красного цвета, обрести отечный, напряженный вид.
- Ограничиваются движения рукой со стороны пораженного участка.
- Проявляются отеки рук на пораженных участках.
- Нарушается чувствительность пораженной области руки. Возможны покалывание, онемение, ползание мурашек и т. д.
перейти наверх
- Увеличение лимфоузлов до нескольких сантиметров.
- Боль, усиливающаяся при ходьбе, что заставляет больного меньше двигаться.
- Боль в районе пораженного участка, а также внизу живота и бедре.
- Появляется отек и натяжение кожи.
- Кожа может быть нормального или розоватого оттенка, если не развился гнойный лимфаденит.
- Отек ног со стороны пораженного участка.
- Общее состояние удовлетворительное, пока не развилась гнойная форма, при которой повышается температура, возникает слабость, головные боли, частое сердцебиение, боли в мышцах живота и ног.
Симптомы лимфаденита острой формы развиваются очень ярко. Хроническая форма протекает вяло. Увеличиваются, но практически не болят лимфоузлы, отекают, лишь слегка меняют цвет кожного покрова.
перейти наверх
Лимфаденит у взрослых
Лимфаденит у взрослых развивается на фоне вредной работы и при запущенных формах болезней. У мужчин и у женщин отмечается пренебрежительное отношение к собственному здоровью, когда они болеют. Часто предпринимаются попытки самолечения инфекционных заболеваний. Такой подход провоцирует нагноение лимфатических тканей, переход болезни в хроническую форму.
перейти наверх
Лимфаденит у детей
Детей не обходит такое заболевание, как лимфаденит. Развивается на фоне инфекционного заболевания другой системы, которое в свою очередь возникло при заражении через воздух или пищу.
перейти наверх
Чем лечат в физиотерапии?
- Ультравысокочастотной терапией;
- Лазеротерапией;
- Гальванизацией;
- Электрофорезом с йодистыми препаратами.
Не исключаются народные методы, которые можно использовать в домашних условиях и дополнять (но не заменять) медикаментозное и физиотерапевтическое лечение:
- Прогревание сухим теплом. Соль или песок разогреть на сковороде, положить в тканевый мешок и приложить к пораженному месту. Если после процедур повышается температура и ухудшается состояние, то следует прекратить процедуры и обратиться к врачебной помощи.
- Отвары и настои из травяных сборов:
- 10 г измельченных корней одуванчика залить кипятком, 4 часа настаивать и употреблять по столовой ложке.
- К соку алоэ (100 г) добавить мед (200 г) и час настаивать. Принимать по чайной ложке.
- Настойки из эхинации либо купленные в аптеке, либо приготовленные самостоятельно: 100 г измельченных корней сырья залить 60% спиртом (500 мл) и настаивать 2 недели. Процедить. Употреблять как вовнутрь, так и наружно.
- Диета заключается в употреблении витаминов и продуктов, богатых клетчаткой и белками.
К хирургическому вмешательству прибегают только при гнойной форме лимфаденита, когда образовываются абсцессы и аденофлегмоны. Гнойный очаг вскрывается, удаляется содержимое и разрушенные ткани. Промывается все антисептиками и дренируется, чтобы через трубку в дальнейшем выходила жидкость и гной.
перейти наверх
Прогноз жизни
Сколько живут при лимфадените? Заболевание не считается смертельным. Следует акцентировать внимание на устранении причины болезни, параллельно занимаясь лечением лимфаденита. Прогноз жизни благоприятный при своевременном лечении.
Порой болезнь проходит сама по себе, особенно если устранить источник заражения (то есть основную болезнь). Однако не следует на это уповать, чтобы не развить хроническую форму.
Возможны осложнения, если не проводить лечебные меры:
- Тромбофлебит,
- Свищ;
- Рак;
- Флегмоны тканей;
- Сепсис.
Источник: https://vospalenia.ru/limfadenit.html
Гнойный лимфаденит: причины заболевания, основные симптомы, лечение и профилактика
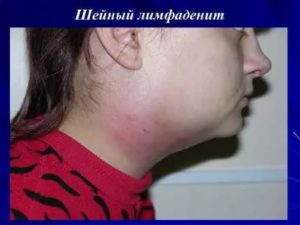
Представляет собой острое поражение лимфатических узлов неспецифической или специфической этиологии, которое сопровождается возникновением гнойного экссудата.
Причины
Чаще всего возбудителем заболевания является стафилококк в виде монокультуры или в сочетании со стрептококками, кишечной палочкой, анаэробами.
Клиническая картина заболевания постоянно изменяется, что связано с появлением новых штаммов и развитием устойчивости к антибиотикам. При более детальном исследовании содержимого лимфоузлов удается выявить вирусы и хламидии.
Специфические варианты заболевания возникают в результате инфицирования микобактерией, бледной трепонемой, токсоплазмом, грибковой флорой.
В большинстве случаев гнойный лимфаденит имеет вторичный характер и развивается в результате распространения инфекционных агентов из первичного очага по лимфатическим или кровеносным сосудам. Источником первичного очага воспалителения могут являться патологические состояния различной локализации.
Инфекции зубочелюстного аппарата. На долю одонтогенных патологий, как наиболее распространенной причины, приходится примерно 47% случаев неспецифических форм заболевания. В стоматологической практике поражение подчелюстной и подбородочной зоны возникает на фоне альвеолита, периодонтита, периостита и остеомиелита челюсти.
Воспалительные заболевания ЛОР-органов считаются второй по частоте причиной развития гнойного лимфаденита. На тонзилогенные и отогенные процессы приходится четверть всех случаев. Воспаление шейных и подчелюстных лимфоузлов происходит у лиц с ангиной, фарингитом, аденоидитом. Абсцедирующими состояниями также может сопровождаться средний отит, мастоидит, острые синуситы.
Заболевания кожи и мягких тканей. В дерматологии лимфаденит может возникать на фоне микробной экземы, пиодермий, инфильтративно-нагноительной трихофитии, рожи. В хирургической практике гнойное поражение узлов возникает при инфицированных ранах, абсцессах и флегмонах, панарициях, а также тромбофлебитах и остеомиелитах.
Заболевания мочеполовой системы. Гнойный паховый лимфаденит чаще всего возникает при болезнях, передающихся половым путем. Гнойно-воспалительное поражение лимфатических узлов является одним из симптомов заболеваний органов малого таза, а также гениталий и кожи промежности.
В педиатрической практике прослеживается связь гнойного лимфаденита с острыми респираторными вирусными инфекциями, мононуклеозом, скарлатиной.
Симптомы
В большинстве случаев гнойный процесс считается продолжением серозного, что происходит при снижении устойчивости организма, несвоевременном обращении за медицинской помощью, запоздалой диагностикой либо некорректно выбранной терапии.
При возникновении гнойного процесса отмечается появление нарушения общего самочувствия, повышение температуры до высоких цифр, возникновение озноба, недомогание, мышечные боли и снижение аппетита.
Об интоксикации могут также свидетельствовать бледность, сухость кожи и слизистых оболочек, вялость, адинамия и нарушение сна.
При осмотре пораженной области отмечается появление припухлости, не имеющей четких границ, что приводит к развитию асимметрии. Кожа над очагом воспаления гиперемирована, напряжена, не собирается в складку.При пальпаторном обследовании лимфатические узлы имеют плотноэластическую консистенцию, становятся болезненными и ограниченно подвижными из-за периаденита.
Расплавление тканей определяют по феномену флюктуации в центре припухлости – колебанию экссудата при толчкообразных движениях. Чаще всего с кожей и окружающими тканями лимфоузлы не спаиваются.
Диагностика
Постановка диагноза осуществляется на основании клинических данных – опроса, осмотра и пальпации лимфоидных узлов. Физикальному исследованию подлежит и область вероятного расположения первичной инфекции.
Для уточнения причины и характера патологического процесса может потребоваться проведение общего и биохимического анализа крови, ультрасонографии, компьютерной томографии, а также пункция лимфоузлов с дальнейшим микроскопическим и бактериологическим исследованием пунктата.
Лечение
Эффективное лечение возможно только при комплексном воздействии на патологию с применением хирургических и консервативных методов. Возникновение абсцедирования или наличие аденофлегмоны– это важное показание для вскрытия очага, эвакуации гноя, промывания и дренирования раны.
В послеоперационном периоде больному назначается постельный режим с ограничением движений в пораженном участке и легкоусвояемая диета. Из медикаментозных средств пациенту назначают антибактериальную и дезинтоксикационную терапию, нестероидные противовоспалительные, десенсибилизирующие средства.
Профилактика
Профилактика гнойного лимфаденита включает санацию хронических очагов инфекции, назначение рациональной терапии острых состояний, предупреждение травматизма и ведение здорового образа жизни.
Источник: https://www.obozrevatel.com/health/bolezni/gnojnyij-limfadenit.htm
