Признаки петрифицированного очага нижней доли левого легкого
Очаги в легких: что это может быть и как влияет на организм
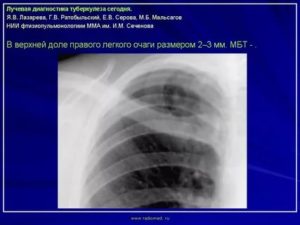
Очаговые образования в легких представляют собой уплотнения тканей, причиной которого могут выступать различные недуги. Причем для установки точного диагноза осмотра врача и рентгенографии оказывается недостаточно. Окончательный вывод можно сделать только на основе специфических методов обследования, подразумевающих сдачу анализа крови, мокроты, пункцию тканей.
Важно: мнение о том, что причиной множественного очагового поражения легких может выступать только туберкулез – является ошибочным.
Речь может идти о:
- злокачественных новообразованиях;
- пневмонии;
- нарушениях обмена жидкости в дыхательной системе.
Поэтому постановке диагноза должно предшествовать тщательное обследование пациента. Даже если врач уверен, что у человека очаговая пневмония, произвести анализ мокроты необходимо. Это позволит выявить патоген, что стал причиной развития недуга.
Сейчас некоторые пациенты отказываются от сдачи некоторых специфических анализов. Причиной этого может быть нежелание или отсутствие возможности посетить клинику из-за ее удаленности от места проживания, отсутствие средств. Если этого не сделать, то присутствует большая вероятность, что очаговая пневмония перейдет в хроническую форму.
Что собой представляют очаги и как их выявить?
Сейчас очаговые образования в легких делят на несколько категорий исходя из их количества:
- Одиночные.
- Единичные – до 6 штук.
- Множественные – синдром диссеминации.
Присутствует разница между международно принятым определением того, что такое очаги в легких, и тем, что принято в нашей стране. За рубежом под данным термином понимают наличие участков уплотнения в легких округлой формы и диаметром не более 3 см. Отечественная практика ограничивает размер 1 см, а остальные образования относит к инфильтратам, туберкуломам.
Важно: компьютерный осмотр, в частности томография, позволят с высокой точностью определить размер и форму поражения легочной ткани. Однако необходимо понимать, что и у этого метода обследования есть свой порог погрешности.
Фактически, очаговое образование в легком представляет собой дегенеративное изменение легочной ткани или скапливание в ней жидкости (мокроты, крови). Правильная характеристика одиночных очагов легких (ООЛ) – это одна из важнейших проблем современной медицины.
Важность задачи заключается в том, что 60-70% из вылеченных, но потом вновь появившихся таких образований, – злокачественные опухоли. Среди общего количества выявленных ООЛ при прохождении МРТ, КТ или рентгенографии их часть составляет менее 50%.Важную роль здесь играет то, как характеризуются очаги в легких на КТ. С помощью этого вида обследования, основываясь на характерных симптомах, врач может выдвигать предположения о наличии таких серьезных заболеваний, как туберкулез или злокачественные новообразования.
Однако для уточнения диагноза необходимо сдать дополнительные анализы. Аппаратного обследования для выдачи медицинского заключения недостаточно. До сих пор повседневная клиническая практика не имеет единого алгоритма проведения дифференциальной диагностики для всех возможных ситуаций. Поэтому врач каждый случай рассматривает в отдельности.
Туберкулез или воспаление легких? Что может помешать, при современном уровне медицины, произвести точную диагностику аппаратным методом? Ответ прост – несовершенство оборудования.
На самом деле, при прохождении флюорографии или рентгенографии сложно выявить ООЛ, размер которого меньше 1 см. Интерпозиция анатомических структур может сделать практически невидимыми и более крупные очаги.
Поэтому большинство врачей советует пациентам отдать предпочтение компьютерной томографии, которая дает возможность рассмотреть ткани в разрезе и под любым углом.
Это полностью устраняет вероятность того, что поражение будет закрыто сердечной тенью, ребрами или корнями легких.
То есть рассмотреть всю картину в целом и без вероятности фатальной ошибки рентгенография и флюорография попросту не может.
Следует учитывать, что компьютерная томография позволяет выявить не только ООЛ, но и другие виды патологий, такие как эмфиземы, пневмонии. Однако и у этого метода обследования есть свои слабые места. Даже при прохождении компьютерной томографии могут быть пропущены очаговые образования.
Это имеет следующие объяснения низкой чувствительности аппарата:
- Патология находится в центральной зоне – 61%.
- Размер до 0,5 см – 72%.
- Маленькая плотность тканей – 65%.
Установлено, что при первичном скрининговом КТ вероятность пропустить патологическое изменение тканей, размер которого не превышает 5 мм, составляет около 50%.
Если же диаметр очага более 1 см, то чувствительность аппарата составляет более 95%. Для увеличения точности получаемых данных используют дополнительное программное обеспечение для получения 3D-изображения, объемного рендеринга и проекций максимальных интенсивностей.
Анатомические особенности
В современной отечественной медицине присутствует градация очагов, исходя из их формы, размера, плотности, структуры и состояния окружающих тканей.
Точная постановка диагноза на основании КТ, МРТ, флюорографии или рентгенографии является возможной лишь в исключительных случаях.
Обычно в заключении дается лишь вероятность наличия того или иного недуга. При этом непосредственно самому местонахождению патологии не придается решающего значения.
Яркий пример – нахождение очага в верхних долях легкого. Установлено, что данная локализация присуща 70% случаев выявления первичной злокачественной опухоли данного органа.Однако это является типичным и для туберкулезных инфильтратов. С нижней долей легкого присутствует примерно такая же картина.
Здесь выявляют рак, развившейся на фоне идиопатического фиброза и патологические изменения, причиной которых стал туберкулез.
Большое значение уделяется тому, какими являются контуры очагов.
В частности, нечеткий и неровный абрис, при диаметре поражения более 1 см, сигнализируют о высокой вероятности злокачественного процесса.
Однако если присутствуют четкие края, это еще не является достаточным основанием для прекращения диагностирования пациента. Такая картина часто присутствует при доброкачественных новообразованиях.
Особое внимание обращают на плотность тканей: исходя из этого параметра, врач имеет возможность отличить пневмонию от рубцевания легочной ткани, например, вызванной посттуберкулезными изменениями.
Следующий нюанс – КТ позволяет определить типы включений, то есть определить структуру ООЛ. Фактически после обследования специалист с высокой точностью может сказать, какое именно вещество скапливается в легких. Однако лишь жировые включения дают возможность определить происходящий патологический процесс, так как все остальные не относятся к категории специфических симптомов.
Очаговые изменения в легочной ткани могут быть спровоцированы как достаточно легко поддающимся лечению заболеванием – пневмонией, так и более серьезными недугами – злокачественными и доброкачественными новообразованиями, туберкулезом. Поэтому важно своевременно их выявить, в чем поможет аппаратный метод обследования – компьютерная томография.
Статья помогла вам?
Дайте нам об этом знать — поставьте оценку
Загрузка…
Источник: https://opnevmonii.ru/terapiya/ochagovye-obrazovaniya-v-legkix.html
Очаги в лёгких на КТ — что это может быть и как выглядят очаговые изменения
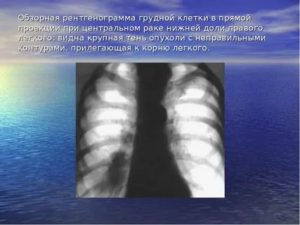
КТ – один из современных и эффективных методов диагностики. Суть процедуры состоит в том, что с помощью рентгеновского излучения и компьютерной программы выполняется послойный снимок нужного органа. Внутри томографа зафиксирована рентгеновская трубка.
Во время сеанса часть аппарата вращается вокруг пациента и может сделать тысячу снимков в секунду. Компьютерная программа сводит их в одну картинку и создает объемное изображение. Полный цикл обследования органов грудной клетки производится за 5-10 минут.
Компьютерную томографию назначают для исследования любых органов и систем организма. Томограмма ОГК (органов грудной клетки) — наиболее информативна, ведь по ее результатам пульмонолог видит бронхи, сосуды в легких, форму альвеол, трахею и размер лимфоузлов. Рассмотрим, как расшифровывается снимок, что означают очаги на легких, разберемся в их разновидностях.
В каких случаях проводится кт легких?
Если врач по результатам осмотра, жалобам пациента или иным признакам заподозрит какое-либо легочное заболевание, есть вероятность, что будет назначена КТ органов грудной клетки. Рассмотрим основные показания к этому исследованию:
- врач подозревает наличие образования в легких либо в области средостения, плевры;
- если рентген показал затемнение неясного характера в отдельных участках легких;
- при пневмонии, туберкулезе легких;
- выявление опухоли в легких на начальной стадии, если у пациента обнаружены злокачественные клетки в мокроте;
- после операции по удалению раковой опухоли для выявления рецидивирующего процесса.
Есть масса иных показаний к проведению КТ органов грудной клетки. Это весьма эффективное исследование, его часто назначают после рентгенографии, если снимок малоинформативен.
Что может показать снимок томографии легких?
Компьютерная томография ОГК позволяет диагностировать многие заболевания. По ее результатам специалист сможет:
- поставить уточненный диагноз;
- определить локализацию процесса, его стадию;
- назначить эффективное лечение;
- контролировать динамику терапии, назначив повторную томографию;
- оценить состояние легких, плотности тканей, внешний вид альвеол, измерить дыхательный объем;
- рассмотреть большинство легочных сосудов, легочную артерию, верхнюю полую вену, трахею, бронхи, лимфатические узлы.
Причины появления в легких субплевральных очагов
Характерно, что патологические образования могут никак не проявляться. Многие пациенты не предъявляют жалоб — у них отсутствует кашель, слабость, боль в грудине.
Одиночный очаг определяется как уплотнение легочной ткани, диаметр которого — 1-10 мм. Чаще изменения тканей легких визуализируются при таких состояниях:
- пневмония;
- первичный или хронический очаговый туберкулез;
- эмболия легочных сосудов;
- опухолевые заболевания, их последствия (метастазы, лимфогранулематоз, ретикулез);
- отечные явления как результат аллергии;
- повреждения грудной клетки, кровотечения.
Субплевральные очаги – это ограниченные участки измененных тканей, расположенные под плеврой, которая представляет собой оболочку легкого. Как правило, данный вид образований незаметен на плановой флюорографии или рентгенограмме, зато он обнаруживается на КТ.
Причины появления субплевральных очагов:
- туберкулез;
- злокачественные образования;
- очаговый фиброз.
Разновидности патологических очагов в легких
Очаги, которые обнаруживаются в легких, классифицируют по различным признакам. В первую очередь, по размеру:
- малые – до 2 мм;
- средние – до 0.5 см;
- большие – до 1 см.
Если размер очага превышает 1 см, его относят к другому типу образований – инфильтрату. Также очаги систематизируют по плотности (плотные, неплотные, средней степени плотности). Отметим, что МСКТ поможет обнаружить как мелкие очаги, так и неплотные, что может быть недоступно при рентгенографии.
Структура очага может быть разной – однородной, смешанной с бугорками, с жировыми или воздушными включениями. Перечисленные признаки — неспецифические и не свидетельствуют о каком-либо конкретном заболевании. Исключение составляют скопления жировых клеток в очаге, что говорит о таком явлении, как гамартома. Это врожденное доброкачественное образование, возникающее на легочной ткани.
Следующий тип классификации очагов — их численность:
- Единичные участки уплотнений (визуализируются от 2 до 6) могут быть признаком злокачественной опухоли или представлять собой типичные возрастные изменения в легких (как правило, фиброзного характера).
- Множественные очаги чаще всего оказываются симптомами пневмонии или туберкулеза. Однако в редких случаях очаги в количестве более шести могут означать развитие онкологии.
Как очаги в легких выглядят на снимке КТ?
Чтобы человек несведущий смог разобраться в результатах КТ, следует знать о нюансах чтения снимков. Рассмотрим самые актуальные:
- Очаговые образования представляют собой участки белого цвета на черном фоне (на снимке-негативе). В реальности пораженная область, скорее всего, имеет более темный цвет, чем здоровые ткани легкого.
- Если врач заметит на снимке участки кальцинирования или обызвествления (капсул, пропитанных солями кальция) вокруг очага, это может быть признаком доброкачественности образования. Кальцинаты по цвету похожи на кости скелета, видимые на этом снимке. Такие явления часто обнаруживаются после затяжных простудных заболеваний, бронхитов или уже излечененного туберкулеза и представляют собой некий шрам на легких. Пациента с образованием, на котором заметны признаки кальцината, пульмонологи обычно просят раз в полгода делать контрольные снимки.
- В случае, когда образование представляет собой так называемое «облачко» или очаг по типу «матового стекла», требуется более предметное обследование. Внешне оно выглядит как затуманенная область с размытыми границами. В ряде стран пациентам с такими образованиями сразу рекомендуется операция, даже если оно не растет. Уже доказано, что в 80% случаев такие очаги являются предраковым состоянием легких. Альтернатива немедленной операции — постоянное наблюдение с контрольными снимками раз в полгода-год.
В заключение отметим, что не стоит паниковать, если на снимке обнаружены изменения в легких в виде очагов. Чаще эти явления оказываются фиброзными образованиями, не требующими лечения. Однако стоит непременно пройти полное обследование и проконсультироваться с пульмонологом, чтобы исключить более серьезные болезни.
Источник: https://vedmed-expert.ru/kt/grudnaya-chast/ochagi-v-legkih-na-kt.html
Очаги в лёгких на кт — что могут означать очаговые образования — Ваш онлайн доктор
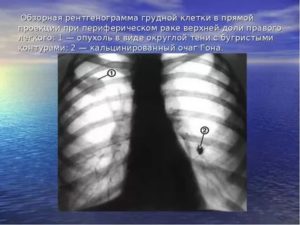
Очаговые образования в легких представляют собой уплотнения тканей, причиной которого могут выступать различные недуги. Причем для установки точного диагноза осмотра врача и рентгенографии оказывается недостаточно. Окончательный вывод можно сделать только на основе специфических методов обследования, подразумевающих сдачу анализа крови, мокроты, пункцию тканей.
Важно: мнение о том, что причиной множественного очагового поражения легких может выступать только туберкулез – является ошибочным.
Речь может идти о:
- злокачественных новообразованиях;
- пневмонии;
- нарушениях обмена жидкости в дыхательной системе.
Поэтому постановке диагноза должно предшествовать тщательное обследование пациента. Даже если врач уверен, что у человека очаговая пневмония, произвести анализ мокроты необходимо. Это позволит выявить патоген, что стал причиной развития недуга.
Сейчас некоторые пациенты отказываются от сдачи некоторых специфических анализов. Причиной этого может быть нежелание или отсутствие возможности посетить клинику из-за ее удаленности от места проживания, отсутствие средств. Если этого не сделать, то присутствует большая вероятность, что очаговая пневмония перейдет в хроническую форму.
Особенность периферического рака легких
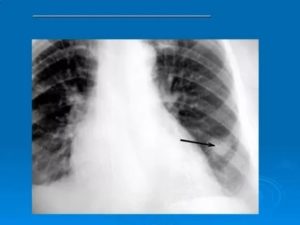
Рак легкого в зависимости от места локализации делят на периферический и центральный. Градация по типу расположения систематизирует в первую очередь непосредственное место появления и развития раковых клеток. ЦРЛ происходит в крупных бронхах, а происхождение ПРЛ – это клетки мелких бронхов или альвеол, находящихся на периферии органов дыхания.
Раковый процесс вдали от корня легкого имеет свои специфические особенности, но по гистологическим формам имеет те же показатели, что и крупнобронхиальный рак.
Причины развития рака.
Анатомия и клиника периферического рака
Периферический рак легкого код по мкб 10 C33-C34 формируется из клеток мелких бронхов, бронхиол и альвеолярного эпителия. Основной отличительной особенностью от центрального рака является его слабые клинические показатели или их полное отсутствие на начальном этапе патологии.
Отдаленный от корня легкого рак часто обнаруживают случайно, при очередном медосмотре. Проявляет себя патология относительно поздно, когда опухоль достигает больших размеров (до 7 см), и начинает прорастать плевру или сдавливать крупные бронхи.
Только на этом этапе появляется кашель, одышка, кровохарканье, карциноматоз плевры. Перерождение нормальных клеток в раковые может начаться на месте рубцовой ткани, которая образовалась в результате пневмонии, туберкулезных очагов, инфаркта легких.
Механизм развития.
Структуре тени ракового узла свойственна неоднородность, которая выражается в виде слившихся между собой отдельных круглых теней. В случае визуализации отчетливой опухоли, могут возникнуть трудности при ее дифференцировки с доброкачественными образованиями.
Агрессивность распространения атипичного образования выражается не только его размерами, но и темпом роста.
Важно! На скорость роста опухоли оказывает влияние гистология клеток и возраст больных. Чем моложе пациент, тем агрессивней темп разрастания опухоли. Более медленный рост замечен у больных пожилого возраста. Факторы, увеличивающие риск развития образования.Протекание болезни на фоне мелких бронхов представляется неоднородной лучистостью, окаймляющей первичную опухоль. Лучи отходят от очага, при этом их кончики указывают в сторону тканей легкого.
Наличие лучистых шипов связывают с кровеносными и лимфатическими сосудами, проходящими возле стенок бронхов.
Мелкобронхиальный рак склонен к метастазированию и прорастанию в центральные доли. Централизация ПР вызывает обструкцию крупных бронхов, что впоследствии приводит к ателектазу. Гистологический вариант чаще всего это аденокарцинома, реже плоскоклеточный рак или недифференцированные формы.
Классификация
Классификация заболевания.
Для периферического рака выделяют ряд особенностей отражающих его клинико-анатомические проявления. Для каждой анатомической формы присущи характерные для нее отличия, поэтому их стоит рассматривать по отдельности. Некоторые виды имеют, только для них характерные симптоматические проявления.
Клинические формы ПРЛ:
- узловаая;
- полостная;
- пневмониеподобная;
- кортико-плевральная.
Узловая форма развития наиболее распространенный вариант периферического рака. Зарождается в терминальных бронхиолах, на рентгенограмме проявляется в виде равномерной тени с ровными контурами и бугристой поверхностью.
В чем опасность опухолевого процесса.
Полостной рак более редкий вариант, чем узловой. Происхождение его связывают с распадом узловой формы на фракции различного гистологического строения, и образование псевдокаверзной полости в толще узла. Полость имеет центральное расположение и достигает различных размеров и форм.
Пневвмониеподобная форма роста встречается еще реже и развивается не в виде узла, а как инфильтрат без правильной формы и без четких границ. Имеет тенденцию к быстрой инфильтрации, при этом может охватить целую долю. Гистологически всегда представлена железистым раком, клинические показатели сходны с вялотекущей пневмонией.
Кортико-плевральный рак относят к периферическому, хотя данный термин не всегда признается в онкологии. Зарождается в плащевом слое легочной ткани со стороны позвоночника.
Стелясь по плевре вдоль позвоночника (развивается не в форме узла), окутывает отростки и тело позвоночника. В некоторых случаях опухоль срастается с позвоночником на значительном протяжении.
Основная симптоматика обусловлена болями в грудном отделе позвоночника, с дальнейшим развитием клиники пораженного спинного мозга.
Опухоли, отличающиеся стремительным прогрессом.Клинические показатели опухоли зависят не только от ее формы, но и от места локализации в долях легкого.
Рак легкого периферический код по мкб 10, локализация в долях и относительная частота фиксаций:
- верхней — C34.1 (70%);
- нижней — C34.3 (23%);
- средней — C34.2 (7%).
Периферический рак верхней доли левого легкого на начальной стадии болезни имеет слабые показатели на рентгенограмме. Видно лишь небольшое уменьшение прозрачности или плоскую тень без четкого оконтуривания ее границ. В дальнейшем интенсивность затемнения увеличивается, но без четкого его очертания.
Периферический рак нижней доли левого легкого обусловлен увеличением внутригрудных, надключичных, предлестничных лимфоузлов.
Какие симптомы характерны для рака легких.
Периферический рак верхней доли правого легкого, как и нижней по своим клинико-анатомическим проявлениям идентичен с левосторонним развитием патологии опухолью. В силу анатомического строения правостороннее расположение болезни фиксируется чаще, чем левостороннее.
Важно! Рак верхушки легкого при определенных условиях классифицируют как опухоль Панкоста.
Характерная симптоматика проявляется, когда новообразование стелется вдоль I сегмента, прорастая при этом рядом лежащие ткани, приводя к разрушению 1-3 ребер и грудных позвонков. Фиксируют нарастающие боли в грудной клетке и верхних конечностях.
Достижение опухолью подключичных сосудов вызывает отек конечностей. Врастание в симпатический ствол приводит к появлению синдрома Горнера – западание глазного яблока, сужение зрачка, опущение века и другие.
Диагностика
Какие диагностические манипуляции позволяют точно поставить диагноз.
Самым распространенным методом раннего диагностирования является профилактическое рентгенологическое обследование. При обнаружении подозрительного затемнения необходимо провести дополнительное томографическое исследование, а также взять мокроту для цитологических анализов.
Важно! Главной задачей для любого метода диагностирования является выявление раковой патологии на этапе развития, на котором опухоль, не достигла больших размеров и не произошло метастазирование.
К малым относят патологические образования до 3 см, и чем меньше очаг, тем меньше вероятность лимфатического распространения метастазов.
Первые признаки заболевания на рентгенограмме могут варьироваться, поэтому нет однозначности в этом вопросе.
Выделяют следующие ранние формы затемнений:
- шаровидная – в 30% случаев;
- неправильная, с нечеткими границами;
- удлиненная, схожа с фиброзом ткани;
- тени в форме грубых тяжей;
Периферический рак легкого с последующим прогрессированием на рентгенограмме проявляется поражением позвонков их отростков. Интенсификация тени, и очерчивание ее правильным контуром, может привести к ошибочному диагнозу, спутав раковую патологию с плевритом.
Компьютерная томография.
Рентгенограмма может оказаться полностью не информативной, онкопатология может вовсе не отобразиться на снимке, а возникновение болевого синдрома увяжут с атипичными изменениями в позвоночнике. Поэтому в современной медицине решающую роль в диагностировании, при наличии определенных маркеров указывающих на периферизацию патологического образования, отводят компьютерной томография.
Именно КТ позволяет достичь наибольшей детализацию патологической картины. Следует учитывать, что цена диагностирования, на приборах последнего поколения, будет относительно высокой. Однако, результативность и информативность данного диагностирования неоспорима.
КТ дает более ясный срез онкопроцесса (на фото), и позволяет различить опухолевое поражение плевры от фиброзной патологии. На рентгенографии подобные различия не выводятся.Компьютерная томография хорошо определяет следующие показатели:
- структура и контуры затемнения;
- наличие инфильтрации окружающих тканей;
- миграция метастазов в лимфатические узлы;
- точное местоположение опухоли;
- разрастание очага на следующие доли и прорастание плевры.
Благодаря своей информативности данный метод позволяет выявить небольшого размера метастазы, прорастание рядом лежащих органов и тканей.
Инструкция по диагностированию ПРЛ предполагает сбор биоматериала для дальнейшего цитологического исследования. Биоптат из мелких бронхов отбирают с помощью метода катетеризации. Заключается он в том, что через субсегментарный бронх подводят рентгеноконтрастный катетер и изымают необходимый клеточный материал.
Биопсия.Важно! Сбор биоматериала не является основным методом раннего диагностирования. Он проводится при подозрении на онкологию, и при выявленном раннее патологическом затемнении.
В некоторых случаях проводят пункцию — отбор ткани через грудную клетку. Этот малоинвазивный метод делают через маленький прокол с помощью специальной иглы, под местной анестезией. Извлеченный биоптат исследуют.
Рентгенография.
Ввиду того, что периферическая форма рака, особенности на первых стадиях имеет весьма размытую картину, его диагностирование бывает затрудненным. Раковые очаги ошибочно принимают за другие легочные патологии, поэтому при малейшем подозрении на рак, больного необходимо отправлять на дополнительное обследование.
Важно! Первостепенной задачей грамотного диагностирования является не констатация факта болезни, а ее обнаружение до начала метастазирования.
Лечение и прогноз
Оперативное вмешательство.
Наиболее эффективный вид лечения ПРЛ это хирургический. Радикальный метод позволяет избежать множества побочных явлений связанных непосредственно с лечением. При проведении хирургической операции очаг поражения удаляется полностью, и рецидивирующая возможность болезни максимально сокращается.
Самым существенным показателем к проведению операции является отсутствие метастазирования и маленький размер опухоли. В этом случае целесообразно провести лобэктомию – удаление доли легкого в ее анатомических границах, или билоктэтомию – скальпирование двух долей.
Если регистрируется более развитая форма, с метастазами в лимфоузлы первого порядка, то рекомендуется полная резекция одного из легких – пульмонэктомия.
Лучевая терапия.
Существует ряд ограничений на пути к частичной или полной резекции одного из парных органов дыхания.
Это в первую очередь запущенность онкопроцесса, появление регионарных и отделенных метастазов, прорастание опухолью близ лежащих тканей и органов.При отказе в операции лечащий врач может сослаться на преклонный возраст больного, болезни сердечнососудистой системы, другие показатели, приводящие к снижению жизненно-важных возможностей организма.
После запрета на проведение операции пациенту будет предложено провести химиотерапию и лучевое облучение. Для прохождения курса лечения препаратами для пациента потребуется пройти тщательное обследование.
Современная лекарственная терапия воздействует на болезнь точечно и избирательно. Хотя больному не удастся избежать множества негативных последствий, все же это один из самых основных методов лечений рака.
Химиотерапия.
Лучевая терапия воздействует на несколько зон одновременно. Облучению подвергается не только первичная зона поражения, но и места регионарного метастазирования. Принцип проведения процесса представлен в видео в этой статье.
Лучевое и химиотерапевтическое воздействие применяются, не только как самостоятельные методики лечения, также они могут дополнять друг друга, или быть рекомендованы в дополнение к хирургическому методу. В этом случае вид применяемого лечения называется комбинированным.
На прогноз выживаемости влияет стадия, на которой началось лечение заболевания, гистологические показатели опухоли и ее степень дифференцировки. Наиболее приемлемый результат при прогнозировании связывают с проведением операций по удалению злокачественного образования.
Однако только 10-12% больных делают операцию. Такой низкий показатель привязан к диагностированию болезни на поздних стадиях, и невозможности при этом сделать резекцию опухоли.
Прогноз жизни.
Таблица прогноза пятилетней выживаемости ПРЛ:
СтадияПятилетняя выживаемость в %Основной вид терапии 1 65Хирургический 2 40Хирургический, комбинированный; 3 20Лучевая, Химиотерапия; 4 4-8Паллиативное, химиотерапия;
Продолжительность жизни при периферическом раке правого легкого не различают от левого. То есть, правосторонняя и левосторонняя локализация не влияют на статистические показали прогноза выживаемости.Читать далее…
Источник: https://zen.yandex.ru/media/id/59bf9ecc9d5cb3ee0df4e084/5a813b935f4967d125e89eb7
Петрификаты в легких: описание, причины появления, лечение
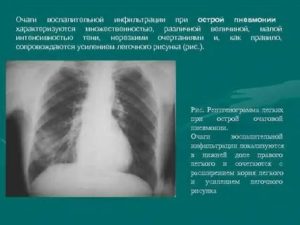
Кальцинат (его еще называют петрификатом) в легком – это участок пораженной ткани или внутригрудного лимфатического узла, окруженный капсулой из солей кальция, своеобразный рубец или шрам на пораженном участке органа.
Ежегодно каждому человеку, которому небезразлично состояние его здоровья, надо посещать кабинет рентгенолога в целях проведения плановой флюорографии. Порой в заключении можно прочитать незнакомые слова о том, что у пациента петрификаты в легких.
Человек, который не посвящен в медицинскую терминологию, сразу хочет узнать о том, что это такое, а также начинает переживать, не является ли такой диагноз опасным для жизни. Между тем, в большинстве подобных ситуаций переживать вовсе не стоит.
Описание
Легкие являются не единственным органом человеческого организма, в котором данные элементы могут быть обнаружены.
Они могут появляться в любых паренхиматозных тканях, например, в почечной, в структуре щитовидки или предстательной железы. Петрификаты в легких являются итогом борьбы иммунитета с очагом воспаления.
Также они возникают после борьбы организма с очагом накопления микобактерий туберкулеза.
Морфологически петрификат является участком видоизмененных легочных тканей, окруженных плотной оболочкой, которая пропитана солями Ca.
Главной целью процесса кальцификации является купирование патологического процесса в пределах паренхимы данного органа посредством замены омертвевших очагов и отграничения места развития микобактерий.
Каковы основные факторы, влияющие на возникновение единичных петрификатов в легких?
Причин для петрификации бывает множество:
- Наличие инфицирования микобактериями туберкулеза.
- Развитие микроабсцесса.
- Появление инородного тела в дыхательных путях.
- Возникновение глистной инвазии.
- Последствие перенесенной пневмонии.
- Сбой в обмене кальция.
- Присутствие онкологического процесса в легочной ткани.
- Наличие травмы.
- Влияние агрессивного физического или химического агента.
- Фактор врожденной патологии, что, правда, встречается очень редко.
- Воспалительное изменение в ткани соседних органов.
Далее перейдем к рассмотрению механизма развития такого явления.
Механизм развития
В патогенезе формирования петрификатов в легких выделяют несколько следующих моментов:
- Проникая в организм, микобактерии туберкулеза размножаются в легочной ткани, формируя гранулему.
- Иммунной системой организма начинается борьба с ними.
- Чтобы патологический очаг оказался изолирован, вокруг него формируется плотная капсула, в чей состав входят иммунные клетки вроде лимфоцитов, макрофагов, эпителиоидных элементов.
- С ходом времени внешняя оболочка капсулы начинает пропитываться солями кальция.
Лечение
В том случае, если в ходе исследований диагностировали наличие структурного изменения в паренхиме легких, то потребуется назначение соответствующего лечения. Его вид напрямую зависит от этиологической причины патологического изменения.
При обнаружении очага активного туберкулеза пациенту потребуется интенсивная терапия посредством противотуберкулезных препаратов («Рифампицин», «Изониазид»).
Наличие глистных инвазий предполагает терапию антипаразитарными средствами («Вермокс», «Декарис», «Пирантел»).
Когда в легочных тканях развиваются онкологические заболевания, надо как можно скорее назначить человеку противоопухолевую терапию.
Крупные, а вместе с тем и множественные петрификаты в легких, которые существенно нарушают качество жизни пациентов, встречаются очень редко. Они могут быть устранены оперативным способом. Для восстановления нормальных дыхательных функций может назначаться лечебная гимнастика в сочетании со специальным массажем. Таким пациентам рекомендуют санаторное и курортное лечение.
Профилактика
Для того, чтобы избежать возникновения такого явления, как петрификаты в паренхиме легких, требуется проведение профилактических мероприятий:
- Максимальное исключение фактора переохлаждения.
- Своевременное обращение за медицинской помощью в случае первых проявлений патологии респираторного тракта.
- Отказ от вредной привычки в форме курения, потребления алкогольных напитков.
- Ведение исключительно активного образа жизни, то есть речь идет о ежедневных длительных прогулках на свежем воздухе и выполнении зарядки.
- Соблюдение правильного питания. Надо потреблять большое количество свежих овощей с фруктами, включать в рацион мед, грецкие орехи, курагу, изюм, чернослив.
- Ведение борьбы с хроническими сопутствующими заболеваниями.
- Соблюдение режима отдыха и сна.
- Применение индивидуальных гигиенических средств и отдельной посуды.
Петрификаты в легких не выступают грубой патологией и в большинстве ситуаций лечения не потребуют. Непосредственной причиной жалобы от пациентов они становятся очень редко. Увидев такой термин в своей медкарте, вовсе не стоит нервничать.
Обычно наличие петрификатов свидетельствует о хорошем состоянии иммунной системы, самостоятельно справившейся с возникшей проблемой, то есть это говорит о том, что от здоровых тканей был отграничен патологический участок.
Для того чтобы спать спокойно, достаточно будет регулярно посещать пульмонолога и посредством рентгенографии контролировать общее состояние.
Петрификаты в легких при раке молочной железы
Рак молочных желез с такими элементами в легких обнаруживается довольно часто. Это можно объяснить тем, что, несмотря на то, что онкологическое образование может давать метастазы в любой орган, рискам в большей степени подвергаются области, которые расположены близ от первичного очага.
Метастазы могут формироваться из оторвавшейся клетки первичного новообразования. На фоне этого стоит учитывать и то, что себя проявлять они смогут даже спустя много лет. Научного объяснения этому явлению пока еще нет.
Но известно, что под негативным воздействием определенных факторов такие клетки могут начинать делиться, формируя при этом целую систему сосудов.
В заключение
Таким образом, в большинстве случаев петрификаты представляют собой следы патологического процесса, но могут порой встречаться и в опухолях. Так, точечный кальцинат, видимый на маммограммах отмечается у пациентов и при раке молочной железы.
Мы рассмотрели, что такое петрификаты в корнях легких.
Источник: https://FB.ru/article/440925/petrifikatyi-v-legkih-opisanie-prichinyi-poyavleniya-lechenie
