Полая стопа
Полая стопа: что это значит, как определить и что делать
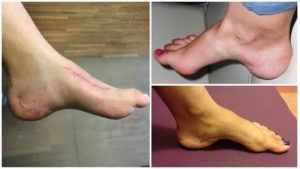
Полая стопа встречается в равной степени как у взрослых, так и у детей. Это состояние характеризуется высоким подъемом арочного свода стопы.
Аномалия является противоположностью плоскостью, при котором происходит уплощение продольного мышечного свода за счет слабости мускулатуры. Синдром полой стопы характеризуется повышенным тонусом мышц, в результате чего формируется их постоянный гипертонус.
Это патологическое состояние чревато нарушением анатомического положения мелких косточек стопы. Быстро развивается множественный артроз и деформации костной ткани.
Что значит полая стопа для дальнейшего развития ребенка или повышения риска разрушения крупных суставов нижних конечностей у взрослого? Попробуем разобраться в предлагаемой статье.
Для начала стоит уточнить, что патология носит симметричный характер и редко бывает врожденной, обусловленной наследственными факторами.
Чаще всего полая стопа является следствием развития других заболеваний, в том числе затрагивающих центральную нервную систему. У детей может быть первым признаком ДЦП (детского церебрального паралича).
Во взрослом периоде жизни может быть спровоцирована травмой, растяжением мышц и сухожилий, дисбалансом минеральных и витаминных веществ в рационе питания и т.д.Для диагностики в первую очередь важен тщательный осмотр у ортопеда. Затем врач проведет тест плантографии с его последующей расшифровкой.
Важную информацию о потенциальных причинах развития патологии и её последствиях может дать рентгенографический снимок в разных ракурсах.
При сложностях с постановкой точного диагноза может проводиться электромиография, замеры активности работы нервного волокна, ЭЭГ и УЗИ мягких тканей. В спорных ситуациях назначается МРт обследование, которое позволяет увидеть все пораженных ткани в мелких деталях.
Вы можете записаться на бесплатный прием ортопеда в Москве в нашей клинике мануальной терапии. Он проводится для всех без исключения пациентов, достигших возраста 5-ти лет.
Если полая стопа впервые проявилась во время беременности (такое часто случается при резком изменении массы тела), то на прием к ортопеду необходимо записаться по достижении срока беременности в 30-ть недель.
На более ранних сроках лечение ортопедических заболеваний не проводится ввиду высокого риска начала преждевременных родов или прерывания.
Первыми признаками развития синдрома полой стопы могут стать повышенная утомляемость продольного свода, невозможность носить обувь на высоком каблуке, боль в стопе, онемение, судороги и т.д.
Любые признаки неблагополучия следует трактовать как необходимость экстренного обращения к доктору. На ранней стадии это нарушение постановки стопы не влечет за собой деструктивных изменений в сочленениях мелких косточек и может успешно поддаваться консервативному лечению.В запущенных случаях врачи для восстановления мобильности пациента вынуждены прибегать к хирургической операции.
Если не проводить комплексное лечение, то с течением времени полая стопа приводит к образованию множественных сухих мозолей на подошвах ног, что будет затруднять ходьбу.
Также высока вероятность формирования деформирующего остеоартроза всех мелких суставов стопы. Быстро формируется вторичная вальгусная или варусная деформация.
Затем начинают разрушаться голеностопный, коленный и тазобедренный сустав.
Причины полой стопы
В настоящее время врачам не известны истинные причины формирования полой стопы.
Большинство ортопедов склоняются к мнению о том, что это заболевание является следствием неправильной работы вегетативной нервной системы и может возникать на фоне компрессии седалищного нерва на разных уровнях (в пояснично-крестцовой отделе позвоночника, в туннеле грушевидной мышцы, тазобедренном сустава, под коленом, в голеностопном суставе малоберцовой ветви).
Ведущая причина полой стопы – повышенный тонус мышц одной группы (продольного свода) при ослаблении их антагонистов. Факторами риска развития такого состояния могут становиться:
- избыточная масса тела и неправильная установка стопы, что в совокупности приводит к тому, что вес распределяется неправильно);
- неправильный выбор обуви для занятий спортом и повседневной носки;
- привычки сидеть, закинув одну ногу на другую, что может спровоцировать повреждение нервного волокна;
- травмы стопы и голеностопного сустава (ушибы, растяжения, разрывы, размозжения, перелом мелких костей ступни и т.д.);
- воспалительные процессы, в том числе асептического и инфекционного характера;
- развитие ревматоидных процессов в организме человека (суставная форма болезни Бехтерева, ревматоидный полиартрит, подагра, системная красная волчанка);
- осложнения сахарного диабета (диабетическая ангиопатия и нейропатия, диабетическая стопа);
- нарушение процессов кровоснабжения и микроциркуляции лимфатической жидкости в области стопы;
- тяжелый физический труд и сидячая работа опасны в равной степени;
- дегенеративные заболевания пояснично-крестцового отдела позвоночника и крупных суставов нижних конечностей (тазобедренный, коленный и голеностопный);
- заболевания центральной нервной системы (ДЦП у детей, нарушение мозгового кровообращения с последующим параличом у взрослых и т.д.).
При появлении в раннем возрасте потенциальной причиной полой стопы является неполное заращение срединного шва позвоночника (в медицинской терминологии известно, как спинальная дизрафия).
В более зрелом возрасте потенциально развития в качестве осложнения при остеомиелите, полиомиелите, клещевом энцефалите.
Может сопровождать такие патологии как сирингомиелия, наследственная сенсомоторная нейропатия, атаксия Фридрейха, злокачественные новообразования спинного мозга.
Примерно в 20 % клинических случаев в основе патогенеза лежит перелом пяточной или таранной кости со смещением и неправильным сращением.
Еще 10 % случаев доказано спровоцированы менингитом и менингоэнцефалитом. В ряде случаев установить действие патогенного фактора не представляется возможным.
Врачи в таких ситуациях говорят о неуточненном генезе заболевания, ставится диагноз идиопатическая полая стопа.
Как определить полую стопу (признаки и степени)
Клинические признаки полых стоп на ранней стадии заболевания пациентами игнорируются. Большинство списывает возникающие трудности на неправильно подобранную обувь. Но с течением времени не обращать внимания на существующее заболевание становится невозможно.
При первой степени полой стопы у пациента периодически возникает ощущение затекшего голеностопного сустава, ломота в своде стопы, судороги. Вторая степень характеризуется быстрой утомляемостью, при попытке носить обувь на высоком каблуке бол становится невыносимой, не позволяющей ходить. Третья степень полой стопы дает наиболее типичные симптомы:
- высота продольного свода стопы значительно увеличена;
- его мышцы при пальпации напряжены и болезненны, не расслабляются в покое;
- передние отделы стопы распластаны;
- пальцы стопы разведены в разные стороны;
- видная деформация межфаланговых суставов пальцев ног;
- на подошве сформированы сухие мозоли, которые довольно болезненны и имеют глубокий стержень.
Перед тем как определить полую стопу, следует обратить внимание на наличие сопутствующих клинических признаков. Насколько подвижна стопа, есть ли судорожный синдром икроножных мышц, присутствует ли гипертонус.
Для подтверждения диагноза требуется сделать рентгенографический снимок в нескольких проекциях. Он подтверждает деформацию стопы. Степень полой стопы устанавливается врачом ортопедом на основании проведённого им теста плантографии.
В ряде случаев доктор назначает МРТ обследование позвоночного столба, спинного и головного мозга. Это необходимо для того, чтобы исключить неврогенную этиологию развития заболевания.
Полая стопа у ребенка (с деформацией)
У детей раннего возраста может развиваться ложно-полая стопа, обусловленная тем, что мышцы нижних конечностей не развиты в доставочной степени. Такие патологии успешно лечатся с помощью индивидуально разработанного курса лечебной гимнастики.
Полая стопа у ребенка увеличивается продольная кривизна и происходит неправильное распределение нагрузки, что негативно сказывается на состоянии голеностопного сустава, костей голени и т.д.
При опущении у основания большого пальца плюсневой кости наблюдается компенсаторное отведение пятки к внутреннему краю.
Происходит постепенное «скручивание» стопы с нарушением положения всех мелких косточек и разрушением суставов, которые их связывают.
Деформация стопы у детей возникает при полой стопе заднего типа. Он характеризуется слабостью трехглавой мышцы и разрушением подошвенного свода. Опускание пятки ниже уровня основания пальцев провоцируется чрезмерным напряжением сгибателей голеностопного сустава. Формируется устойчивая контрактура длинного разгибателя пальцев и развивается вальгусная деформация.
Передний тип полой стопы приводит к тому, что при постановке ноги происходит смещение точки опоры на дистальные фаланги пальцев. Приводит к образованию болезненных сухих мозолей в области основания пальцев.
При ношении неправильно подобранной обуви может сформироваться промежуточный тип полой стопы. Он характеризуется укорочением подошвенных апоневрозов и образованием стойких контрактур с нарушением подвижности стопы.
Полая стопа: что делать, как проводить лечение?
Первое, что делать при обнаружении полой стопы у себя или своего ребенка – это обращаться за квалифицированной медицинской помощью. Лучше всего сразу записаться на прием к ортопеду. В Москве бесплатную консультацию данного специалиста можно получить в нашей клинике мануальной терапии.
После проведенного обследования и поставленного точного диагноза разрабатывается индивидуальный курс лечения. Чаще всего лечение полой стопы проводится консервативными методами. Хирургическая операция может потребоваться только в запущенном случае или при быстром прогрессировании патологии.
В нашей клинике мануальной терапии лечение полой стопы проводится у взрослых пациентов и детей, достигших возраста 5-ти лет. Для этого мы используем следующие методики:
- лечебная гимнастика и кинезиотерапия – позволяют укреплять мышцы, являющиеся антагонистами мускулатуры продольного свода стопы и тем самым компенсировать их чрезмерное натяжение;
- физиотерапия стимулирует восстановительные процессы в поврежденных тканях;
- остеопатия и массаж восстанавливают нормальную микроциркуляцию крови и лимфатической жидкости в очагах поражения;
- лазерное воздействие может потребоваться при выявлении очагов деструкции в области мелких суставов стопы;
- электромиостимуляция позволяет быстро устранить чрезмерное напряжение определённых групп мышц и повысить тонус ослабленных миоцитов;
- рефлексотерапия используется для запуска регенеративных процессов в организме человека.
Курс лечения всегда разрабатывается индивидуально. Поэтому рекомендуем записаться на бесплатный прием к доктору и получить индивидуальные рекомендации по проведению комплексной терапии.
Консультация врача бесплатно. Не занимайтесь самолечением, позвоните и мы поможем +7 (495) 505-30-40
Источник: https://freemove.ru/health/sindrom-poloy-stopy.php
Полая стопа: причины, симптомы, диагностика и лечение — О здоровье
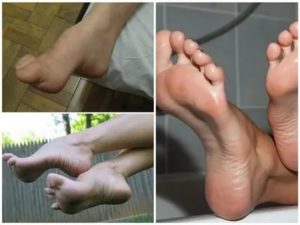
Деформация стопы
Полая стопа – это патологическое увеличение продольного изгиба свода стопы. Приобретает деформацию по типу «арочный изгиб». Значительно влияет на качество передвижения, нарушения опорно-двигательного аппарата, болезненность, быструю усталость при активной ходьбе. Провокация изменений происходит на фоне заболеваний костно-мышечных структур, приводит к инвалидности.
Что такое и код по МКБ 10 полой стопы
Согласно международной классификации болезней МКБ-10 присвоен код Q66.7 — pes cavus.
Стопа является сложной структурой. Обеспечивает поддержку тела под воздействием внешних факторов, изменчивых массо-ростовых показателей. Приспосабливается при смене обуви, поверхности. Свод служит амортизатором во время движения. При нарушении в строении голеностопа, уплощении, повышении свода стопы возникают двигательные расстройства.
Анатомически при полой деформации наблюдается опущение плюсневой кости большого пальца ноги, ротация пяточной части внутрь — внешнее выкручивание стопы. Различают вариации скручивания:
- Задний тип – провоцируется слабостью трехглавой мышцы голени и повышения тонуса мышц-сгибателей, фактически формируется вальгусное положение ног, что очень часто можно наблюдать у детей из-за незрелости мышечной системы.
- Промежуточный — при слабости и укорочении подошвенных мышц.
- Передний — характеризуется преобладанием тонуса мышц-разгибателей с опорой на передний отдел стопы.
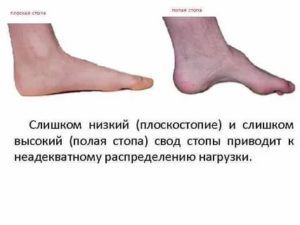
Нарушение нормального функционального соотношения при арочном своде ведет к неадекватному распределению нагрузки. Ноги быстро устают, невозможно заниматься активными видами спорта, долго гулять пешком. Ограничивается трудоспособность и возникает психологический дискомфорт.
Причины появления и симптомы
Общепризнанных оснований для развития не существует. На долю неизвестного фактора приходится пятая часть всей патологии. Согласно изученным причинам, среди провоцирующих факторов нарушения строения, изменений кривизны свода, выделяют факторы:
- генетический триггер. Существует теория наследственной предрасположенности к определенной форме ног, склонность к экскавации свода;
- нарушение тонуса мускулатуры в сторону гипертонуса или паретической слабости, асимметрия сгибателей-разгибателей голеностопных мышц (вследствие чего формируются нарушения положения свода), укорочение подошвенного апоневроза (заболевание Ледероуза), смещение точек давления при ходьбе;
- при сопутствующей патологии костно-мышечных структур, слабости связочного аппарата нижних конечностей: полиомиелит, мускулатурная слабость с деформирующей дистрофией, при расщеплении срединного шва позвоночного столба (спинальная дизрафия) у детского (ребенок, подросток), взрослого населения;
- неврологические заболевания: сенсомоторная невропатия Шарко-Мари-Тута, паретическая атаксия по типу Фридрейх, ДЦП различной степени тяжести, полинейропатические нарушения, мозжечковая атаксия, сирингомиелия, при инфекционном менингите, энцефалите и менингоэнцефалите;
- онкологические новообразования доброкачественного или злокачественного характера, с локализацией в спинном мозге;
- при травмирующем факторе: переломы голеностопа, пяточной таранной кости, после массивных ожоговых поражений, обморожений (идет замещение соединительнотканных элементов на рубцовую ткань);
- идиопатическая невыясненная этиология, в общем сегменте заболевания достигает 15-22%.
Клиническая картина включает симптомы, проявления болезни:
- быстрая утомляемость при ходьбе на небольшие дистанции;
- болезненность, постоянно прогрессирующая в ступнях, голеностопном суставе. Носит колющий или простреливающий характер. Боль бывает постоянной, вялотекущей, временами обостряться (метеочувствительность, смена подъема обуви, хождение босиком);
- при прогрессировании идет видоизменение внешнего строения пальцев ног (молоткообразные, когтеподобные деформации, «пальцы веером», сплющивание фаланг под воздействием давящей силы);
- возникают атипичные мозоли, натоптыши, отличающиеся острой болезненностью. Особенность их локализации – у основания мизинца, на большом пальце;
- ограничивается подвижность с контрактурами голеностопной части нижних конечностей, возникает тугоподвижность стоп;
- у детей симптоматика выражена слабо. Присутствует вальгусное искривление стоп, незначительный дискомфорт при активных спортивных нагрузках (бег, игра с мячом). Скрытый период опаснее. Риск стойких деформаций, запущенных состояний значительно возрастает.
Рентгенодиагностика
Диагностический комплекс мероприятий при нарушении нормальной кривизны с экскавацией свода стопы включает плантографическое обследование. Основной метод для полой стопы — рентгенодиагностика. Выполняется рентгенологический снимок в двух проекциях – прямой и боковой.
На основании осмотра лечащего врача-ортопеда, заключении рентгенолога ставится окончательный диагноз экскавации сводов. На рентгенологическом снимке отчетливо определяются изменения и смещения костных структур, деформация ступни и нарушения мышечно-тканных составляющих.
Лечение полой стопы
Схема терапевтического воздействия, выбор методики лечения определяется согласно причине заболевания: генетические патологии, неврологические проблемы, мышечная слабость или гипертонус.
При легких степенях поражения с небольшим отклонением угла при плантометрии (от 31 до 39) ограничиваются лечебным массажем, физиотерапевтическим воздействием, назначением индивидуального комплекса занятий ЛФК.
При средней тяжести дополнительно подбирают корректирующие супинаторы, ортопедические стельки, специальную обувь с приподнятым внутренним краем, устойчивым плоским каблуком. В тяжелых случаях не обойтись без операции: остеотомия, частичная костная резекция, артродез, надрез фасции подошвы, трансплантация сухожилий.
Хирургическое лечение
Операция проводится комбинированная по Куслик, по Альбрехту, по Митбрейту или по Чаклину. Суть методов оперативной коррекции в фактическом иссечении части костной пораженной структуры, придания нормального положения ступням.
Ушиваются раны, накладывают двухсторонний «гипсовый сапог». Следует стационарный или домашний реабилитационный период. В зависимости от разновидности вмешательства изменяется место резекции, вид удаленной кости или нескольких сразу костей.
Длительность реабилитации и нахождение в гипсе от 5 до 10 недель.
В послеоперационном периоде заживления обязательно применяют антибактериальные препараты, антисептическое средство для предотвращения нагноения раны (консервативное воздействие фармакологическими медикаментами), устранения патологической микрофлоры под гипсовым материалом.
Упражнения
Лечебная гимнастика подбирается совместно с лечащим врачом, когда имеется возможность проводить тренировки совместно с врачом-реабилитологом или самостоятельно дома. Физкультуре отводится главенствующая роль.
Физическое воздействие помогает восстановлению нормальной ходьбы, помогает расслабить или привести в тонус различные группы мышц, в частности голеностопные. Длительное, системное выполнение упражнения для полой стопы оказывает исключительно положительный эффект.
Важным условием является предварительная консультация специалиста — ортопеда, невролога, терапевта и травматолога.
Массаж
Выполняют общий массаж подошв для улучшения микроциркуляции, нормализации нервных окончаний, снятия усталости, отечности после дневного времяпровождения, минимизации болевого синдрома с двусторонней локализацией, дискомфортных ощущений.
Комбинируют с физиопроцедурами (электрофорез, парафиновые аппликации, иглоукалывание), наложением кинезиотейпов (двусторонний тейп используют для устранения гипертонуса, гипотонуса, выравнивания мышечной асимметрии, внешней замены сухожилий по типу псевдо связочного аппарата для временного облегчения дискомфортных ощущений).
Противопоказания к применению массажа – это острый воспалительный процесс в организме. Используют тейпирование как лечение полой стопы только согласно инструкции, после консультации опытного врача-остеопата или ортопеда.
В комплексе с народными методами терапии признаки деформаций исчезают.
Годен ли человек с полой стопой к военной службе
При прохождении медицинской комиссии на предмет пригодности к армии существует перечень заболеваний, исключающих призывника из ряда пригодных к служению в воинских частях.
Наличие патологии в виде полой стопы (согласно проведенному исследованию плантометрии, подометрии, определении подометрического индекса кривизны свода) решается вопрос о непригодности. Стандартная воинская обувь не приспособлена для коррекции супинаторами, стельками, корректорами.
Станет причиной усугубления состояния. Нагрузки и физические упражнения не могут быть применены и разработаны индивидуально – действует общий устав и распорядок.
Для подтверждения диагноза, снятия с воинского учета призывник обязан обратиться в лечебное учреждение к врачу-ортопеду, пройти диагностику с рентген-снимком, получить письменное подтверждение для военкомата. Документация заверяется, выдается военный билет о профессиональной непригодности к службе.
Статья проверена редакцией Ссылка на основную публикацию
Не нашли подходящий совет?
Задайте вопрос эксперту
или смотрите все вопросы…
статьи:
(15,00
Источник: https://ozdorovue.ru/polaja-stopa-prichiny-simptomy-diagnostika-i-lechenie.html
Полая стопа
- Причины развития
- Симптомы
- Диагностика
- Лечение
- по теме
По сравнению с другими патологиями костно-суставного аппарата нижних конечностей такое заболевание, как полая стопа, встречается намного реже.
Однако оно имеет место в ортопедической практике и диагностируется регулярно, причем частота его не зависит от возраста или пола пациента.
Манифестация патологии провоцируется различными факторами, имеет прогрессирующее течение, но, при правильном и своевременном лечении, прогноз заболевания не станет неблагоприятным.
Причины развития
Понятие «полой стопы» объединяет все состояния, при которых происходит деформация сводов стопы в сторону их увеличения (в отличие от очень распространенного плоскостопия, при котором своды уплощаются). Как известно, ступня – сложное и уникальное образование, которое «несет на себе» всю массу тела, обеспечивает прямохождение человека и всю его разнообразную двигательную активность.
При воздействии некоторых негативных факторов начинается деформация костей, суставов, мышц, связочно-сухожильного аппарата стопы, в результате чего своды резко поднимаются вверх.
Причем преимущественно искривляется продольный свод, менее подвержен деформации свод поперечный.
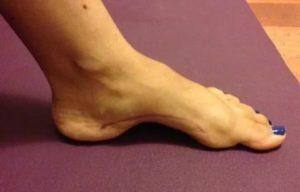
Ступня приобретает очень характерный облик, упор приходится только на кончики пальцев и крайнюю часть пяточной кости, а вся средняя зона стопы как бы «висит в воздухе».Ранняя стадия деформации выглядит именно так
Полая стопа – это многофакторное заболевание, то есть на его формирование могут повлиять самые разнообразные воздействия как внешней среды, так и особенности самого организма.
Полая стопа может проявиться уже в раннем детском возрасте, что в большинстве случаев определяется наследственной предрасположенностью.
Существуют и несколько других причин, из-за которых заболевание становится приобретенным, причем в самом разном возрасте.
К увеличению сводов могут привести изменения мышечного аппарата или его нервной регуляции, деформации костей, травмы связок или сухожилий.
Все разнообразные причины и предрасполагающие факторы полой стопы можно представить следующим образом:
- врожденные пороки развития структур ступни и наследственные патологии нервной системы (сенсомоторная нейропатия, мышечная дистрофия, полиомиелит, детский церебральный паралич, незаращение срединного шва позвоночника);
- перенесенные инфекции или соматические патологии спинного и головного мозга (менингит, менингоэнцефалит, доброкачественные или злокачественные опухоли);
- травмы костей стопы (преимущественно таранной и пяточной), закончившиеся неправильной консолидацией (сросшиеся неверно);
- глубокие ожоги или обморожения ступней, из-за которых происходит тяжелая деформация мышц, сухожилий и кожного покрова.
Это самые распространенные моменты, которые удается определить в анамнезе у пациентов с полой стопой. Причем иногда констатируется воздействие не одного, а двух факторов. Но нередко, примерно у каждого пятого больного, причину искривления сводов так и не удается уточнить.
Симптомы
Как уже указывалось, полая стопа обладает очень характерным видом: наряду с выгнутыми сводами наблюдается небольшой поворот пяточной кости кнутри и опущение плюсне-фалангового сустава большого пальца. Деформация сводов также может выглядеть по-разному, и, в зависимости от точки наибольшего искривления, врачи-ортопеды осуществляют следующую классификацию заболевания:
Также прочитать:Гиперпронация стопы
- Задний тип полой стопы (пятка максимально опущена и находится ниже пальцев, причина – повышенная функция сгибателей стопы), часто сочетается с вальгусной деформацией.
- Промежуточный тип, развивающийся в результате контрактур (после ожогов или обморожений) мышц подошвы или при укорочении подошвенного апоневроза (при некоторых наследственных болезнях).
- Передний тип характеризуется максимальным опущением пальцев, пятка находится выше них.
При каждом типе патологии вся нагрузка тела распределяется по ступне неравномерно: максимум приходится на пальцы и пятку, а средний отдел становится разгруженным. Из-за этого особенно страдают пальцы; они изгибаются в форме когтей, средние фаланги поднимаются вверх, а ногтевые поджимаются внутрь.
Одновременно с постепенно прогрессирующей деформацией пациент начинает ощущать нарастающий дискомфорт, особенно при ходьбе. Привычная обувь становится неудобной, развивается болевой синдром, формируются «натоптыши».
Причем их расположение весьма характерно: на мизинце и у основания первого пальца.
Ходить становится труднее, быстро появляется утомляемость, а боль ощущается как в месте натоптышей, так и по всей ступне и даже в зоне голеностопного сустава.
Плантограмма при полой деформации весьма характерна В большинстве ситуаций полая стопа является симптомом какой-либо серьезной патологии, чаще всего неврологического характера. При этом ортопеды и неврологи отмечают некоторые нюансы деформации, которые определяются основным заболеванием, и их сочетание с другими патологическими признаками.
В частности, при полиомиелите (в нашей стране сейчас диагностируется редко, благодаря системе иммунизации населения) полая стопа (преимущественно передний тип) диагностируется с одной стороны, сопровождается небольшим парезом и эквинусом (опора на носочки стопы).
Это состояние стабильное, без прогрессирования, и сочетается с ослаблением мышечной силы голени.
При приобретенных поражениях головного мозга деформация односторонняя, но мышечный тонус резко повышается, сухожильные рефлексы также максимальны.
Если у ребенка наблюдается врожденная патология, то она «отражается» на обеих ступнях и, как правило, прогрессирует вместе с ростом маленького пациента.
Наследственная сенсомоторная нейропатия проявляется двусторонней деформацией стоп, которая неуклонно увеличивается вместе с атрофией мышечной ткани, начинающейся с нижних конечностей и постепенно распространяющейся на все тело.
Массаж и тепловые процедуры отлично сочетаются, что приносит положительный результат
В ортопедической практике также известны случаи, когда диагноз полой стопы ставился человеку, не имеющему никаких сопутствующих заболеваний или травм нижних конечностей. Такое явление объясняется наследственной передачей особого гена, определяющего характерную форму ступни. В этих ситуациях деформация всегда не тяжелая и не обладает прогрессирующим течением.
Диагностика
Врач-ортопед во время приема больного прежде всего визуально определяет наличие деформации, ее степень и тип. Уточняет у пациента длительность заболевания, возможные травмы в прошлом, факт сопутствующих болезней. Далее, чтобы обосновать диагноз и исключить другие формы искривления стопы, обязательно назначается дополнительное обследование.
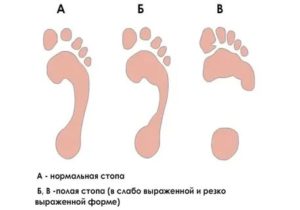
Прежде всего, выполняется рентгенография и плантография. На рентгеновском снимке четко определяется костная структура стопы, следы бывших переломов, наличие выгнутых сводов, кривизну которых можно легко измерить.
На плантограмме ясно видно, на какие части ступни приходится вся нагрузка. Так, при небольшой деформации визуализируются отпечатки пальцев и пятки, а наружный край стопы сохранен в виде тонкой линии.
Чем сильнее искривление сводов, тем шире пятка, наружный край не отпечатывается, а рисунок пальцев становится более узким из-за их когтеобразной деформации.Во многих случаях, чтобы исключить или подтвердить заболевание спинного или головного мозга, пациент проходит развернутое неврологическое обследование. Ему назначается рентгенография, МРТ позвоночника, электромиография (исследование состояния мышечной ткани). Иногда больного дополнительно консультирует онколог.
Лечение
В зависимости от того, какое основное заболевание диагностируется или не выявляется у пациента, врач определяет лечебную тактику.
Как правило, терапия полой стопы – это всегда длительный процесс, в котором комбинируются различные направления.
Если у больного имеется фоновая патология, проявляющаяся деформацией ступни, то осуществляется терапия главного заболевания и одновременно корректируется стопа. В этих случаях лечение полой стопы становится симптоматическим.
Стельки для лечения полой стопы обладают индивидуальными особенностями
В любых ситуациях способ терапии зависит от возраста пациента, выраженности деформации и причин формирования патологии.
Если пациент – ребенок или молодой человек, а полая стопа еще окончательно не зафиксировалась и находится на ранней стадии, то наиболее приемлемым становится консервативный подход.
Если же патология уже оформилась и обладает максимальной выраженностью, то успешным может стать только хирургическое вмешательство.
Консервативное лечение направлено на остановку прогрессирования деформации за счет укрепления костно-мышечного каркаса стопы. Для этого применяются следующие методы:
- массаж и физиотерапия;
- лечебная гимнастика;
- специальная обувь.
Приемы легкого массажа улучшают кровообращение в ступнях, нормализуют состояние нервной регуляции, снимают дневную усталость и уменьшают интенсивность болевого синдрома. Такой же эффект наблюдается и при осуществлении физиотерапевтических мер (тепловые процедуры, электрофорез, грязевые ванны).
Особая роль в лечении полой стопы принадлежит лечебной физкультуре. Упражнения, специально разработанные инструктором для каждого пациента, соответствуют его возрасту и характеру патологии. Они должны выполняться регулярно, на протяжении длительного времени, только так можно будет ожидать положительного результата.
Не менее важен и подбор ортопедической обуви. Все пары обуви, зимнего и летнего назначения, должны быть на низком и широком каблуке, на устойчивой подошве, сама колодка должна хорошо фиксировать ступню.
Чтобы выровнять свод стопы, обязательно ношение ортезов, или специальных стелек. Они всегда изготавливаются индивидуально, в зависимости от степени деформации.Другое ортопедическое приспособление, именуемое брейсами, надевается, как носки, и отлично фиксирует ступню и голеностопный сустав.
Брейсы могут использоваться при многих деформациях ступней
Хирургическое лечение может быть как следующим этапом после консервативного, так и единственным способом терапии. Существует несколько видов операций при полой стопе, из которых хирургом выбирается самый оптимальный. В послеоперационном периоде также используется ортопедическая обувь, массаж, физиотерапия, лечебная гимнастика.
Лечение деформации может занять не один год и даже продолжаться всю жизнь. Пациент должен регулярно наблюдаться у ортопеда и у врача-специалиста по основному заболеванию, постоянно носить специальную обувь, заниматься гимнастикой стопы и строго выполнять все остальные назначения. Только при таких условиях полая стопа может остановить свое прогрессирование.
Источник: https://surgicalclinic.ru/bolezni/polaya-stopa
Полая стопа | Фото до и после, операция, отзывы, лечение, реабилитация и восстановление
Полая стопа характеризуется высоким подъёмом и высоким сводом, что приводит к неправильному распределению нагрузки, болям, нестабильности. Чаще всего полая стопа связана с неврологическими расстройствами, может встречаться в любом возрасте и затрагивать одну или обе стопы. Одной из наиболее часто встречаемых наследственных причин полой стопы является болезнь Шарко Мари Тута.
Симптомы полой стопы
Свод и подъём при полой стопе более выражены чем в норме. Помимо высокого свода и подъёма могут наличествовать следующие признаки:
-молоткообразная или когтевидная деформация пальцев.
-атипичное расположение мозолей (гиперкератоза) на пальцах и стопе вследствие неправильного перераспределения нагрузки.
-боль в стопе в положении стоя и при ходьбе, более выраженная по наружной стороне стопы.
-нестабильность в голеностопном суставе, связанная прежде всего с варусным наклоном пяточной кости.
Некоторые люди с полой стопой могут страдать от так называемой «отвисающей стопы», из-за слабости мышц голени и нарушения мышечного баланса. Это всегда свидетельствует о неврологической причине полой стопы.
Диагностика полой стопы
Диагностика полой стопы всегда начинается с тщательного сбора семейного анамнеза. Осмотр стопы должен производить специалист по хирургии стопы и голеностопного сустава и квалифицированный невропатолог.
При осмотре отмечают изменения свода стопы, наличие мозолей в нетипичных местах, молоткообразную и когтевидную деформацию пальцев. Далее оценивают силу всех групп мышц голени и стопы, паттерн ходьбы, координацию.
В ряде случаев требуется рентгенография стоп, полный неврологический осмотр, ЭМГ, консультация генетика.
Консервативное лечение полой стопы
— Индивидуальные ортопедические стельки позволяют эффективно перераспределить нагрузку на стопу и значительно увеличить устойчивость, предотвращая травмы и уменьшая боль от физической нагрузки.
— Модификация обуви. Использование обуви с высоким плотным голенищем и небольшого каблука расширяющегося книзу позволяют дополнительно стабилизировать голеностопный сустав и стопу.
— Ношение ортопедических бандажей (брейсов, ортезов) типа AFO позволяет эффективно стабилизировать голеностопный сустав и бороться с симптомами «отвисающей стопы».
Когда нужно оперировать полую стопу?
В случае если консервативные меры оказываются неэффективными в борьбе с болью и нестабильностью причиняемыми полой стопой встаёт вопрос о хирургической коррекции деформации.
Специалист по хирургии стопы и голеностопного сустава выберет необходимые вмешательства в каждом конкретном случае.
В случае если полая стопа формируется на фоне неврологического расстройства, велика вероятность повторных вмешательств.
Оперативное лечение полой стопы
Основной целью хирургического вмешательства является устранение боли и улучшения функции опоры и ходьбы за счёт нескольких возможных процедур включающих в себя транспозицию сухожилий, пластику сухожилий, корригирующие остеотомии и в ряде случаев артродез.
Хирургическое вмешательство применяется только в случае когда деформация приводит к болям, мышечной слабости и мышечным контрактурам, нарушая нормальную биомеханику ходьбы. В случае если вы встретили пациента с полой стопой который не предъявляет никаких жалоб, не надо торопиться его оперировать.
Вмешательство на мягких тканях
Формирование полой стопы связано со слабостью передней большеберцовой и короткой малоберцовой мышц, укорочением подошвенного апоневроза и ахиллова сухожилия.
Таким образом оперативная коррекция деформации всегда требует вмешательства на мягких тканях для восстановления сухожильно-мышечного баланса.
Выполняется релиз плантарной фасции (подошвенного апоневроза).
Транспозиция сухожилия задней большеберцовой мышцы на тыльную поверхнсоть стопы, для усиления передней большеберцовой мышцы. Также выполняется транспозиция сухожилия длинной малоберцовой мышцы на место прикрепления короткой малоберцовой мышцы или их тенодез для усиления эверсии стопы.
Производится удлинение ахиллова сухожилия, которое можно выполнить миниинвазивно из кожных проколов.
Операции на костях
В случае если деформация эластичная (отрицательный тест Колмана) выполняется тыльная клиновидная остеотомия основания 1 плюсневой кости.
В случае ригидной варусной деформации пяточной кости (положительный тест Колмана) выполняется её вальгизирующая остеотомия. Всегда выполняется в комбинации с вышеуказанными вмешательствами на мягких тканях и остеотомией основания 1 плюсневой кости.
В случае грубой ригидной деформации может потребоваться выполнение тройного артродеза.
Хирургическое лечение молоткообразной деформации пальцев в составе полой стопы
Слабость тыльного сгибания стопы компенсируется за счёт избыточной работы разгибателей пальцев, что в конечном счёте приводит к формированию молоткообразной или когтевидной деформации пальцев.
В случае если данная деформация доставляет пациенту дискомфорт, затрудняет подбор обуви, показано оперативное лечение – операция Джонсона (Jones).
Производится транспозиция сухожилия разгибателя на нижнюю треть плюсневой кости, а сам палец фиксируется в разогнутом положении спицей. Это вмешательство позволяет пациенту продолжить использовать разгибатель пальцев для разгибания стопы и устраняет деформацию пальцев.
Реабилитация после оперативной коррекции полой стопы
Восстановление после оперативного лечение занимает занимает 6-12 недель, это время требуется для сращения остеотомированных фрагментов костей и приростания пересаженных сухожилий.
В ряде случаев требуется более длительный срок иммобилизации и ограничения осевой нагрузки.
Возможные осложнения оперативного вмешательства стандартные для любой ортопедической операции и включают инфекцию, травму сосудов и нервов, кровотечение, тромбоз, неполная коррекция деформации, несращение остеотомии.
Цель оперативного лечение – получить опороспособную и безболезненную стопу. Учитывая неврологическую причину заболевания полноценная коррекция может быть невозможна, также может потребоваться повторное вмешательство спустя какое-то время после операции из-за прогрессирования основного заболевания.
Источник: http://ortoweb.ru/%D0%9B%D0%B5%D1%87%D0%B5%D0%BD%D0%B8%D0%B5/%D0%A1%D1%82%D0%BE%D0%BF%D0%B0/%D0%9F%D0%BE%D0%BB%D0%B0%D1%8F%20%D1%81%D1%82%D0%BE%D0%BF%D0%B0
Что такое полая стопа: причины, диагностика и лечение
Деформация стопы
Полая стопа – это патологическое увеличение продольного изгиба свода стопы. Приобретает деформацию по типу «арочный изгиб». Значительно влияет на качество передвижения, нарушения опорно-двигательного аппарата, болезненность, быструю усталость при активной ходьбе. Провокация изменений происходит на фоне заболеваний костно-мышечных структур, приводит к инвалидности.
