Расшифровка скрининга второго триместра
Скрининг 2 триместра: когда необходимо делать и нормы? — Лямусик

Само понятие скрининга при беременности обозначает ряд исследований, целью которых является обнаружение пороков развития плода. 2 скрининг включает в себя ультразвуковое исследование и биохимический анализ крови. Если анализ крови проведён раньше, внепланово, то делают только УЗИ.
Зачем нужен 2 скрининг
Второй скрининг не является обязательным, но информация, полученная в результате обследования, является очень ценной. На её основании делаются выводы о полноценности развития ребёнка.
Если показатели исследования отрицательные, то гинеколог может вовремя назначить внутриутробное лечение, дополнительные обследования, или же искусственно вызвать преждевременные роды.
Именно в этот период, родители принимают очень ответственное для себя решение: оставить ли потенциально больного ребёнка или же прервать беременность.
Когда и как делают 2 скрининг
Обычно 2 скрининг проводят с 18 по 20 неделю беременности. Этот период самый удобный для изучения плода и, в случае необходимости, ещё не поздно прервать беременность. Точный срок проведения обследования определяется индивидуально и зависит от состояния здоровья беременной женщины и показателей первого скрининга. В ряде случаев рекомендуют сделать только ультразвуковое исследование.
Биохимический анализ лучше проводить с 16 по 18 неделю. Именно в этот период результат будет наиболее информативным. Важно не пропустить это время, т.к. состав крови беременной женщины меняется очень быстро.
Оптимальным периодом для УЗИ является 19-24 недели. Как правило, его назначают на 19-22 неделю, чтобы, в случае необходимости, назначить повторное сканирование на 22-24 неделю.На УЗИ-скрининге информация считывается при помощи специального датчика через брюшную стенку. Женщина при этом лежит на спине, на кушетке. Результаты пациентка получает сразу же. В ходе исследования, могут быть сделаны фотографии и даже видеозаписи ребёнка в утробе.
Для биохимического исследования кровь берут из вены. Результаты подготавливаются в течении двух недель.
Обязательно ли делать скрининг
Если беременная женщина не находится в группе риска, не имеет осложнений в ходе беременности или если первый скрининг дал положительные результаты, то ей могут предложить пройти только ультразвуковое обследование. Но если будущая мама всё же хочет сделать 2 скрининг, ей не могут отказать.
Обязательным, 2 скрининг является для:
- Женщин, возраст которых более 35 лет;
- Беременных с плохой наследственностью;
- Девушек, переболевших в начале беременности вирусным или инфекционным заболеванием;
- Беременных состоящих в браке с близкими родственниками;
- Будущих мам злоупотребляющих наркотическими и алкогольными веществами. А также, принимающих сильнодействующие медикаменты;
- Женщин с вредными условиями труда;
- Девушек делавших аборт;
- Женщин имевших ранее замершую беременность или переживших выкидыш;
- Для мам с плохими результатами первого скрининга;
Как подготовиться к обследованию
Примерно за сутки, следует отказаться от морепродуктов, сладостей, острой и жареной пищи. Всё это может повлиять на состав крови и дать ложные результаты. За 5-6 часов до забора крови лучше вообще не есть.
Можно выпить негазированной воды, но не позже, чем за 30-40 минут до анализа.
Перед проведением ультразвукового исследования никакой специальной подготовки не требуется. Мочевой пузырь и кишечник можно не опорожнять, это не повлияет на результаты обследования.
Лучше взять с собой пелёнку, полотенце и бахилы, т.к. они предоставляются не во всех клиниках.
Биохимический анализ крови
Биохимический анализ крови включает в себя проверку содержания в крови 3-х элементов:
- ХГЧ (хорионического гонадотропина человека) — гормона вырабатывающегося после наступления беременности;
- АФП (альфа-фетопротеина) — протеина, вырабатываемого желудочно-кишечным трактом и печенью эмбриона;
- ЕЗ (свободного эстриола) — гормона, продуцируемого надпочечниками и печенью плода;
Могут быть произведены измерения ингибина А, но только если к этому есть показания.
Результат подготавливают несколько недель. Он представляет собой отчёт из множества цифровых данных. По отклонениям этих данных от нормы, врачи определяют, риск какого заболевания наиболее вероятен у плода.
Что смотрят на 2 скрининге
При УЗИ-скрининге могут быть обнаружены как незначительные физические дефекты, так и серьёзные аномалии развития. На данной процедуре исследуются такие показатели как:
- Частота сердцебиения эмбриона;
- Окружность груди, живота, головы. Эти показатели могут помочь определить срок беременности, правильность формирования головного мозга, возможные отклонения в развитии малыша;
- Вес и рост ребёнка;
- Количество эмбрионов;
- Зрелость плаценты, её толщина, предлежание;
- Функционирование внутренних органов плода, оценка правильности их формирования;
- Развитость лицевых костей, грудной клетки и позвоночника;
- Правильность формирования черт лица ребёнка (состояние глазниц, образование заячьей губы или волчьей пасти);
- Многоводие или маловодие (и то и другое могут говорить о проблемах, таких как инфекция);
- Количество конечностей, пальцев на руках и ногах;
- Состояние матки (исследуется шейка матки, определяется наличие тонуса);
- Пол ребёнка.
Какие заболевания можно обнаружить у эмбриона в ходе обследования
Во время второго скрининга можно обнаружить отклонения в развитии плода не проявившиеся при более ранних обследованиях. А также подтвердить или развеять возникшие подозрения на физические, умственные, генетические отклонения в развитии плода. К последним относится:
Синдром Дауна. Его можно обнаружить как посредством анализа биохимии крови (будет пониженный уровень эстриола и АФП, и повышенный — ХГЧ), так и на ультразвуковом обследовании (должно насторожить укороченность носовой кости и утолщение воротничковой зоны);
Дефект нервной трубки хорошо определяются на УЗИ и характеризуются повышением уровня АФП, а иногда и снижением эстриола;
Синдром Эдвардса на УЗИ-скрининге выявляется особенностями строения черепа, нарушениями работы органов. Белок, эстриол и ХГЧ в результатах анализа крови будут пониженные.
Возможны ли ложные результаты скрининга 2 триместра и почему
Второму скринингу характерна высокая достоверность (60-90%). Но, случаются и ложные результаты. Организм каждого человека индивидуален и для кого-то отклонения от общепринятых норм ХГЧ, АФП и пр. не говорят о проблемах развития. Обычно, врачи просто предоставляют данные, на сколько процентов существует риск рождения ребёнка с теми или иными отклонениями.
Также способствовать ложным результатам могут такие обстоятельства как:
- Ожирение беременной женщины;
- Сахарный диабет;
- Многоплодная беременность;
- При зачатии методом ЭКО.
Источник: https://lyamusik.ru/beremennost/skrining-2-trimestra-kogda-neobhodimo-delat-i-normy/
Второй скрининг при беременности — расшифровка показателей и нормы
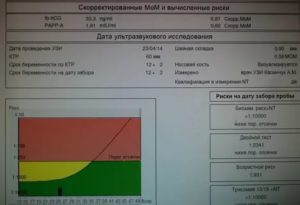
Рассматриваемое обследование проводят в промежутке между 16 и 20 неделями беременности, и оно состоит из двух этапов: УЗИ и биохимического скрининга. При отсутствии каких-либо отклонений на УЗИ тройной тест зачастую не назначается.
В целом же, скрининг второго триместра беременности – процедура добровольная. В некоторых случаях результаты могут оказаться ложноположительными, что провоцирует стресс и негативно сказывается на здоровье матери.
С другой же стороны, благодаря такой диагностике можно выявить и своевременно устранить факторы, мешающие нормальному течению беременности.
Пренатальный скрининг — все виды диагностики и описание
Ультразвуковое исследование
Указанный вид диагностики дает возможность сделать полную оценку уровня развития плода, подтвердить или опровергнуть наличие физиологических отклонений.
Благодаря возрасту малыша, посредством датчика УЗИ можно зафиксировать следующие показатели:
1. Пол
Половую принадлежность можно определить, если эмбрион будет расположен соответствующим образом.
В противном случае будущие родители останутся в неведении до следующего скрининга, либо до рождения ребенка.
2. Фетометрические данные плода
Включают несколько составляющих:
- Длина плечевой кости и кости предплечья. Доктор проверяет наличие всех костных тканей, симметричность предплечий.
- Размеры бедренных костей и костей голени. Берется во внимание количество пальцев на руках и ногах
- Окружность живота.
- Лобно-затылочный размер и бипариентальные параметры головы эмбриона.
- Окружность головы.
- Длина носовой кости. Нормы рассматриваемого объекта исследования составляют: 3,7-7,3 мм на 16-17 неделях беременности; 5,3-8,1 мм на 18-19 неделях; 5,8-8,3 мм на 20-21 неделях. Если предыдущие показатели в норме, но присутствуют отклонения со стороны данной составляющей, считается, что у плода отсутствуют какие-либо хромосомные аномалии.
При значительных отклонениях от нормы всех указанных показателей существует два варианта:
- Возраст плода изначально определен неправильно.
- Эмбрион развивается с определенными патологиями.
Доктор фиксирует следующие нюансы:
- Наличие почек, их симметричность.
- Месторасположение внутренних органов: мочевого пузыря, легких, желудка и т.д.
- Структуру лицевых костей. На данном УЗИ можно выявить дефекты в анатомии верхней губы.
- Строение сердца в четырехкамерном срезе.
- Размеры мозжечка, боковых желудочков мозга, большой цистерны эмбриона.
4. Информация о плаценте
Наиболее удачное место крепления плаценты – задняя стенка матки, или зона, приближенная к ее дну.
В той ситуации, если плацента расположена на передней стенке матки, существует риск, что в будущем произойдет ее отслойка.
Структура плаценты с 16 по 20 неделю должна быть однородной. При наличии отклонений назначают лечение, нацеленное на нормализацию кровообращения.
5. Количество амниотической жидкости (околоплодных вод)
При незначительном маловодии лечебные мероприятия ограничиваются витаминотерапией, коррекцией рациона питания, ограничением физических нагрузок.
Как выполняется анализ амниотической жидкости?
Выраженное маловодие требует более серьезных мер, которые будут включать прием специальных медикаментов. Это связано с тем, что подобное явление может негативно сказаться на развитии конечностей и позвоночника эмбриона, спровоцировать аномалии в нервной системе. Зачастую детки, которые были выношены в условиях маловодия, страдают умственной отсталостью и худобой.
Не менее опасным для плода является выраженное многоводие. Беременную в таких ситуациях чаще всего госпитализируют и назначают комплексное лечение.
6. Количество сосудов пуповины
Нормой считается состояние, когда у плода фиксируется две артерии и одна вена.
В тех ситуациях, когда УЗИстом выявлено меньше сосудов, впадать в панику не стоит. Хорошие результаты биохимического анализа крови, а также отсутствие отклонений в развитии плода (согласно ультразвуковой диагностике) свидетельствует о том, что единственная артерия полностью компенсировала работу отсутствующей.
Если же на пуповине у ребенка диагностируют наличие всего одного сосуда — скорее всего, он родится с маленьким весом, и по мере его роста могут иметь место погрешности в работе сердца. Такая ситуация требует регулярного контроля со стороны соответствующего доктора.
В будущем родители должны следить за правильным питанием, укреплять защитные реакции организма малыша.
Доктор обращает внимание на размеры шейки матки.
Если, по сравнению с предыдущим скринингом, наблюдается ее укорочение (менее 30 мм), открытие или размягчение ее тканей, может назначаться установка пессария для сохранения беременности.
Тройной тест
После прохождения ультразвукового обследования беременную ожидает следующий этап скрининга: биохимический анализ венозной крови.
задача указанного тестирования – определение трех показателей:
1.Свободного эстриола – полового гормона, который дает о себе знать с первых дней образования плаценты, и уровень которого с каждым месяцем увеличивается: 1,18-5, 52 нг/мл на 16-17 неделях беременности; 2,42-11,20 нг/мл на 18-19 неделях; 3,9-10,0 на 20-21 неделях.
Критическое (40% и более) снижение рассматриваемого гормона может быть следствием нескольких явлений:
- Существует угроза выкидыша.
- Присутствуют определенные аномалии в развитии нервной трубки эмбриона либо его внутренних органов. В частности, это касается надпочечников.
- В структуре плаценты произошли серьезные нарушения.
- Имеет место быть внутриутробная инфекция.
- У плода диагностируется синдром Дауна.
- На момент сдачи тройного теста беременная лечилась антибиотиками.
Источник: https://www.operabelno.ru/vtoroj-skrining-pri-beremennosti-rasshifrovka-pokazatelej-i-normy/
Расшифровка второго скрининга УЗИ
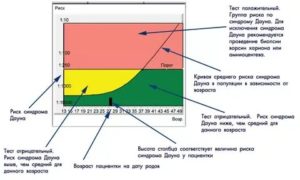
Во втором триместре беременной женщине назначается повторный скрининг, подтверждающий или опровергающий данные, которые получены в первом комплексном исследовании.
Данный период является наиболее подходящим для диагностики гормонального уровня плода. Полученные данные дают возможность оценки его развития.
В этой статье подробно рассказывается, каковы нормы скрининга 2 триместра по УЗИ, анализу крови.
Для чего назначается проведение второго обследования
Второе скрининговое обследование проводится в районе 16–20 недели беременности. Данные сроки неслучайны. Так как плод подрос, у него уже заложены все основные важные для жизненных обеспечений системы.
Исследование, проведенное до 12 недель, относится к первому скринингу. Диагностика носит определенную цель выявления аномалий систем, их органов, обнаружения хромосомных нарушений.
При наличии серьезных отклонений, врачи могут рекомендовать преждевременные роды.
Кто входит в группу риска
Второй скрининг назначается каждой женщине, находящейся в интересном положении. Однако группа риска для проведения данного исследования, состоит из следующих беременных женщин:
- первородящих, которые имеют возраст больше 35 лет;
- людей, которые находятся в близком родстве;
- женщин с отягощенной гинекологической историей;
- женщин, работающих на вредных условиях труда;
- с отягощенной наследственностью;
- при наличии в анамнезе мертворожденных детей, выкидышей, замершей беременности;
- беременных, принимающих алкоголь, наркотики.
Скрининг второго триместра – комплексное исследование, включающее в себя УЗИ-диагностику, биохимический тест. Если женщина легко переносит беременность, ребеночек развивается в соответствии с нормой, то, в этой ситуации, врачом не назначается проведение второго тестирования.
УЗ-диагностика
При втором скрининге проводится назначение второго УЗИ. Во время которого врачом получается информация о том, сколько у женщин плодов, то есть является ли беременность многоплодной, уточняется срок беременности. Порой он отличается оттого, что определило первый результат. Также врач сообщает о предполагаемой дате родов и, при желании женщины, может сказать пол ребенка.
Второе УЗИ при беременности оценивает такие показатели, как:
- анатомия внутренних систем;
- какова частота сердцебиений у плода;
- вес ребеночка и его сравнение по специальной формуле с предыдущим результатом;
- какое состояние имеют околоплодные воды.
Наибольшее внимание врач уделяет таким параметрам, как:
- структура лица;
- размеры плода;
- какую зрелость имеют легкие ребеночка;
- структура органов;
- количество пальцев;
- сформированность плаценты;
- объем околоплодной жидкости.
В результате врач выписывает заключение о состоянии плода, наличии у него нарушений в развитии. Если выявлены отклонения от нормы по УЗИ, тогда женщине рекомендуют пройти исследование с допплером.
Эта диагностика позволит оценить проходимость кровеносных сосудов, маточный, плацентарный, артериальный кровоток.
А также степень насыщения кислородом головного мозга ребеночка в данный промежуток времени.Результаты размера плода по месяцам
Важно! Чтобы получить наиболее точный диагноз, УЗИ 2 триместра должно два раза провестись с доплером, с разрывом в две недели. Причем обследование желательно пройти на двух разных аппаратах.
Когда при втором исследовании ультразвуком получается плохой результат развития ребеночка, то женщине назначается диагностика с доплером. Она проводится в любое время и не требует дополнительной подготовки. Полученные данные фиксируются на ленте. Это позволит в дальнейшем проводить контроль за лечением и отмечать наличие изменений. Расшифровка УЗИ 2 скрининга проводит оценку:
На каком сроке делают третье УЗИ при беременности?
- сосудов матки;
- пуповинных артерий;
- сосудов головного мозга ребенка.
При определении состояния сосудов матки используется индекс резистентности. Врачом оценивается отдельно левая, правая маточная артерия. Это связано с тем, что при наличии токсикоза происходит нарушение кровообращения одного сосуда. Если проанализировать результаты только одной артерии, то получится неверная, ложная информация, которая может нанести вред будущей мамочке и плоду.
К сведению, если женщина в третьем триместре страдает от токсикоза, то у нее нарушенный кровоток правого сосуда матки. При позднем токсикозе могут вытекать негативные последствия для плода. Нормативы на 20 неделе индекса резистентности – 0,52. Причем допустимая граница может колебаться от 0,37 до 0,70. Исследовать пуповину необходимо при нахождении плода в покое.
А также при его сердечном ритме, колеблющемся от 120 до 160 ударов в минуту. Обусловлено это тем, что при каких-либо отклонениях частоты сердцебиений происходит изменение индекса резистентности в пуповинной артерии. Пуповина содержит две основных артерии, одну вену. УЗИ второго скрининга ставит перед собой цель выявить наличие аномалии.
Если у кровеносных сосудов будут иметься некоторые отклонения, тогда ребеночек страдает от дефицита питательных веществ. Это негативно скажется на дальнейшем росте, развитии. Бывают случаи, когда плод подстраивается под создавшиеся положение. В итоге происходит рождение здорового младенца с небольшим весом.
Во время диагностики можно оценить возможность развития аномалий плода
Когда функционирует лишь один кровеносный сосуд с нарушенным кровотоком, то имеется вероятность отрицательного исхода беременности. Женщине необходимо будет пройти дополнительное УЗИ и сдать кровь на наличие хромосомных аномалий.
При нарушении кровотока артерий головы будет наблюдаться сниженный пульсационный индекс. Его повышенный уровень позволяет предположить наличие кровоизлияния в мозг. Нормой ПИ является показатель 1,83.
Его допустимый параметр варьируется в пределах от 1,36 до 2,31.
Анализ крови
После того как ультразвуковые результаты будут получены, женщине назначается анализ крови на биохимию, так называемый тройной тест, который позволит выявить в крови следующие вещества:
- Гормон ХГЧ, который наблюдается только во время беременности. Он помогает определить произошло ли зачатие в домашней диагностике.
- Белок АФП. Наличие нормальных показателей говорит об обеспечении младенца необходимым иммунитетом от матери.
- Гормон стероидного вида НЭ способствует естественному обмену между материнскими и детскими веществами.
Результат
После получения результатов анализа крови, врачом сопоставляются его показатели с нормой. При этом необходимо учитывать момент того, на какой неделе произошло исследование. На основании полученных данных выставляется предположение о том, как протекает беременность, какое состояние здоровья у малыша.
Нормы ХГЧ
На хороший результат можно рассчитывать при следующих нормах (измерения даются в нг/мл):
- от 10000 до 58000 на 16 неделе беременности;
- от 8000 до 57000 между 17–18 неделей;
- от 7000 до 49000 на 19 недели беременности.
Если у женщины в ходе исследования наблюдается незначительное отклонение второго скрининга, то не стоит отчаиваться, поскольку оно не несет большой ценности.
Когда уровень больший, чем положено, то данный факт может говорить о беременности не одним плодом. Если норма повышается наполовину, тогда имеется риск рождения ребенка с синдромом Дауна.
К сведению, при многоплодной беременности проводить скрининг тесты бессмысленно, так как его результаты будут незначительно завышены.
Кроме многоплодности, причина повышенного результата ХГЧ может предполагать сахарный диабет у женщины или хромосомные аномалии плода. Заниженный результат гормона говорит о возможности замирания беременности, развития хромосомных аномалий. Кроме того, понижение нормы может быть признаком существующей угрозы выкидыша, несостоявшейся плаценты, наличия синдрома Патау.
Нормы АФП, ХГЧ по неделям, на которые ориентируются при расшифровке результатов анализа
Нормативы АФП
Белок АФП вырабатывается организмом плода после 5 недели внутриутробного развития. При помощи околоплодных вод, белок проникает в кровеносную систему матери. К параметрам АФП относятся следующие нормы, измеряемые в ед/мл:
- 15–60 на сроке между 12–14 неделей;
- 15–95 на сроке между 15–19 неделей;
- 27–125 на 20 неделе.
Если во время исследования обнаружилось пониженное количество белка в печени ребеночка, то это является поводом для предположения подозрений на наличие синдрома Дауна.
Кроме того, данный результат может говорить об неверно определенном сроке беременности, пузырном заносе плода.
Когда во время обследования обнаруживается повышенный уровень АФП, то можно предполагать о неправильном развитии нервной системы, нарушении печени.
Обычно эти патологии вызываются вирусной инфекцией, которой переболевает женщина в первом триместре беременности.Стероидный гормон НЭ имеет следующие показатели нормы, измеряемые в нг/мл:
- от 5,7 до 15 между 13–14 неделями;
- от 5,4 до 21 между 15–16 неделями;
- от 6,6 до 25 между 17–18 неделями;
- от 7,5 до 28 между 19–20 неделями.
Когда скрининг обнаруживает отклонение в виде повышения нормы, то это может быть признаком наличия многоплодной беременности. Кроме того, повышение НЭ говорит о нарушенном функционировании печени, большом плоде. Пониженный показатель образуется в результате инфицирования ребеночка, раннего приема антибиотиков, аномалий развития, недостаточности плацентарного вида.
Критическое понижение гормона НЭ бывает признаком:
- угрозы выкидыша;
- аномалий надпочечников;
- плацентарных нарушений;
- синдрома Дауна.
Кроме того, завышаться показатель НЭ может в том случае, если женщина в момент сдачи анализа принимала антибиотики.
При втором скрининге происходит оценка кровоснабжения плода
Важно! Не следует рассматривать отклонение НЭ, как прямое доказательство патологий. При плохих результатах следует пройти дополнительное исследование.
Имеется ряд соотношений, которые влияют на получение результатов скрининга. Данной диагностике присущ небольшой процент погрешности. Даже безупречные анализы могут не всегда сказать о наличии патологии. Соответственно, при плохих результатах может родиться здоровенький малыш. Это касается биохимического анализа крови.
К факторам, влияющим на исследование, относятся:
- наличие хронических заболеваний матери, например, больные почки, печень;
- наличие плохих привычек, таких как: курение, злоупотребление алкоголя;
- избыточный вес, при котором повышаются показатели;
- многоплодная беременность;
- зачатие, наступившее в результате ЭКО.
Что делать, если у женщины плохие результаты скрининг-теста
Если у женщины обнаружились плохие результаты, нельзя паниковать. Чаще всего 10 % из них оказываются неверными. Однако, при высокой степени риска, будущей мамочке нужно как можно быстрей обратиться к генетику, который назначит дополнительные тесты, позволяющие оценить наличие врожденной или хромосомной патологии. Чаще всего рекомендуется следующее исследование:
- Кордоцентоз представляет собой забор крови плода через пуповину. Данный тест назначают не раньше 18 недели. Он нередко становится причиной выкидыша, внутриутробного заражения ребеночка.
- Амниоцентез – это оценка околоплодных вод. Для их забора врачом прокалывается брюшина. Этот анализ довольно эффективен, но часто приводит к выкидышу.
- НИПТ можно делать с 10 недели. Тестирование проводится путем забора крови матери из вены. Если получается отрицательный результат, то это является 100 % гарантией рождения здорового ребенка.
Не следует рассматривать отдельное отклонение, как показатель патологического явления. Судить об аномалиях можно лишь после проведенного комплексного исследования.
Источник: https://apkhleb.ru/uzi/rasshifrovka-vtorogo-skrininga
Cкрининг 2 триместра: расшифровка УЗИ и нормальные показатели
В наше время доктора направляют каждую беременную женщину на ультразвуковое исследование. Стандарт подразумевает три ультразвуковых обследования независимо от наличия жалоб, даже если плод оценивается как здоровый.
Так называемые перинатальные скрининги включают, помимо ультразвука, биохимический анализ крови будущей матери.
Зачем нужен скрининг 2 триместра и каковы нормы по УЗИ, на каком сроке он выполняется и для чего – об этом и другом расскажем в данной статье.
Когда назначают ультразвуковую диагностику?
Скрининговое УЗИ обычно выполняется 3 раза, так как принято разделять срок гестации на 3 триместра.
Первый скрининг делают с 10-й по 14-ю неделю беременности, и часто только это исследование подразумевает двойной тест: помимо ультразвука выполняют анализ венозной крови беременной женщины. Результаты такой процедуры с точной статистической вероятностью определяют, насколько возможно развитие опасных аномалий у плода.
Второй ультразвуковой скрининг, как правило, не включает других анализов. Исключение – подозрение на патологии при первом исследовании или женщины так называемых групп риска. УЗИ 2 триместра делают с 18-20-й по 24-ю неделю со дня последней менструации. Соблюдение точных сроков очень важно, так как при их несоответствии расшифровка УЗИ считается неточной.
И, наконец, третий скрининг соответствует 3-му триместру беременности, выполняется с 30-й по 34-ю неделю.
Кому и для чего нужен второй скрининг?
2 скрининг УЗИ в нашей стране назначают каждой беременной женщине вне зависимости от наличия жалоб. Но особенно внимательно следует относиться к исследованию беременным из групп риска.Сюда относятся:
- первобеременные старше 35 лет;
- лица, состоящие в близкородственном браке;
- беременные с отягощенным акушерско-гинекологическим анамнезом;
- страдающие алкоголизмом и наркоманией родители.
Но и всем остальным будущим матерям следует относиться ко второму УЗИ-скринингу ответственно, чтобы не пропустить возникновение угрожающей беременности патологии на раннем этапе. Соответствие результата скрининга и нормы УЗИ позволит женщине чувствовать себя спокойно, понимая, что с ней и ребенком всё в порядке.
Какие показатели оценивает скрининг 2 триместра?
Во время УЗИ второго триместра врач-сонолог обязательно обратит внимание на соответствие размеров плода (фетометрических показателей) сроку гестации. Есть также ряд особых признаков-маркеров, по которым принято судить о наличии аномалий и пороков у ребенка.
Специалист помимо прочего оценивает:
- нарушение формирования костей черепа (носовая кость, кости твердого неба);
- размер и строение легких, их зрелость;
- состояние внутренних органов (например, формирование полостей сердца и кровоток в них);
- наличие всех пальцев на руках и ногах (изменение их количества говорит о внутренних нарушениях).
Значения в пределах нормы по УЗИ плода не позволяют врачу закончить исследование. Дополнительно необходимо оценить состояние репродуктивной системы матери, так как это очень сильно отражается на течении беременности. Степень зрелости плаценты, состояние матки и яичников и количество околоплодных вод – важные значения, оцениваемые в каждом из 3 триместров беременности.
Расшифровка заключения УЗИ
После исследования специалист обязательно выдает женщине заключение. Но для несведущего человека такие данные вряд ли информативны. Традиционно сонолог не ставит диагноз, а направляет беременную к участковому гинекологу, который консультирует пациентку по всем интересующим вопросам.
Если будущей матери приходится ждать консультации лечащего врача несколько дней, она непременно поинтересуется соответствием результатов перинатального скрининга норме заранее. Следует помнить, что врач всегда судит о патологии только по совокупности показателей фетометрии, и почти никогда его не настораживает какое-то одно значение.
Каждый ребенок индивидуален даже до появления на свет. И если у будущей мамы есть действительно серьезные причины для опасений, то специалист УЗИ об этом ей сообщит незамедлительно. Все же расскажем об основных показателях второго скрининга и их значениях в норме.
Длина тела и вес плода
В начале второго триместра эмбрион очень активно растет, и трудно судить о нормативах. В среднем длина плода нарастает от 10 до 16 см между шестнадцатой и двадцатой неделями беременности. Здесь важно учитывать не абсолютный показатель в сантиметрах, а увеличение роста по неделям.
Если специалиста что-то насторожит, беременной предложат повторное исследование спустя неделю-две.
Фетометрические показатели плода
Вес плода по УЗИ можно определить только при помощи специальных формул.Поэтому это значение может быть очень неточным в зависимости от прибора, врача и позы ребенка в утробе. При весе около 300 грамм к 20-й неделе все органы ребенка полностью сформированы, а с 22 недель или приблизительно 450 грамм рожденный преждевременно кроха может выжить. Это кажется невероятным!
Окружность живота и головки
Так же как и рост ребенка, эти важные значения варьируются в широком диапазоне и должны строго соответствовать сроку беременности. Нередки случаи, когда “отставание в развитии” на практике оказывалось неверно диагностированным сроком беременности. Впрочем, широкое внедрение ультразвуковой диагностики ранних сроков снизило количество таких ошибок.
Результаты измерения окружности головы и живота плода и их соответствие возрастной норме указаны в таблице.
Нормы окружности живота и окружности головки плода в миллиметрах
Бипариетальный (БПР) и лобно-затылочный (ЛЗР) размер головки плода
Неудивительно, что вся ультразвуковая диагностика патологий во время беременности построена на измерениях головки в 3 проекциях. Вряд ли хоть один орган человека сопоставим по сложности и важности с головным мозгом. Нормальные значения УЗИ по этим показателям также представлены в таблице.
Таблица норм ЛЗР и БПР
Отклонения от референсных значений могут говорить о формировании серьезных уродств плода, таких как анэнцефалия либо водянка головного мозга. Но как правило, о таких заболеваниях судят по нескольким повторным УЗИ.
Длина костей: голени, бедренной кости, плечевой и предплечья
Некоторое отклонение от указанных в таблице норм по неделям беременности допустимо, и может определяться индивидуальными особенностями. Врача насторожит резкое укорочение всей конечности либо различная длина рук или ног у одного ребенка.
Еще один числовой показатель, который обязательно вносят в заключение УЗИ ввиду важности: амниотический индекс (АИ).
Этот индекс получают путем измерения расстояния от тела плода до стенки матки в трех точках, так что вероятность ошибки низка.
Несмотря на то что возможные колебания этого индекса очень широки в пределах от 70 до 300 мм, превышение или низкие его показатели могут угрожать развитию беременности и требуют экстренного вмешательства врачей.
Таблица с показателями амниотического индекса
Заключение
В наше время УЗИ при беременности является незаменимым методом для обнаружения патологий у внешне здоровых пациенток. Его отличает абсолютная безболезненность, безопасность для матери и плода, широкая доступность.
Благодаря введению трех обязательных перинатальных скринингов удалось помочь множеству женщин и спасти немало детей.
В статье подробно рассказано, на каком сроке и с какой целью выполняют скрининг второго триместра беременности.
Источник: https://uziprosto.ru/ultrazvuk/pri-beremennosti/skrining-2-trimestra-normy-traktovka.html
Скрининг второго триместра беременности: расшифровка | Мой Гинеколог

Скрининг второго триместра является логическим продолжением скрининга первого триместра беременности. Этот анализ помогает выявить риск рождения ребенка с аномалиями развития, такими как синдром Дауна, анэнцефалия, расщепление позвоночника и другие.
На каком сроке делают скрининг?
Скрининг второго триместра проводят на сроке беременности от 14 до 20 недель (лучше провести скрининг на 16-18 неделе беременности).
Какие анализы делают во 2 триместре?
Во втором триместре вы сдадите биохимический анализ крови на определение уровня:
- ХГЧ
- АФП
- Свободного эстриола
- Ингибина А
На этом этапе также учитываются данные УЗИ, проведенного еще в первом триместре беременности.
Что такое двойной, тройной и четверной тесты?
К сожалению, не во всех клиниках и лабораториях есть возможность определить уровень сразу всех 4 показателей. Если в скрининге второго триместра измеряется только уровень ХГЧ и АФП – то это двойной тест второго триместра. Тройной тест – это определение ХГЧ, АФП и свободного эстриола. Четверной тест – это определение ХГЧ, АФП, свободного эстриола и ингибина А.
Все эти тесты могут рассматриваться вместе с данными УЗИ первого триместра. Такой тест называют комбинированным.
Норма ХГЧ
Норма для ХГЧ зависит от срока беременности. С нормами для вашего срока вы можете ознакомиться тут.
Внимание! Нормы для ХГЧ могут отличаться в разных лабораториях, поэтому указанные данные не окончательны, и вам в любом случае нужно проконсультироваться с врачом. Если результат указан в МоМ, то нормы одинаковы для всех лабораторий и для всех анализов: от 0,5 до 2 МоМ.
ХГЧ: что если он не в норме?
Если уровень ХГЧ выше нормы для вашего срока беременности, либо превышает 2 МоМ, то у ребенка повышен риск синдрома Дауна и синдрома Клайнфельтера.
Если ХГЧ ниже нормы для вашего срока, либо составляет менее 0,5 МоМ, то у ребенка повышен риск синдрома Эдвардса.
Норма АФП
АФП, или альфа-фетопротеин, это белок, который обнаруживается в крови всех беременных женщин. Уровень АФП постепенно повышается с 14 недели беременности, и растет до 32-34 недель, а затем начинает понижаться.
Норма для АФП зависит от срока беременности:
- 13-15 недель: 15-60 Ед/мл, либо от 0,5 до 2 МоМ
- 15-19 недель: 15-95 Ед/мл, либо от 0,5 до 2 МоМ
- 20-24 недели: 27-125 Ед/мл, либо от 0,5 до 2 МоМ
Внимание! Нормы в Ед/мл могут отличаться в разных лабораториях, поэтому указанные данные не окончательны, и вам в любом случае нужно проконсультироваться с врачом. Если результат указан в МоМ, то нормы одинаковы для всех лабораторий и для всех анализов: от 0,5 до 2 МоМ.
АФП: что, если он не в норме?
Если АФП выше нормы для вашего срока, либо превышает 2 МоМ, то у вашего ребенка повышен риск нарушений развития спинного и головного мозга (анэнцефалия и расщепление позвоночника). Также повышенный уровень АФП встречается при многоплодной беременности.
Если АФП ниже нормы для вашего срока, либо составляет менее 0,5 МоМ, то у ребенка повышен риск синдрома Дауна, синдрома Эдвардса.
Норма свободного эстриола
Свободный эстриол – это вещество, которое обнаруживается в крови беременных женщин и является показателем благополучия ее будущего ребенка. Уровень свободного эстриола зависит от того, насколько хорошо работают надпочечники плода.
Норма свободного эстриола в крови сильно зависит от лаборатории, в которой вы сдаете анализ. В этой статье я не буду приводить нормы для эстриола, так как они слишком отличаются для разных лабораторий и это может только ввести вас в заблуждение.
Внимание: сдавая анализ крови в лаборатории, всегда требуйте нормы для каждого из показателей. Лаборатория обязана предоставить такую информацию.
Если же результат анализа выдан в единицах измерения МоМ, то норма свободного эстриола для любого срока беременности: от 0,5 до 2 МоМ.
Свободный эстриол: что, если он не в норме?
На уровень свободного эстриола в крови могут повлиять некоторые лекарства, принимаемые во время беременности: это Дексаметазон, Преднизолон, Метипред, антибиотики. Если вы принимаете какое-либо лекарство, обязательно укажите это в анкете, которую будете заполнять перед сдачей анализа, либо сообщите специалисту, который берет у вас кровь для анализа.
Если уровень свободного эстриола у вас ниже нормы для вашего срока беременности, либо составляет менее 0,5 МоМ, то у будущего ребенка повышен риск синдрома Дауна, синдрома Эдвардса. Пониженный эстриол может говорить о фето-плацентарной недостаточности, недоразвитии надпочечников у будущего ребенка, угрозе преждевременных родов и отсутствии головного мозга (анэнцефалии) у плода.
Повышенный эстриол (более 2 МоМ) встречается при многоплодной беременности, при заболеваниях печени и крупных размерх плода.
Норма Ингибина А
Ингибин А это вещество, которое присутствует в крови как во время беременности, так и у небеременных женщин. Норма для ингибина А может отличаться в разных лабораториях, поэтому обращайте внимание на результат анализа, указанный в МоМ. Нормальный уровень ингибина А не должен превышать 2 МоМ.
Ингибин А: что, если он не в норме?
Повышение уровня ингибина А сопряжено с повышенным риском синдрома Дауна у будущего ребенка. Также высокий ингибин А встречается при других хромосомных аномалиях у плода.
И тем не менее, описано немало случаев, когда уровень ингибина А во время беременности был повышен в несколько раз, но при этом остальные анализы были в норме, и ребенок в итоге рождался здоровым.
Это объясняется следующими факторами: на уровень ингибина А влияет ваш возраст, вес, срок беременности, курите ли вы, и некоторые другие особенности вашего организма и вашей беременности. Поэтому результаты четверного теста должны оцениваться в совокупности всех анализов (вместе с анализами на ХГЧ, свободный эстриол и АФП).
Что делать, если скрининг 2 триместра не в норме?
Если результаты скрининга второго триместра не так хороши, как хотелось бы, то вам нужно обратиться к врачу-генетику. Генетик еще раз просмотрит все данные анализов (в том числе, результаты УЗИ в первом триместре), тщательно расспросит вас о здоровье до беременности, здоровье вашего мужа и ваших родственников.
Если гинеколог сделает вывод, что имеется повышенный риск синдрома Дауна, либо других отклонений у вашего будущего ребенка, то он порекомендует вам пройти амниоцентез. Амниоцентез позволит расставить все точки над «и» и узнать, действительно ли болен ли будущий ребенок.
Источник: https://www.mygynecologist.ru/content/%D1%81%D0%BA%D1%80%D0%B8%D0%BD%D0%B8%D0%BD%D0%B3-%D0%B2%D1%82%D0%BE%D1%80%D0%BE%D0%B3%D0%BE-%D1%82%D1%80%D0%B8%D0%BC%D0%B5%D1%81%D1%82%D1%80%D0%B0-%D0%B1%D0%B5%D1%80%D0%B5%D0%BC%D0%B5%D0%BD%D0%BD%D0%BE%D1%81%D1%82%D0%B8-%D1%80%D0%B0%D1%81%D1%88%D0%B8%D1%84%D1%80%D0%BE%D0%B2%D0%BA%D0%B0
Расшифровка результатов скрининга 2 триместра: нормы УЗИ
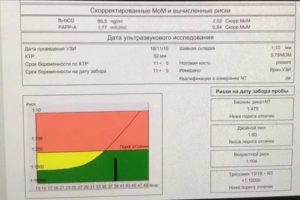
Расшифровка результатов процедур скрининга 2 триместра помогает выявить возникновение риска рождения младенца с хромосомной болезнью, с дефектом нервной трубки или другой патологией.
Скрининг 2 триместра также является подходящим моментом для обследования уровня гормонов плода, в частности гормонов печени и плаценты, за счет чего удается получить подробные данные о развитии будущего малыша.
Особенности проведения скрининга 2 триместра
Перинатальный скрининг второго триместра – расшифровка этого непонятного для будущих мам наименования может звучать проще: проведение комплексного обследования плода с возможностью выявления патологий на генном и хромосомном уровне.
Назначают второй скрининг на протяжении второго триместра беременности.
Но, несмотря на то, что идеальным периодом для его прохождения является срок 16 – 18 недель, будущие мамы могут проходить его, начиная с 14 недельного срока беременности по 20.
Состоит данный вид комплексного обследования обязательно из УЗИ (при необходимости с допплером) и тройного биохимического скрининг-теста.Скрининг 2 триместра считается дополнительным обследованием. Если врач, ведущий беременность, видит, что положение будущей мамы в норме, второй скрининг может и не понадобиться.
В большинстве случаев эта комплексная процедура проводится на платной основе, но это не уменьшает количество желающих пройти 2 скрининг и получить подтверждение того, что их будущий ребенок здоров.
На первом этапе проводится УЗИ. Расшифровка его результатов позволяет получить информацию об общем состоянии будущего ребенка и уточнить срок беременности.
Если при прохождении УЗИ врач выявил в развитии плода отклонения от нормы, то беременной назначают УЗИ с доплером.
Данный тип процедуры позволяет судить о проходимости кровеносных сосудов. Таким методом исследуют маточно-плацентарный кровоток, кровоток артерий пуповины, а также кровоток головного мозга плода.
При этом опытные специалисты утверждают, что для получения точного диагноза отклонения от нормы беременная должна пройти УЗИ с доплером два раза, второй раз – через две недели и лучше всего на другом аппарате.
READ Зачем делают скрининг в 1 триместре?
После прохождения УЗИ второго триместра, в тот же день, делается биохимический анализ крови.
Беременная сдает кровь из вены для «тройного теста», полученные результаты которого позволяют определить в крови уровень следующих веществ:
- ХГЧ (хорионический гонадотропин) – гормон. Присутствует лишь у беременных женщин. Именно ХГЧ позволяет узнать о наступлении беременности с применением домашнего экспресс-теста;
- АФП (альфа-фетопротеин) – белок. В необходимом количестве обеспечивает защиту развивающемуся младенцу от риска возникновения угрозы со стороны материнского иммунитета;
- НЭ (свободный, несвязанный или неконъюгированный эстриол) – представляет собой стероидный гормон. Основной эстроген, способствующий нормальному обмену веществ между двумя организмами – мамы и ребенка.
Расшифровка результатов УЗИ второго скрининга
Так как обычное ультразвуковое обследование второго триместра может поставить под сомнение нормальное развитие плода, будущей маме назначают УЗИ с доплером.
Процедура не требует особой подготовки, поэтому допплерометрия или допплерография может быть пройдена в любое удобное время.
УЗИ допплерометрия и допплерография – обе эти процедуры позволяют провести оценку кровотока.
Все данные визуализируются на экране в виде графического и цветового изображения кривых скоростей, только при проведении допплерографии запись регистрируется на ленте, что позволяет после лечения проконтролировать изменение кровотока в худшую или лучшую строну.Расшифровка результатов УЗИ второго триместра с доплером может носить следующий характер:
- оценку кровотока маточных сосудов;
- оценку артерий пуповины;
- оценку среднего сосуда головного мозга плода.
Оценка состояния маточных сосудов происходит с применением ИР (индекса резистентности).
Специалист определяет состояние кровотока в правой и левой артерии матки, при оценке лишь одной из них результаты получаются ложными и далекими от нормы, что может впоследствии серьезно навредить маме и ее малышу.
:
Указанный факт объясняется тем, что при гестозе (токсикоз) кровоток нарушается лишь в одной артерии.
На этот счет существует следующая теория: если кровоток нарушен в правом сосуде матки, значит, у будущей мамы токсикоз может появиться в третьем триместре беременности.
READ Нормы биохимического скрининга 1 триместра беременности
Очень часто поздний гестоз сопровождают негативные вытекающие последствия. На сроке 20 недель средний ИР маточных сосудов может равняться 0,52; допустимый ИР составляет 0,37 – 0,70.
Обследование сосудов пуповины выполняется при двух условиях: первое – плод находится в спокойном состоянии; второе – сердечный ритм составляет 120 – 160 уд./мин.
Данный факт обусловлен тем, что в случае отклонения результатов ЧСС от необходимых норм происходит снижение или повышение индекса резистентности в артериях пуповины.Пуповина имеет три основных кровеносных сосуда: 1 вена и 2 артерии. Цель УЗИ – выявить возможную аномалию в виде 1 артерии и 1 вены.
В данном случае плод будет испытывать дефицит кислорода и питания, что отрицательно отразится на росте и развитии будущего ребенка.
В конкретных случаях происходит адаптация плода под подобные условия, в результате рождаются здоровые младенцы, но с небольшим весом.
:
Если функционирует один сосуд, в котором нарушен кровоток, на положительный исход вынашивания и родов надеяться не стоит.
Беременной нужно срочно пройти по направлению врача экспертное ультразвуковое обследование и сдать кровь на хромосомные аномалии.
Патология средней артерии головного мозга заставляет страдать будущего младенца: определяется его плохое самочувствие по уровню снижения ПИ (пульсационный индекс) в сосудах мозга.
Если у ребенка наступает кровоизлияние в череп, то происходит повышение ИР в артериях мозга. На 20 неделе беременности средняя норма ПИ в мозговой артерии составляет 1,83; допустимый показатель равняется 1,36 – 2,31.
Расшифровка результатов «тройной скрининг-тест»
Получая результаты анализа крови из вены, специалисты сопоставляют их с установленными нормами текущего триместра, на основании чего судят о протекании беременности, и состоянии здоровья будущего ребенка.
Нормы ХГЧ второго скрининга на сроке:
- 16 недель: 10 000 – 58 000 нг/мл;
- 17-18 недель: 8 000 – 57 000 нг/мл;
- 19 недель: 7 000 – 49 000 нг/мл.
Незначительные отклонения ХГЧ от нормы при прохождении скрининга второго триместра не несут диагностической ценности.
READ На какой неделе необходимо сделать скрининг 1 триместра?
Если биохимический анализ выявил повышенный уровень ХГЧ, то данный факт может говорить о многоплодной беременности.
В данном случае проведение «тройного скрининг теста» вообще не имеет смысла, так как все результаты будут завышены.
:
Также причина повышения этого гормона в крови может сводиться к наличию хромосомной патологии плода или сахарного диабета у беременной.Если биохимический анализ выявил пониженный уровень ХГЧ во втором триместре беременности, это может быть симптомом хромосомной аномалии или замершей беременности.
Нормы АФП (альфа-фетопротеина) на сроке:
- 12 – 14 недель: 15 – 60 ед./мл;
- 15 – 19 недель: 15 – 95 ед./мл;
- 20 недель: 27 – 125 ед./мл.
Отклонение АФП от нормы в виде понижения выработки белка в ЖКТ и печени плода дает повод предположить развитие синдрома Дауна или Эдвардса, а также неправильно указанный срок беременности.
Повышенный уровень АФП считается признаком патологии развития нервной трубки, черепно-мозговой или пупочной грыжи, некроза печени, возникнувшего по причине вирусной инфекции.
Нормы НЭ (свободный эстриол) на сроке:
- 13-14 недель: 5,7 – 15 нг/мл;
- 15-16 недель: 5,4 – 21 нг/мл;
- 17-18 недель: 6,6 – 25 нг/мл;
- 19-20 недель: 7,5 – 28 нг/мл;
Если биохимический скрининг-тест обнаружил отклонение НЭ от нормы в виде повышения его уровня в крови беременной, то это может быть симптомом многоплодной беременности, большого размера плода или нарушения работы печени.
Если биохимический тест определил понижение НЭ, то тогда возможная причина кроется в приеме антибиотиков, инфицировании плода, патологии развития или в плацентарной недостаточности.
Но даже если биохимический анализ и покажет отклонение эстриола от нужных результатов, не стоит без дополнительных исследований воспринимать данный факт как прямое указание на наличие патологии у плода.
Только по совокупности результатов и с применением сравнения показателей всех анализов в динамике можно будет судить о последствиях.
Вы здесь:
20034 0
Источник: https://moydiagnos.ru/issledovaniya/skrining/rasshifrovka-2-trimestra.html
