Защемление нерва, МРТ
Мрт седалищного нерва, что показывает?
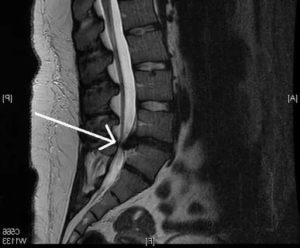
МРТ седалищного нерва (стрелка), вариант нормы
Ишиас — наиболее часто встречающийся симптомокомплекс в неврологической практике, наблюдается у 40% взрослых в отдельные периоды жизни.
Парестезии, пронзающая острая боль (ишиалгия), берущая начало в бедре, иррадиирующая по всей нижней конечности к стопе, слабость в ноге являются следствием повреждения седалищного нерва воспалительного, опухолевого, компрессионного, травматического и сосудистого генеза. Выяснить причину жалоб можно с помощью магнитно-резонансного сканирования.
МРТ седалищного нерва показывает экстраспинальная или интраспинальная патология поддерживает стойкий рецидивирующий болевой синдром, для купирования которого требуются серьезные анальгетические препараты. Наиболее часто ишиас провоцирует грыжа диска одного из поясничных позвонков, сдавливающая нервные корешки.
Ранняя диагностика при самых минимальных симптомах неблагополучия позволяет своевременно назначить адекватную терапию, избежать оперативного лечения, сохранить полноценную двигательную активность и приемлемое качество жизни.
Седалищный нерв — какой отдел позвоночника?
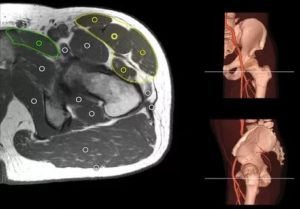
МРТ демонстрирует нормальную анатомию крестцово-подвздошных сочленений, нервного сплетения и седалищного нерва (последние 2 образования указаны стрелками)
При болях, связанных с патологией седалищного нерва, необходимо сделать МРТ пояснично-крестцового отдела позвоночника, крестцово-подвздошных сочленений либо визуализировать грушевидную мышцу (в составе мягких тканей ягодиц).
Подходящий тип диагностической процедуры подскажет невролог. В пояснично-крестцовой области пять пар корешков спинномозговых нервов (L4-5, S1-3) сливаются в самый мощный нерв человеческого организма — седалищный. Данная структура — парная, обеспечивает чувствительность, двигательную активность правой и левой нижних конечностей.
Волокна седалищного нерва выходят из полости малого таза через подгрушевидное отверстие вдоль одноименного бугра и большого вертела бедренной кости, продолжаются в толще ягодичных мышц и простираются в проксимальной части ноги.В области подколенной ямки происходит разделение основного столба на большеберцовый и общий малоберцовый нервы, при поражении которых симптоматика проявляется не в области поясницы и бедра, а со стороны голени и стопы.
Признаки защемления седалищного нерва
Область распространения боли при поражении седалищного нерва
Выраженность клинических проявлений зависит от степени компрессии, вовлеченности в патологический процесс седалищного нерва и локализации повреждения. Несмотря на проводимое лечение у 15-20% людей боль носит затяжной характер (более 6-8 недель), а у 5-8% становится постоянной. Болезнь чаще затрагивает одну конечность.
Характер ощущений вариативен: от чувства дискомфорта в поясничной и/или ягодичной области с иррадиацией в ногу и легкой парестезии (чувство покалывания, ползания мурашек, онемения, жжения) до сильной нисходящей приступообразной боли (прострела) по ходу седалищного нерва, по интенсивности напоминающей удар током.
Следствием часто становится хромота, а мышцы пораженной конечности утрачивают тонус и силу, что выражается трудностями в сгибании колена или поднятии стопы. Пациент, страдающий ишиасом, ограничен в движениях, любая физическая нагрузка, долгое пребывание в вертикальном/горизонтальном положении приводят к усугублению симптомов.
При вовлечении в процесс других периферических путей нервной системы может присоединиться дисфункция тазовых органов, выражающаяся недержанием мочи и кала.
Покажет ли МРТ воспаление седалищного нерва?
Магнитно-резонансная томография остается диагностическим инструментом выбора при оценке воспалительной патологии седалищного нерва. Исследование позволяет определить не только степень выраженности процесса, но и его причину. Магнитно-резонансное сканирование лучше, чем КТ демонстрирует изменения в рыхлых структурах, к которым относят нервные пучки.
Как выглядит седалищный нерв на МРТ?
Причины седалищной невропатии множественны, выделяют:
МРТ седалищного нерва: слева- посттравматический отек правого пояснично-крестцового сплетения на уровне большого седалищного отверстия (стрелки) (Т2, коронарная плоскость); справа- гематома на уровне большого седалищного отверстия с вовлечением грушевидной мышцы, пояснично-крестцовое сплетение и седалищный нерв (наконечники). С противоположной стороны (стрелка) данных за патологию нет (Т1, аксиальная плоскость)
- Травматические. Неудачная внутримышечная инъекция вблизи нерва, скопление нейротоксичного вещества, хирургические вмешательства на тазобедренном суставе, перелом крестца и крестцово-подвздошного сочленения, гематома могут привести к развитию ишиаса. По МР-сканам дифференцируют разрыв, растяжение, сдавление, посттравматическую кальцификацию и пр. Седалищный нерв может быть поврежден в случаях переломов вертлужной впадины и бедра или вывиха головки бедренной кости. Выраженность патологии варьирует от нарушения аксональной проводимости с сохранением анатомической целостности до полного разъединения нервного ствола. МРТ точно демонстрирует как местоположение, так и тяжесть травмы.
МРТ: пресакральный абсцесс с вовлечением левого пояснично-крестцового сплетения (стрелки), справа (наконечник) — норма
- Инфекционные. Абсцесс — скопление гноя и некротического материала, ограниченное фиброваскулярной капсулой. Патология, локализованная в ягодичной и тазовой области, связана с инфекциями желудочно-кишечного и урогенитального трактов. Микроорганизмы проникают в крестцовое сплетение, распространяясь по обычным анатомическим путям. Глютеальный и пресакральный абсцессы, связанные с остеомиелитом, могут непосредственно влиять на пояснично-крестцовое сплетение и седалищный нерв и приводить к развитию ишиаса.
МРТ седалищного нерва: сакроилеит с правосторонним ишиасом, отек в области пояснично-крестцового сплетения (стрелки) (Т2, аксиальная проекция)
- Воспалительные. При сакроилеите (спондилоартропатии) типична боль, проходящая при физической нагрузке и усиливающаяся в конце ночи. Ишиас может быть результатом воспалительных изменений в непосредственной близости от крестцово-подвздошного сустава с распространением на седалищный нерв. Результаты МРТ и КТ патогномоничны. КТ-изображения крестцово-подвздошного сустава демонстрируют костную эрозию и склероз в ранней стадии, сужение и анкилоз в более позднем периоде. МРТ может предоставить информацию об активности заболевания, что важно для ранней диагностики сакроилеита.
МРТ седалищного нерва с контрастом: слева — шваннома (наконечник), справа — саркома мягких тканей с вовлечением нерва (наконечник), с противоположной стороны стрелка показывает норму
- Опухолевые. Опухолевые поражения седалищного нерва встречается редко и обычно наблюдается при первичных новообразованиях. К ним относят: шванному, нейрофиброматоз, нейролимфоматоз и злокачественную нейрофибросаркому. На МРТ видны внутрибрюшинные новообразования, вызывающие сдавление или инвазию (прорастание) седалищного нерва, например, лимфомы и вторичные опухоли, происходящие из соседних мягких тканей и костных структур — гипернефрома, рак кишечника, яичников, простаты и пр.
Ишиас диагностируют при доброкачественных (липома) и злокачественных (саркома) опухолях граничащих мягких тканей, метастазах в соседние мышцы. Большинство костных новообразований, вызывающих пронизывающую боль в ноге, расположены в области таза и проксимального отдела бедра. МРТ и КТ показывают и локализацию патологического очага, и его связь с седалищным нервом.
КТ седалищного нерва: аневризма правой внутренней подвздошной артерии (стрелка)
- Сосудистые. Из-за особенностей топографии любое (псевдо)аневризматическое расширение подвздошной артерии и ее ветвей может повлиять на седалищный нерв. Основной механизм — компрессионное воздействие, а ишемия может играть усугубляющую роль. Прямое давление на седалищный нерв в результате артериовенозной мальформации или сосудистого свища может вызывать ишиас.
- Прочие. К иным причинам относят эндометриоз, синдром грушевидной мышцы, беременность, фиброзные изменения на фоне лучевой терапии, остеоартрит, связанный с дегенеративными изменениями (образованием остеофитов) в крестцово-подвздошных и тазобедренных суставах, ретроверсированную матку и пр.
При обращении в диагностический центр “Магнит” в СПб Вы уже через 1,5 часа узнаете причину прострелов в спине, ягодице или нижней конечности. Все исследования проводят на высокопольном томографе с закрытым контуром Siemens (экспертный класс). Приходите — мы Вас ждем!
Источник: https://spb24mrt.ru/mrt-info/mrt-sedalischnogo-nerva-chto-pokazyvaet
Защемление седалищного нерва

Седалищный нерв – один из самых длинных в организме человека. В ситуации, когда он оказывается защемленным межпозвоночным диском, пациент может испытывать крайне неприятные болевые ощущения, терпеть дискомфорт, потерю подвижности и чувствительности конечностей.
Чаще всего верным признаком того, что у вас ишиас становится появление резкой боли в спине, внезапное онемение мышц. Нередко всё это сопровождается нарушением работы внутренних органов.
Как правило, болезненное состояние возникает внезапно, но чтобы избавиться от его последствий вам потребуется длительный промежуток времени.
Симптомы и причины
Первое, что указывает на наличие защемления – появление сильной боли. Она накатывает на человека приступами, может усиливаться при движении или физической нагрузке.
Само по себе ощущение бывает разной интенсивности и концентрируется в разных участках тела. Наиболее частая область – поясница.
Помимо этого, ишиас проявляется болью в ягодицах или на задней поверхности бедра, а такжераспространяется на остальную поверхность ноги.
Еще одним признаком может стать изменение рефлексов при проверке врачом. Именно по этой причине перед назначением специальных методов диагностики, проводится стандартное обследование.
Нередко пациент ощущает изменение состояния кожи — онемение или появление мурашек. Это указывает, что в данной зоне концентрируется защемление. Онемение может сопровождаться и ослаблением мышц. По этой причине у человека, который испытывает ишиас, меняется походка – он заваливается на одну сторону, так как мышцы подводят его или он сам сознательно старается снизить нагрузку на больную ногу.
Среди причин возникновения защемления, медики выделяют сразу несколько факторов, среди которых:
- Наличие межпозвоночной грыжи.
- Развитие новообразований.
- Остеохондроз.
- Изменение или даже потеря коленного, ахиллова, подошвенного рефлекса при проверке врачом.
Это лишь несколько факторов, которые вполне могут стать причиной защемления. Часто таким недугом страдают люди с малой двигательной активностью, а также те, кто вынужден сталкиваться с сильными нагрузками. Ишиас – это еще и возрастная болезнь. Как показывает медицинская практика, очень часто такой диагноз выставляется людям в весьма преклонном возрасте.
Диагностика
В большинстве случаев для определения наличия у пациента защемления бывает достаточно и простого осмотра. Пациента проверяют на рефлексы, смотрят на ровность походки.
Однако для того, чтобы разработать правильную методику, по которой в будущем будет проводиться лечение ишиаса, врачу может потребоваться провести ряд специальных процедур. Они направлены на выявление самой причины болезненного состояния, для последующего её устранения.
Одной из наиболее частых процедур, которые проводятся для диагностики такого недуга, становится МРТ и УЗИ. Также применяется компьютерная томография и рентгенография. Среди этих методов наибольшей популярностью пользуется магнитно-резонансная томография. Она позволяет получить четкий и точный снимок состояния организма больного.
Лечение защемления седалищного нерва
Итак, у вас обнаружили ишиас, что делать в такой ситуации? Правильный ответ – как можно скорее обращаться к врачу. Отсутствие правильного лечения седалищного нерва может привести к появлению хронического воспалительного процесса, который крайне негативно сказывается на здоровье человека.
Для того, чтобы снять боль и вернуть пациенту двигательную способность, врач использует специальные противовоспалительные препараты. После этого в ход идет физиотерапия, лечебная гимнастика и акупунктура.
Многое зависит и от пациента, ведь ишиас – верный признак того, что вы ведете неправильный образ жизни.В зависимости от причины возникновения защемления, от пациента может потребоваться начать выполнять оздоровительную гимнастику, поменять свой стиль жизни, больше двигаться и быть осторожнее с большими нагрузками.
Лечение в нашей клинике – доступно каждому
Обращение к специалистам нашего медицинского центра поможет вам снять болевые ощущения и вернуть себе способность свободно двигаться. Врачи обладают всем комплексом знаний о защемлении седалищного нерва – симптомы, лечение, способы реабилитации после перенесённого недуга.
У наших специалистов имеется большой опыт работы в выбранной области, так что вы всегда можете положиться на их профессионализм. В нашей клинике имеется всё необходимое для проведения правильной физиотерапии и других методов воздействия на пораженный нерв.
Для пациентов у нас создается комфортная атмосфера, способствующая быстрому и приятному лечению. Наши цены – одни из самых доступных в столице, мы предоставляем гибкую систему бонусов и специальных предложений. Смело обращайтесь к нам и начните новую жизнь без боли и дискомфорта.
Источник: https://www.Ldc-Mrt.com/pacientam/bolezni/oporno-dvigatelnogo-apparata/zashhemlenie-sedalishhnogo-nerva.html
Мрт седалищного нерва в сети клиник
Вызов врача
на дом Консультация
онлайн
Тест на коронавирус
Седалищный нерв – самое крупное стволовое нервное образование у людей.
К сожалению, распознать патологические процессы, затрагивающие седалищный нерва, полагаясь только на жалобы пациента, невозможно. Поэтому при наличии жалоб назначается инструментальная диагностика, и в большинстве случаев это — магнитно-резонансная томография.
Благодаря данному диагностическому методу удается выявить все патологии и отклонения даже на раннем этапе развития.
Преимущества диагностики
Учитывая сложную и протяженную локализацию, альтернатив магнитно-резонансной томографии практически нет. Этот метод диагностики в медицине ценят за несколько ключевых преимуществ:
- Безболезненность. МРТ — процедура, не связанная со вмешательством в организм. Поэтому в ходе диагностики пациент не ощущает ни боли, ни дискомфорта.
- Информативность. На сегодняшний день магнитно-резонансная томография считается самым информативным неинвазивным исследованием.
- Безопасность. Магнитные поля не вредят человеческому организму. Поэтому магнитно-резонансную диагностику, в отличие от рентгенографии, можно проводить много раз в течение небольшого периода времени.
- Оперативность. Продолжительность обследования обычно не превышает 40-45 минут. За это время специалист получает необходимое количество снимков в различных проекциях. Еще через 1-1,5 часа пациент сможет получить на руки снимки вместе с расшифровкой.
Показания к МРТ седалищного нерва
Магнитно-резонансная томография седалищного нерва проводится в томографах закрытого типа. При этом визуализация более четкая, что позволяет в подробностях рассмотреть структуру нерва и окружающих его тканей.
Как правило, диагностика назначается пациенту при наличии следующих жалоб:
- Наблюдаются боли в нижней части позвоночника, ближе к ягодичной области. Боль может быть резкой, ноющей, нарастающей и т.д.
- Онемение, отсутствие чувствительности в области поясницы и ниже.
- Нарушение функционирования органов малого таза.
- Ограничение подвижности нижней части позвоночника или ног.
Если вы заметили у себя такие симптомы, необходимо немедленно обратиться к специалисту. При игнорировании проблемы могут возникнуть серьезные осложнения, которые могут привести к необратимым последствиям.
Кому запрещено делать МРТ?
Любая диагностическая манипуляция имеет свои противопоказания. Магнитно-резонансная томография – не исключение. Ее не проводят в таких случаях:
- Присутствие в организме электронных приборов (например, кардиостимуляторов), а также металлосодержащих конструкций – штифтов, спиц, протезов. Обязательно сообщите врачу об имеющихся металлических конструкциях в теле – иначе исследование может быть опасным для вашего здоровья.
- Беременность. Т.к. практика применения МРТ не позволяет делать выводы о влиянии исследования на плод, врачи не рекомендуют беременным проходить МРТ.
- Ожирение. Томограф не рассчитан на большой вес пациента. Кроме того, процедура в этом случае может оказаться менее информативной.
- Заболевания нервной системы, при которых пациент не способен сохранять неподвижное состояние. Малейшие движения могут привести к смазыванию снимков.
- Относительное противопоказание – детский возраст. Обследование разрешено проводить детям, но его информативность может оказаться недостаточной, так как малыши не могут долго лежать в замкнутом пространстве в неподвижном состоянии.
При дополнительном контрастном усилении необходимо убедиться, что у пациента отсутствуют серьезные заболевания почек и печени, а также нет аллергии на контрастные препараты.
Правила подготовки
Магнитно-резонансная томография седалищного нерва не требует приема медикаментов или соблюдения особой диеты. Однако рекомендуем ознакомиться с некоторыми рекомендациями:
- Если врач назначил магнитно-резонансную томографию седалищного нерва с дополнительным контрастным усилением, воздержитесь от еды в течение 7-8 часов перед исследованием.
- Если ранее вы проходили диагностику седалищного нерва, необходимо взять с собой результаты – это поможет врачу сделать выводы о динамике.
- При записи в клинику уточните, нужно ли надевать или брать с собой одежду без металлических вставок (в некоторых клиниках выдают медицинские одноразовые халаты).
- Снимите все металлические украшения, очки, оставьте дома заколки и другие металлические аксессуары.
Как делают МРТ седалищного нерва
Врач должен предупредить вас об особенностях диагностики при помощи магнитно-резонансной томографии. Например, о шуме, который слышен во время работы аппарата. Также важно знать, что во время магнитно-резонансной томографии необходимо сохранять неподвижное состояние.
Рассмотрим, как проходит процесс обследования седалищного нерва при помощи МРТ:
- Человеку необходимо переодеться и лечь на спину на выдвижной стол.
- Если требуется контрастное усиление — в вену вводят инъекцию препарата.
- Стол заезжает в кабину, где и проходит магнитно-резонансная томография.
- Длительность процедуры в среднем – около 30-40 минут.
Мрт с контрастированием
Седалищный нерв хорошо визуализируется классическим методом магнитно-резонансной томографии. Но в некоторых случаях врач может назначить дополнительное контрастное усиление – например, при подозрении на новообразования.
При этом препарат вводится в вену в районе локтевого сгиба и быстро распределяется по всей кровеносной системе. Препарат хорошо переносится организмом и не накапливается в тканях, спустя сутки он самостоятельно выводится почками. Перед процедурой необходимо убедиться, что у пациента отсутствуют проблемы с почками, а также аллергическая реакция на вводимое вещество.
Результаты диагностики
После процедуры врачу предстоит расшифровать серию снимков. Результаты могут быть записаны на цифровой накопитель по просьбе пациента.
В ходе проведения магнитно-резонансной томографии седалищного нерва можно выявить даже малейшие патологии в исследуемой области. Чаще всего удается диагностировать:
- Ишиас или радикулит позвоночника в области поясничного отдела позвоночника.
- Воспалительные процессы.
- Защемление нерва.
- Новообразования различной природы.
- Травмы и их последствия.
- Протрузии, экструзии.
Результаты МРТ позволяют врачу поставить точный диагноз и определить подходящую тактику терапии.
Не пытайтесь самостоятельно интерпретировать результаты магнитно-резонансной диагностики. Только врач может поставить диагноз и назначить лечение.
Для записи на приём к специалисту
воспользуйтесь формой записи на приём.
Вспышка коронавирусной инфекции COVID-19 началась в конце декабря 2019 года в городе Ухань центрального Китая…
Наступила прекрасная зимняя пора — новая, белоснежная, яркая! Впереди нас ждет встреча сказочного праздника, Нового года, рождественские каникулы и много прекрасных дней на свежем воздухе… Любой житель такого крупного мегаполиса, как Москва, так или иначе подвержен стрессу. Изо дня в день все мы сталкиваемся с ситуациями, противостоять которым неподвластны…
На сайте используются cookie-файлы, которые помогают показывать Вам самую актуальную информацию. Продолжая пользоваться сайтом, Вы даете согласие на испльзование ваших Метаданных и cookie-файлов.
Подробнее о правилах использования cookie
Источник: https://polyclinika.ru/direction2/mrt/mrt-sedalishchnogo-nerva/
Мрт исследование при патологии нервов
МРТ наиболее популярный метод при исследовании суставов, однако не менее актуален когда необходимо осмотреть структуру нерва. Об этом не все помнят, однако польза этого метода для объективной оценки повреждений или заболеваний нервных волокон очевидна.
Структура нервной системы человека
Прежде чем углубиться в патологическую физиологию и диагностику повреждений нервов, поясним особенности устройства человеческой нервной системы в целом.
Двигаясь от общего к частному, различают центральную и периферическую ее части. Центральная включает головной и спинной мозг, периферическая состоит из соматической и вегетативной составляющих. С точки зрения физики, головной и спинной мозг — основной компьютер действий (идея действия), а периферия — обеспечивает связь с рецепторами тела, мышцами, суставами (реализация идеи действия).
Соматическая нервная система контролируется сознательно, реализует передачу нервного командного сигнала от внешнего раздражителя к центральному компьютеру по восходящим чувствительным волокнам, запуская при этом целый каскад химико-биологических реакций.
И наоборот, от командного центра по нисходящим моторным волокнам к конечности или конкретному ее элементу (пример: притронувшись к горячему предмету, мы ощущаем боль, сигнал стремительно поступает и обрабатывается центральной нервной системой, передавая импульс о необходимом действии — оттдернуть руку от источника опасности). Для нас в обычной жизни это происходит рефлекторно.
Мы даже не задумываемся над тем, как отлажено все устроено в нашем организме, и какая ценная работа проводится в считанные миллисекунды.
Помимо сознательно контролируемых функций, нервная система способна работать на «автопилоте», контролируя те процессы, которые мы не в силе решить сознательно. Прежде всего это работа внутренних органов.
Даже когда мы спим, организм продолжает функционировать: кровеносные сосуды, сердце, органы дыхания и пищеварения, мочеотделения и внутренней секреции. Всем этим заправляет вегетативная нервная система, ее симпатическая и парасимпатическая части.
Симпатика — это условно оружие самообороны, а парасимпатика — режим покоя и расслабления.
Основные методы исследования патологий нервной системы
Сегодня в арсенале докторов широкий спектр методик, позволяющих полноценно оценить анатомию различных отделов нервов, чтобы определиться с методом лечения: будь-то сшивание поврежденных фрагментов, а возможно вставочная пластика при большой протяженности дефекта, или выделение сдавленных нервных волокон из рубцовых спаек, или воспаленное / дистрофическое состояние нерва, требующее специфической медикаментозной и физиотерапии.
1. Электроэнцефалография — регистрирует потенциалы, производимые нейронами головного мозга, при отведении их от поверхности кожи головы. Произведенные ритмы, опеределяют нейронную активность в состоянии сна и бодрствования
2. Реоэнцефалография — исследует пульсовые изменения кровенаполнения мозговых сосудов
3. Эхоэнцефалография — определяет расположение, размеры уплотнений и полостей в мозге, а также костях черепной коробки (в основе регистрация ультразвуковых волн)4. Электронейромиография — регистрирует биоэлектрические потенциалы в скелетных мышцах при возбуждении мышечных волокон
5. Магнитоэнцефалография — регистрирует магнитные поля в коре головного мозга, исключая искажения от тканей, покрывающих мозг, не требует индифферентного электрода, отражает только источники активности, параллельные черепу (преимущество в сравнении с электроэнцефалографией)
6. Позитронно-эмиссионная томография — позволяет оценить состояние структур мозга и функциональную активность нервной ткани по локализации и перемещению специфических изотопов, вводимых в кровь при исследовании
7. Магнитно-резонансная томография — визуализирует нервные ткани и структуры, а также окружающие мягкие ткани за счет парамагнитных свойств их ионов, способных поляризироваться и вступать в резонанс под воздействием магнитного поля
8. Термоэнцефалоскопия — позволяет оценить локальный обмен веществ и кровоток головного мозга по его продукции, применяется как дополнительное обследования во время оперативных вмешательств в нейрохирургии.
Какие заболевания видны на МРТ нервов
Если рассматривать МРТ как метод исследования нервных стволов, с его помощью можно распознать как проблему состояния конкретного нерва или нервного сплетения, так и более глобальные проблемы окружающих структур (головного, спинного мозга), сказывающихся на функционировании периферии. Итак, это могут быть:
- Аномалии развития нервов или сосудов
- Травмы, повреждения нервов
- Кровоизлияния, сдавливание спинного мозга
- Защемление и воспаление (невриты) нервных окончаний
- Атрофии, нарушения структуры сосудов (мальформации, кавернозные ангиомы, аневризмы)
- Нарушения нормального кровообращения
- Гидроцефалия головного мозга
- Инфекционные заболевания, их последствия
- Онкологические новообразования (в том числе на ранних стадиях, до развития клинических проявлений)
Показания к МРТ исследованию
Достоверность метода достаточно высока, поэтому при проблемах чувствительного или двигательного характера в конечностях, позвоночнике, иных частях тела, доктора, как правило, направляют пациента на дообследование. Основные специалисты к которым обращаются в данных случаях пациенты — ортопеды, мануальные терапевты, невропатологи и нейрохирурги.
В направлении на исследование доктор указывает конкретную локализацию структуры, которую хотел бы визуализировать (пример, МРТ малоберцового нерва или МРТ плечевого сплетения, локтевого нерва).
МРТ позволяет уточнить диагноз защемления седалищного нерва, одного из весьма частых причин мучений пациентов, неврит лицевого или тройничного нерва, а также заболевания и патологические состояния других нервных структур, существенно ухудшающих качество жизни людей. Правильно установленый диагноз позволяет применить целесообразную тактику лечения и вернуть утраченную функцию или устранить патологический очаг, с целью предупреждения прогрессии заболевания.
Применяйте все совеременные методы на пути к обретению здоровья, все возможности для доступного и качественного объективного исследования сегодня открыты.
Источник: https://xn----xtbekk.xn--p1ai/article/mrt-nervov
Защемление нерва
Отделения и центры
Методы лечения
Методы диагностики
Заболевания и симптомы
Сегодня утром вы приехали в свой загородный дом. Доставая тяжелую и большую сумку с инструментами из багажника авто, вы внезапно ощутили очень сильную, стреляющую боль в пояснице с правой стороны. Поднять сумку и выпрямится не удалось. Вероятно, ЗАЩЕМИЛО НЕРВ в спине…
Защемление нерва (сдавление, компрессия) нередко возникает после интенсивной кратковременной физической нагрузки, выполняемой в «неправильном» положении.
Например, подъем объемных, тяжелых предметов с пола с обхватом их и последующим выпрямлением спины. Передвижение холодильника по полу. Или резкий силовой подъем на вытянутой руке полного чайника с водой.
Нередко корешок нерва ущемляется при незначительном движении – например, после кашля, чихания.
Как проявляется защемление нерва?
Интенсивная, колющая или стреляющая (как удар током) боль в шее, пояснице или в грудной клетке. Боль может распространятся в руку, в затылок, по ходу ребра в грудную клетку, нередко в область сердца, или в ногу. В зоне компрессии мышцы напряжены, спазмированы, может быть отек мягких тканей.
Напряжение мышц приводит к искривлению позвоночника, на стороне боли приподнимается плечо, лопатка, бедро. Такой «перекос» мышц спины называют болевой (алгической) позой.
Если не назначить правильное лечение, защемление нерва может сохраняться несколько недель и значительно ухудшить качество жизни пациента.
Причины защемления нерва:
- Наиболее частой причиной является остеохондроз. При этом корешки спинальных нервов ущемляются в межпозвонковых отверстиях в месте протрузии (выпячивания) межпозвонкового диска. Дополнительной причиной защемления нерва являются костные выросты позвонков (остеофиты).
- Грыжа межпозвонкового диска является осложнением остеохондроза и как правило, приводит к стойкому защемлению нервного корешка. При этом боли распространяются по ходу руки или ноги и сопровождаются снижением рефлексов, нарушением чувствительности кожи, ощущением «покалывания иголочек» или слабостью в пальцах кисти или стопы.
- Постоянная интенсивная физическая нагрузка приводит к сдавлению нерва между мышцами и сухожилиями. Это так называемые «туннельные» синдромы. Они встречаются у людей определенных профессий: спортсмены, теннисисты (защемление нерва в области локтя), машинистки и другие «печатающие» люди (компрессия в области запястья).
Что делать, если защемило нерв?
В первую очередь, важно установить правильный диагноз.
Поэтому лучше не заниматься самолечением, а обратится к врачу-неврологу. В клинике «Первая неврология» профессиональный вертеброневролог (специалист по позвоночнику) осмотрит пациента, назначит обследование и комплексное лечение с момента обращения в клинику.
Какие обследования необходимы при защемлении нерва?
Важным диагностическим методом является электромиография (ЭМГ). Именно это исследование объективно оценивает степень компрессии (повреждения) нерва. ЭМГ регистрирует проведение электрического импульса по нервам руки или ноги и дает врачу оценку состояния периферической нервной системы.
Магнитно-резонансная (МРТ) и компьютерная томография (КТ) позволяют оценить состояние позвонков и межпозвонковых дисков, наличие грыж и протрузий, повреждение спинного мозга.
Рентгенография позвоночника
информативна при нарушении осанки — сколиозе, кифозе, а также травмах: переломах и подвывихах позвонков.
Эффективное лечение защемления нерва
Традиционно проводится уменьшение симптомов боли: противовоспалительные обезболивающие препараты (НПВС), миорелаксанты (препараты, расслабляющие мышцы), препараты, улучшающие кровообращение, витамины группы В, а также физиотерапевтическое лечение. Данные методы уменьшают симптомы, но не действуют на причины и механизмы заболевания.
Блокады болевых точек и паравертебральные блокады классический эффективный метод лечения мышечно-суставной боли. Врач прицельно (в болевую «триггерную» зону или по ходу ущемленного нерва) вводит комплекс противоболевых препаратов. Уменьшение боли наступает через несколько минут после инъекции.
Альтернативной современной методикой лечения остеохондроза, сколиоза и грыж межпозвонковых дисков является ударно-волновая терапия.
Принцип УВТ – воздействие звуковых волн низкой частоты на напряженные мышцы и связки, суставы, кости.
Акустическая волна уменьшает воспаление защемленного нерва, восстанавливает кровообращение и запускает процесс регенерации клеток. Известны случаи восстановление костной структуры после начавшегося некроза костей.В клинике «Первая неврология» активно используются более 20 видов лечения болевых синдромов в спине и конечностях, а также головной боли. Современные высокотехнологичные методы купируют боль уже после 2-3 сеансов и снижают лекарственную нагрузку (количество и длительность приема противоболевых препаратов).
К таким методам относится, в первую очередь, карбокситерапия.
Введение небольших количеств углекислого газа в проекции позвоночника и суставов вызывает приток крови и стимулирует кровообращение в зоне защемления нерва.
Карбокситерапия обладает быстрым обезболивающим эффектом, улучшает трофику (питание) межпозвонковых дисков и нервов. Несомненным достоинством метода является отсутствие побочных эффектов.
Мезоинжекторная терапия применяется в клинике «Первая неврология» более 10 лет. Это метод введения лекарственных препаратов в глубокий слой кожи – мезодерму.
Локально – в проекции защемленного нерва, врач-невролог вводит миорелаксанты (расслабляющие мышцы) или сосудистые, противовоспалительные препараты.
Всасывание и действие лекарственного вещества продолжаются более 2-х недель, поэтому мезотерапия выполняется 1 раз в 14 дней.
Высокотоновая терапия Hi Top – метод выбора в лечении защемления нерва руки или ноги. Воздействуя импульсным током на чувствительные окончания периферического нерва, Hi Top стимулирует нервы, мышцы и спинной мозг.
Дозированное вытяжение позвоночника проводят в клинике «Первая неврология» при помощи специализированного орторпедического комплекса «ОРМЕД-профессионал». Вытяжение устраняет защемление спинального нерва, уменьшает тонус мышц спины, быстро купирует боли в позвоночнике.
Наши специалисты
- Эксперт № 1 по лечению головной боли и мигрени. Руководитель центра лечения боли и рассеянного склероза. Сомнолог. Эпилептолог. Ботулинотерапевт. Врач — невролог высшей категории. Врач — физиотерапевт. Доктор медицинских наук.Стаж: 22 года.
- Задать вопрос Руководитель центра экстрапирамидных заболеваний. Врач — невролог, паркинсонолог. Врач — физиотерапевт.Стаж: 9 лет.
- Задать вопрос Руководитель центра диагностики и лечения нарушений сна. Врач — невролог высшей категории, вертебролог, сомнолог, эпилептолог, ботулинотерапевт. Врач — физиотерапевт.Стаж: 22 года.
- Задать вопрос Врач — невролог, сомнолог, эпилептолог, ботулинотерапевт. Врач — физиотерапевт.Стаж: 5 лет.
- Детский невролог. Стаж 32 года.
- Детский невролог. Стаж: 23 года.
- Детский невролог, врач высшей категории. Кандидат медицинских наук.Стаж: 45 лет.
- Руководитель центра диагностики и лечения миастении. Врач — невролог высшей категории. Врач — физиотерапевтСтаж: 15 лет.
- Врач — невролог, мануальный терапевт, остеопат. Врач — физиотерапевт.Стаж: 7 лет.
- Врач — невролог высшей категории, ботулинотерапевт. Врач — физиотерапевт.Стаж: 23 года.
- Врач — невролог, вертеброневролог, озонотерапевт. Врач — физиотерапевт. Стаж: 16 лет.
Записаться на прием в Самаре:
– «Одна из самых страшных болезней человека… 3 буквы…» – «Рак» – «Не подходит…» Да, уважаемые, есть кое-что пострашнее рака. И называется это заболевание боковым амиотрофическим склерозом или…
Подробнее
Афазии – это речевые дефекты, появляющиеся при небольших повреждениях мозга, чаще всего страдает левое полушарие у «правшей», и заключающиеся в разнообразных формах изменения речи. Местоположение и величина…
Подробнее
Под косолапостью не следует понимать только одно нарушение стопы. Это группа деформаций стопы и голеностопного сустава с их патологической установкой. Косолапость — деформация, при которой происходит…
Подробнее
Печёночная энцефалопатия – поражение головного мозга возникающее на фоне патологии печени и обусловленное печёночной недостаточностью. Выделяют острую печёночную энцефалопатию, которая возникает на…
Подробнее
Транзиторная, то есть преходящая потеря памяти возникает у пожилых пациентов, лиц страдающих мигренью. При этом пропадает память на прошлые и настоящие события. Но человек находится в сознании, доступен…Подробнее
Тазовая боль — боль в области мышц, которые образуют тазовое дно и органов, расположенных в малом тазу, обусловленная микротравматизацией, хронической деформацией крестцово-копчиковой области из-за анатомических…
Подробнее
Источник: https://ponervu.ru/otdeleniya-i-centry/obshhaya-nevrologiya/zawemlenie-nerva
Защемление седалищного нерва: симптомы | Блог о здоровье
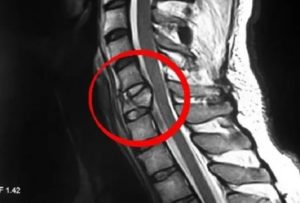
Защемление может произойти у любого нерва нашего тела. Когда измененная окружающая ткань (воспаление, опухоли и т.д.) давит на нервные окончания, они постоянно передают болезненные ощущения. Даже если нерв здоров, пациент будет чувствовать сильную боль. А при долгом отсутствии лечения нерв часто воспаляется, что приводит к постоянным нестерпимым болям.
Седалищный нерв самый крупный нерв в организме человека формируется из слияния нескольких корешков L4-S3 в нижней части спины — пояснично-крестцового отдела позвоночника, далее идёт в ягодицу, по задней поверхности бедра и к нижней части ноги. Поэтому поражение даже на одном участке приведёт к боли во всей конечности. А при запущенной болезни начинает теряться чувствительность и подвижность, что особенно неприятно, если поражены обе ноги.
Возможные причины защемления
Нерв может поражаться на любом уровне своего расположения. Произойти это может по множеству причин:
- Межпозвонковая грыжа — самая частая причина. Даже небольшая деформация фиброзного кольца способна защемить нервные корешки, формирующие седалищный нерв;
- Остеохондроз, искривление позвоночника, краевые костные разрастания тел позвонков;
- Смещение позвонков (листез) после травм спины и в следствие дегенеративных процессов;
- Новообразования позвоночника, малого таза, ягодичной области;
- Воспаления органов малого таза;
- Тромбоз близлежащих сосудов;
- Мышечные воспаления и отёки: после переохлаждения, травм, чрезмерной физической нагрузки;
- Синдром грушевидной мышцы;
- Беременность, при которой матка с плодом слишком сильно давит на соседние ткани.
Быстрее болезнь может развиваться из-за ожирения и недостатка минеральных веществ и на фоне эндокринных нарушений, таких как сахарный диабет. Кроме того, седалищный нерв может быть повреждён после перенесённых инфекций и отравлений.
Симптомы защемления седалищного нерва
Основным симптомом поражения седалищного нерва будет являться боль. На данном этапе сложнее всего правильно определить причину болезни, но сделать это необходимо: если её запустить, то лечение и реабилитация будет проходить намного дольше.
Что же свидетельствует о начальной стадии защемления?
- Тянущая или жгучая боль, которая захватывает только часть поясницы, ягодицы, задней поверхности бедра;
- Ощущение мурашек на ноге;
- Усиление неприятных ощущений при смене положения, смехе, кашле, резких движениях.
- Дискомфорт и болевые ощущения в положении сидя и при наклонах вперед.
На начальной стадии болезни вы вряд ли будете обращать внимание на эти симптомы. Они будут малозаметны, боль периодически будет ослабевать. Мурашки и онемение ног можно списать на неудобную позу.
Совсем другой характер симптомов проявляется на более поздних стадиях. Именно в этот момент большинство пациентов замечает дискомфорт при долгой неподвижности и периодическую резкую боль в ноге. Если не начать бороться с болезнью в это время, то появятся симптомы посерьезнее:
- Ощущение интенсивного жжения кожи и глубоких слоёв мышц задней поверхности ноги,
- Резкое ограничение подвижности ноги и поясницы,
- Слабость поражённой ноги,
- В части случаев пациенты отмечают покраснение или побледнение участка ноги с повышением или наоборот понижением потоотделения на данном участке.
Кроме того, если защемление вызвало другое заболевание, его симптомы также будут проявляться в полной мере. Именно поэтому болезнь часто оказывается незамеченной: на фоне грыжи или перелома онемение и покраснение ног кажутся просто ещё одним симптомом, несерьёзным и не заслуживающим внимания.
Что можно делать во время приступа болезни?
Если боль от защемления пришла внезапно, вы можете облегчить своё состояние домашней терапией:
- Выбрать положение тела при котором болевой синдром будет выражен наименьшим образом, как правило на спине или на здоровом боку с прямой ногой в которой ощущается боль.
- Ограничить двигательную активность.
- Можно принять анальгетики: в виде таблеток или мази для растирания (при отсутствии противопоказаний).
При нестерпимой боли вызывайте неотложную медицинскую помощь.
Помните, что дома защемление вылечить невозможно: даже если симптом будет купирован, болезнь никуда не пропадёт. Так что после снятия обострения вам придётся посетить невролога.
Что нельзя делать при обострении защемления?
Не рекомендуется активно двигаться: при сильной боли необходимо максимально ограничить двигательную активность. Если есть подозрение на воспаление, то ни греть, ни растирать больное место нельзя. Постарайтесь в это время спать на жёстком матрасе на боку. И, разумеется, не стоит принимать рецептурные лекарства и противовоспалительные средства без рекомендации врача.
Диагностика и лечение
Для постановки диагноза врачу-неврологу требуется, помимо визуального осмотра, более полное обследование. В него могут входить:
- Рентген поясницы и костей таза,
- УЗИ органов малого таза,
- Компьютерная или магнитно-резонансная томография поражённой области,
- Общий и биохимический анализ крови.
С их помощью доктор сможет установить причину защемления, осмотреть область поражения во всех деталях, узнать о наличии воспалительного процесса. Если необходимо, он может назначить УЗИ поражённой области и ЭНМГ — исследование нервов с помощью ответов на электрические импульсы. Это поможет понять, где именно поражён нерв.
Для лечения применяются нестероидные противовоспалительные препараты, миорелаксанты, комплекс витаминов группы «В». При нестерпимой боли, которая не снимается комплексным лечением можно поставить блокаду. Отлично себя зарекомендовала физиотерапия и ЛФК.
При необходимости доктор может назначить дополнительные витаминные комплексы, обезболивающие средства, антиоксиданты. А параллельно со снятием симптомов защемления будет идти борьба с болезнью, которой оно было вызвано. Так можно намного быстрее победить недуг и вернуть себе хорошее самочувствие без угрозы рецидива.
Источник: https://msk.RamsayDiagnostics.ru/blog/zashchemlenie-sedalishchnogo-nerva/
