Дисплазия тазобедренного сустава, шина Тюбенгера
Шины на тазобедренный сустав для ребенка

Дети с врожденной патологией вывиха бедра могут стать инвалидами без своевременного лечения. Шина при дисплазии поможет фиксировать поврежденный сустав и в дальнейшем обеспечить человеку возможность самостоятельно ходить, минимизировав негативные последствия недуга. Подобрать распорки должен врач.
Что это такое?
Малыши, появляющиеся на свет с врожденным недугом вывиха или подвывиха тазобедренных суставов, могут остаться инвалидами, поскольку организм не обеспечивает нормальное положение ног. Чтобы зафиксировать таз в естественном положении и помочь детям правильно сделать первые шаги, применяют специальные приспособления — шины, ходунки и распорки.
Показания к применению
Распорочные ортопедические конструкции для новорожденных и грудных малышей назначаются, когда ребенок появился на свет с одним из видов патологии тазобедренного сустава: отсутствием окостеневших ядер костной головки, вывихом или подвывихом суставного узла.
Ноги при недуге находятся в неправильном положении, что может привести к последующей инвалидности и осложнениям на опорно-двигательный аппарат. Чтобы избежать негативных последствий и корректировать патологию, существуют специальные шины и распорки при дисплазии.
Они могут носиться от полугода до года и даже больше.
Если длина распорок и размер подобраны неправильно, дисплазия может усугубиться, а малыш получить дополнительные осложнения.
Требования к шине на тазобедренный сустав для детей
Все виды конструкций должны быть изготовлены из натуральных и гипоаллергенных материалов. Основным критерием для приспособлений является его соответствие диагнозу, удобство ношения и правильный размер, надежная фиксация на теле ребенка. При дисплазии тазобедренных суставов у детей родители должны уметь самостоятельно снимать и надевать шины.
Виды распорок и шин
Бандаж рекомендуется при легкой форме дисплазии маленьких пациентов.
Для детей, у которых диагностирована дисплазия тазобедренных суставов, существуют медицинские ортопедические конструкции, обеспечивающие коррекцию подвывихов и вывихов ножек.
По строению приспособления условно делятся на две группы: шины с жесткими фиксаторами положения таза и колен, а также стремена, дающие ребенку большую подвижность. Правильно подобрать приспособление может врач.
Виды конструкций могут меняться в ходе терапевтического курса.
Подушка Фрейка
Приспособление призвано обеспечить разведение ног новорожденного под прямым углом и более. Назначается в случае подвывиха сустава или легкой форме дисплазии таза, при полноценном вывихе не рекомендована.
Носится в грудном возрасте — от 1 до 3 месяцев, длительность сеанса составляет 12—24 часа. Подушка с трусиками выполнена из плотных натуральных материалов и служит аналогом пеленания.
Изготавливается индивидуально под ребенка согласно предварительным замерам.
Шина Виленского
Для коррекции дисплазии у ребенка используется конструкция в виде бандажа, состоящего из кожаных ремней и металлических распорок. Диапазон разведения ног составляет от 165 до 495 мм.
Ортопедическое приспособление подходит как для новорожденных, так и показано детям старше года. Размер корректируется от возраста. Важно, чтобы шина правильно сидела, поэтому надевают ее в кабинете врача.
Затем родители проходят обучение, чтобы пользоваться распорками дома самостоятельно.
Шина Волкова
Данное приспособление не дает ребенку двигаться.
Конструкция состоит из 4 частей: распорок для каждой ноги, подкладки под спину и пластины на живот.
Шина выглядит как жилет и выполнена из полиэтилена с мягкими подушечками. Носить можно до 3-х лет, постепенно меняя размеры. Они фиксированные и их 4.
Применяется редко, так как есть ряд неудобств, с которыми родители и малыш сталкиваются при использовании:
- размеры условны, невозможно сделать шину по индивидуальным параметрам;
- суставы тазовой области фиксируются в одном положении;
- пребывая в шине, младенец почти полностью обездвижен.
Шина Тюбингера
Сочетает качества и элементы распорочной шины Виленского и подвижность детских ортопедических стремян Павлика. Выпускается в 2-х размерах с регулируемой длиной распорок: от месяца до 6-ти и от полугода до годовалого возраста. Конструкция проста в использовании и не сильно ограничивает движения малыша. В комплект конструкции включены следующие элементы:
- соединенные железным стержнем 2 распорки для детских ног;
- наплечники;
- шнурки для крепления распорок к наплечным элементам;
- липучка для фиксирования конструкции на теле ребенка.
Носить приспособление после года не рекомендуют. В отдельных случаях врач может продлить терапию. Конструкция надевается на одежду и снимается при переодевании малыша. После консультации можно использовать шину с ходунками для детей после года, если ребенок рано пытается ходить. Приспособление удобно тем, что может изготавливаться под индивидуальные параметры.
Источник: http://EtoSustav.ru/zabolevania/narushenia/shiny-na-tazobedrennyy-sustav-dlya-detey.html
Дисплазия тазобедренного сустава у новорожденных: симптомы, лечение, причины

Врожденная дисплазия тазобедренного сустава диагностируется у трех новорожденных из тысячи обследованных детей. На патологию указывают ограничение отведения бедра, асимметричное положение бедренных и ягодичных складок. Лечение дисплазии у новорожденных преимущественно консервативное с использованием ортопедических приспособлений, проведение физиотерапевтических и массажных процедур.
Что такое дисплазия тазобедренных суставов
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует…» Читать далее…
Дисплазией тазобедренного сустава (ТБС) называется врожденная патология, провоцирующая частые вывихи или подвывихи. При рождении ТБС младенца еще окончательно не сформирован. Вертлужная впадина уплощена, расположена почти вертикально, а головку бедренной кости удерживают только эластичная круглая связка, вертлужная губа и суставная капсула.
На определенном этапе эмбриогенеза происходит сбой — нарушается развитие связок, хрящевых и костных структур или мышечных тканей.
Головка бедра уже не удерживается в вертлужной впадине, а периодически смещается или полностью выскальзывает из нее. Дисплазии разнятся степенью недоразвития ТБС.У новорожденных диагностируются как грубые нарушения, так и повышенная подвижность на фоне слабого связочного аппарата.
Классификация
В основе классификации дисплазии лежит нарушение развития определенного отдела тазобедренного сустава.
При ацетабулярной патологии неправильно формируется вертлужная впадина — ее размер уменьшен, а хрящевой ободок недоразвит.
Для дисплазии бедренной кости характерно нарушение угла сочленения шейки бедра с его телом. А ротационная патология проявляется изменением геометрии костей в горизонтальной плоскости.
Также детские ортопеды классифицируют дисплазии новорожденных в зависимости от тяжести недоразвития ТБС. Степень патологии всегда становится определяющим фактором при выборе методов лечения.
| Степень тяжести дисплазии ТБС | Характерные особенности патологии |
| Первая (предвывих) | Костно-хрящевые элементы недоразвиты, мышцы и связки патологически не изменены, головка бедренной кости не отклонена |
| Вторая (подвывих) | Недоразвитие костных и хрящевых структур ТБС стало причиной смещения (дислокации) бедренной головки кверху и кнаружи |
| Третья (вывих) | Суставные поверхности не контактируют друг с другом, что приводит к выскальзыванию головки бедренной кости из вертлужной впадины |
Почему возникает заболевание
Дисплазия ТБС является мультифакторной патологией. Считается доказанной теория наследственной предрасположенности. Недоразвитие тазобедренного сустава в 10 раз чаще наблюдается у новорожденных, родители которых страдали нарушением внутриутробного формирования ТБС.
Существуют и другие теории, объясняющие происхождение дисплазии:
- повышенный уровень прогестеронов на поздних сроках вынашивания беременности, вырабатывающихся в организме для расслабления мышц, связок, подготовки родовых путей;
- воздействие токсичных веществ, прием матерью в период беременности определенных препаратов (глюкокортикостероиды, цитостатики), негативно влияющих на кости, хрящи, связочно-сухожильный аппарат.
Дисплазия тазобедренного сустава также может быть спровоцирована ягодичным предлежанием плода, нехваткой в организме женщины витаминов, микроэлементов, ограничением подвижности плода в матке, в том числе и из-за его крупных размеров.
Симптоматика патологии
Характерные симптомы дисплазии ТБС являются и основными диагностическими критериями. Патология может быть обнаружена детским ортопедом при осмотре ребенка в роддоме. Врач оценивает состояние тазобедренных суставов по положению и размерам ног, взаимному соответствию кожных складок в области бедер, мышечному тонусу, объему активных, пассивных движений.
У новорожденных
Наиболее информативен у новорожденных симптом укорочения бедра. Врач укладывает ребенка на спину, сгибает его тазобедренные и коленные суставы. На диспластические изменения указывает расположение одного колена ниже другого.
Обязательно проводится выявление симптома Маркса-Ортолани в положении ребенка лежа на спине с согнутыми ногами. О дисплазии свидетельствует характерный щелчок, отчетливо слышимый при равномерном и постепенном отведении бедер в стороны.
У грудничков до года
У детей до 12 месяцев, помимо вышеперечисленных симптомов,диагностировать патологию позволяет обнаружение и других специфических признаков недоразвития ТБС.
Асимметричное расположение паховых, подколенных, ягодичных кожных складок информативно только после 2-3 месяцев. У детей младшего возраста подобное состояние вполне физиологично, является вариантом нормы.
О дисплазии свидетельствует также ограничение движений при отведении ног до 50-60 градусов.
У малышей после года
К концу первого года жизни ребенок делает первые шаги. Если по каким-либо причинам дисплазия не была обнаружена ранее, то теперь на нее могут указывать особенности походки ребенка.
При вывихе он прихрамывает, как бы «переваливается» из стороны в сторону, пытаясь стабилизировать положение тела при движении.
К косвенным признакам патологии относятся ходьба «на цыпочках», подворачивание стопы внутрь.
Как проводят диагностику
Первичный диагноз выставляется на основании внешнего осмотра новорожденного, проведения ряда функциональных тестов для оценки мышечной силы, чувствительности, объема движений. Но даже при обнаружении характерных признаков дисплазии ТБС требуется проведение дополнительных диагностических мероприятий.
Инструментальная
Диагноз уточняется с помощью рентгенографии и (или) ультразвукового исследования ТБС. УЗИ информативно при обнаружении недоразвития сустава у детей с первых дней жизни. Рентгенография проводится только по достижению ими 2-3 месяцев, так как на полученных изображениях неокостеневшие хрящевые структуры не визуализируются.
«Врачи скрывают правду!»
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим…
>
Дифференциальная
Под симптомы дисплазии ТБС могут маскироваться другие заболевания опорно-двигательного аппарата. Рентгенографическое и ультразвуковое исследования проводятся и в качестве дифференциальной диагностики для исключения патологического и паралитического вывиха бедра, метафизарного перелома, артрогрипоза, рахита, эпифизарных остеодисплазий.
Методы лечения
Терапия направлена на правильное дальнейшее формирование тазобедренного сустава у новорожденных. Применяется только комплексный подход с использованием всех консервативных методов лечения дисплазии. Они дополняют друг друга, усиливают и пролонгируют терапевтическое воздействие.
Гипсование
При обнаружении дисплазии высокой степени тяжести лечение проводится одномоментным вправлением вывиха с дальнейшей иммобилизацией конечности гипсованием. Подобную манипуляцию ортопеды выполняют только по достижению ребенком 2 лет. Лечение также может быть дополнено скелетным вытяжением.
Ортопедические устройства
Ортопедическая коррекция — наиболее эффективный метод терапии недоразвития ТБС любой степени тяжести. Длительное, часто постоянное использование приспособлений способствует правильному формированию тазобедренного сустава, постепенному повышению объема движений, восстановлению всех его функций.
Стремена Павлика
Стременами Павлика называется первая мягкая ортопедическая конструкция, которую стали использовать в лечении патологии. Она востребована до сих пор, так как излишне не ограничивает свободу движений в тазобедренных суставах.
Стремена Павлика состоят из грудного бандажа, крепящегося на теле с помощью лямок, небольших мягких накладок на колени и штрипок, соединяющих все части изделия в одно целое.
В зависимости от тяжести патологии приспособление надевают на срок от 2 до 12 часов в день.
Гимнастические и массажные приемы
Лечебная гимнастика применяется с первых дней терапии. Регулярные занятия способствуют укреплению мышц, связочно-сухожильного аппарата, удержанию бедренной головки в вертлужной впадине.
При выборе упражнений врач учитывает возраст ребенка, общее состояние его здоровья, а также текущий этап терапии — разведение ног, стабилизация ТБС или реабилитация.
Обязательно выписывается направление к профессиональному массажисту, специализирующемуся на лечении дисплазии для обработки ягодичных мышц.
Физиопроцедуры
На протяжении всего лечения дисплазии у новорожденных проводятся физиотерапевтические процедуры — магнитотерапия, лазеротерапия, гипербарическая оксигенация, амплипульстерапия, ультразвуковая терапия. Под воздействием физических улучшается кровоснабжение тканей питательными веществами, необходимыми для правильного формирования костных и хрящевых структур ТБС.
Оперативное вмешательство
При неэффективности консервативной терапии, выраженной деформации элементов ТБС показано хирургическое лечение.
Чаще проводится открытое вправление вывиха — рассечение суставной капсулы с последующей установкой головки бедренной кости в вертлужной впадине.
К хирургическим методам лечения дисплазии также относится остеотомия, осуществляемая для придания проксимальному концу бедренной кости правильной конфигурации.
Прогнозы и осложнения
При своевременном лечении прогноз благоприятный. Если по каким-либо причинам терапия была проведена поздно, то существует вероятность развития у взрослых коксартроза — артроза тазобедренного сустава. Опасны и невправленные вывихи бедер. С течением времени образуется «ложный» сустав в сочетании с укорочением ноги, патологическими изменениями мышц.
Как предупредить развитие дисплазии у новорожденного
Основная профилактика недоразвития тазобедренных суставов у новорожденных заключается в регулярном посещении ортопеда для внешнего осмотра и проведения УЗИ. Врачи также рекомендуют родителям детей, предрасположенных к диспластическим изменениям ТБС, ежедневно заниматься с ребенком лечебной физкультурой, расслабляющим и общеукрепляющим массажем, исключить тугое пеленание.
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки — не сильно они Вам помогли…
Источник: https://sustavlive.ru/drugie-bolezni/displaziya-tazobedrennogo-sustava-u-novorozhdennyh.html
Ортезы при дисплазии тазобедренных суставов

Патологии нижних конечностей, являющиеся следствием нарушений формирования костно-мышечной системы во внутриутробном и постнатальном периодах развития ребенка, диагностируются у 2-12% малышей.
Врожденная неполноценность подвижных сочленений ног — излечимый недуг, для купирования которого задействуются массаж, физиотерапия, гипсование и ортопедические устройства.
Мягкие и жесткие распорки при дисплазии тазобедренных суставов восстанавливают функциональность соединений, позволяют избежать осложнений болезни.
Признаки дисплазии тазобедренного сустава у ребенка
Симптомы ДТС (указанной аббревиатурой заболевание обозначается сокращенно) крайне вариативны.
Условно признаки патологии дифференцируются на косвенные и прямые. К последним относятся:
- Несимметричное расположение, различная глубина и неодинаковое количество складок на ножках ребенка. Для выявления аномалии следует осматривать малыша, лежащего на животе.
- Укорочение пораженной болезнью конечности (встречается при сформированном вывихе бедра). Определяется при сопоставлении высоты коленных суставов младенца.
- Симптом соскальзывания (щелчка, Маркса-Ортолани). Признак выявляется у лежащего на спине малыша; применяется до 21-дневного возраста ребенка. Осматривающий маленького пациента ортопед, охватив внутреннюю поверхность бедер новорожденного большими пальцами, осторожно отводит его ноги до 80º и более. При ДТС по ходу манипуляции caput femoris — головка затронутого недугом сустава — вправляется, а изменение сопровождается характерным щелчком. Возвращению конечности в первоначальное положение сопутствует обратный вывих.
- Ограничение угла при разведении бедер. Диагностика симптома проводится в 2 этапа. Вначале ноги ребенка сгибаются в коленях, тазобедренных суставах с образованием прямого угла, затем отводятся в стороны. О развитии ДТС свидетельствует отсутствие возможности полностью опустить конечности на поверхность пеленального стола.
Перечень косвенных признаков недуга включает кривошею, угнетение поискового либо сосательного рефлексов, деформацию стопы (косолапость), атрофию мышечных тканей на пораженной заболеванием стороне. Латентное течение болезни встречается редко.
Обнаружение одного или нескольких перечисленных симптомов — сигнал о необходимости безотлагательного обращения за консультацией в отделение ортопедии. Диагностировать заболевание и назначить адекватное лечение может только специалист клиники.
Виды дисплазии ТБС
Врачи дифференцируют недуг на несколько групп. В основе классификаций — степень развития и область локализации болезни.
С учетом зоны поражения, в которой прогрессирует дисплазия, выделяют:
- Ацетабулярную ДТС, нарушающую формирование вертлужной впадины. Измененный сегмент сустава отличается более плоской (в сравнении с нормально развивающимися структурами) формой, меньшим размером. Прогрессирование рассматриваемого вида заболевания вызывает изнашивание хрящей, растяжение капсулы подвижного соединения.
- Ротационный тип патологии. Дисплазия затрагивает конфигурацию прерывистых сочленений в горизонтальной проекции. При проведении обследования врач выявляет нарушения естественного положения головки бедренной кости.
- Эпифизарную ДТС, характеризующуюся окостенением хрящевых тканей. Отсутствие должной гибкости у соединительной структуры приводит к ограничению движений, деформациям ног.
В зависимости от области локализации болезнь также дифференцируется на право-, лево- , двухстороннюю.
Этапы развития патологического состояния
Для указания тяжести заболевания ортопеды используют поэтапную систематизацию. Такая классификация выделяет 4 степени дисплазии; основные характеристики каждой приведены в таблице ниже.
| Стадии | Особенности |
| Нулевая — пограничное состояние, незрелость тканей сочленений | Неполноценность сустава при неизменной конфигурации. Выявляется путем задействования инструментальных методов обследования. |
| Первая — предвывих ТБС | Сопровождается растяжением капсулы прерывистого соединения. Характеризуется отсутствием болей, не влияет на активность ребенка. |
| Вторая — подвывих бедра | При осмотре диагностируется изменение положения головки самой большой трубчатой кости (смещение кверху, кнаружи) и напряженность связок. Присутствует симптом щелчка. |
| Третья — вывих соединения | Полное нарушение естественной конфигурации элемента. Головка ТБС сдвигается за пределы вертлужной впадины; часть хрящевого ободка последней загнута вовнутрь соединения. Связки напряжены. |
Чем раньше диагностировано заболевание, тем быстрее происходит выздоровление ребенка. Тяжелые стадии патологии купируются при помощи хирургического вмешательства и долгой — занимающей более года — терапии.
Основные методы лечения
Основная характеристика задействуемого лечения — комплексность используемых методов. В целях придания пораженным суставам естественной анатомической формы применяются ортопедические приспособления, варьирующийся перечень физиопроцедур и массаж.
При незрелости сочленений ребенка и для профилактики развития ДТС назначается широкое пеленание.
Алгоритм последнего из указанных способов лечения дисплазии тазобедренных соединений прост. Схема манипуляций состоит из 3 шагов:
- Двукратное складывание пеленки до получения треугольника. Сформированное указанным образом изделие помещается на столик прямым углом вниз. Поверх (по центру) накладывается 2 отрез ткани, свернутый узким прямоугольником.
- Пропускание полученного вышеуказанным способом валика между согнутых в коленях и разведенных на 90º ножек малыша, лежащего на пеленках.
- Фиксирование нижних конечностей свободными углами материала; подворачивание концов изделия под верхний край.
Источник: https://NogiNashi.ru/sustavy-i-kosti/ortezy-pri-displazii-tazobedrennyx-sustavov.html
Шины при дисплазия тазобедренных суставов у детей
Один из эффективных методов лечения патологий суставов — правильная фиксация, именно такую функцию выполняет шина при дисплазии у ребенка. При этом двигательная активность не нарушается: конструкция не мешает развитию младенца. В зависимости от возраста и степени развития болезни подбирают вид фиксатора, размер, а также материал, из которого он изготовлен.
Эффективны ли шины для детей на тазобедренный сустав?
Одно из распространенных ортопедических заболеваний, с которым сталкиваются родители, — врожденный вывих бедра (дисплазия).
Среди разных методов лечения эффективным является использование шин и распорок, способных длительное время удерживать ноги ребенка согнутыми и отведенными назад, что помогает выздоровлению.
При этом активные движения детям все так же доступны, но не провоцируют усугубления патологии благодаря разумному ограничению амплитуды движений.
Что собой представляют?
Учитывая специфику применения в детском возрасте, ортопедические механизмы для фиксации бедер изготавливают с использованием натуральных, приятных на ощупь тканей, кожи и легкого, но прочного металла.
Как правило, для новорожденных за основу берется бандаж с ремешками, удерживающими ножки на необходимом расстоянии.
Еще один вариант — кожаные манжеты для голеней со шнуровкой, которые соединяет металлическая трубка.
Учитывая степень патологии, распорки при дисплазии тазобедренных суставов могут отличаться по конфигурации, однако принцип их работы не меняется: удерживать бедра, зафиксированные в согнутом разведенном положении.
Это неудобно даже взрослому, а детям — вдвойне: мышцы быстро устают, расслабляются, колени разгибаются автоматически.
Однако именно такая поза не дает патологии развиваться и способствует скорейшему выздоровлению, поэтому необходимо носить фиксаторы.
Виды шин и распорок
Нередко для устранения патологии суставов у детей используется подушка Фрейка.
Есть несколько наиболее распространенных ортопедических механизмов, которые помогают справляться с неполноценностью суставов:
- повязка Фрейка или же подушка Фрейка;
- стремена Павлика;
- шина Виленского, Волкова;
- ортез Тюбингера.
Врач назначает определенный вид фиксатора каждому маленькому пациенту индивидуально, учитывая степень развития патологии.
Например, повязку Фрейка (на смену широкому пеленанию) рекомендуют малышам с диагнозом «дисплазия тазобедренных суставов» в возрасте от 3 месяцев.
Это мягкий валик, лямки которого удерживают ножки в разведенном состоянии. У этой конструкции 6 размеров, подбирают ее по росту младенца.Стремена Павлика стоит использовать на 1-й (предвывих) и 2-й (подвывих) стадиях болезни. Это удобное, эластичное приспособление не сковывает активность ребенка. Ношение стремян не мешает нормальному развитию младенцев, в том числе и полноценному сну. Составляющие механизма:
- эластичное крепление на груди с лямками через плечи;
- бандажи для голеней;
- ремни, скрепляющие всю конструкцию.
Свойства разных фиксаторов
Шина Виленского представляет собой манжеты для ног из кожи с распоркой, она делится на подвиды в зависимости от возраста ребенка, представленные в таблице:
| Возраст, мес. | Конструкция | Разведение ножек, см |
| До 3-х | Малая | 16—23 |
| От 3-х до 12-ти | Средняя | 21—33 |
| От 12-ти | Большая | 29,5—49,5 |
Ортез Тюбингера – симбиоз двух популярных моделей шин, позволяющий так же эффективно лечить дисплазию.
Ортез Тюбингера — это фактически механизм Виленского, объединенный со стременами Павлика: седлообразные ножные распорки крепятся к наплечникам с помощью специальных ремней, регулирующих длину и меняющих уровень активности тазобедренных суставов у детей.
Шина фиксируется липучкой. Существуют и современные модификации этого фиксатора, например, шина Орлетт, которая, по отзывам родителей, работает намного быстрее и сокращает выздоровления от года до нескольких месяцев.
Размер для малыша следует подбирать, ориентируясь на возрастную категорию.
| Возраст младенца, мес. | Длина распорки в см |
| 1—6 | 9,5—13 |
| 6—12 | 11—16 |
Несколько отличается от других конструкций шина Волкова. Основной материал — полиэтилен. Нижнюю часть подкладывают младенцу под спину, верхнюю кладут на живот и соединяют с боковыми элементами для голеней и бедер. Этот метод постепенно теряет свою актуальность, так как не дает ребенку полноценно двигаться и не имеет регулирования степени фиксации тазобедренных суставов.
Как правильно надевать и носить шины?
Исходя из подвида ортопедических механизмов, выделяют особенности в их использовании, дабы малышу было комфортно. Для начала следует правильно подобрать размер распорки: ориентируйтесь на возраст детей и степень дисплазии. Все ремни нужно тщательно закреплять, зашнуровывать шину достаточно туго, но не пережимать кровеносные сосуды ребенка.
Шину Виленского нужно носить непрерывно около полугода.
Также обращайте внимание на периодичность ношения фиксаторов. К примеру, шину Виленского назначают на 4—6 месяцев. Снимать ее нельзя в течение всего курса, кроме времени, необходимого для купания.
Также важно четко отрегулировать степень разведения бедер у малыша. Это можно сделать при помощи специального колесика.
Во время детской активности оно может съехать, потому не забудьте зафиксировать его изолентой.
Первое надевание распорки доверьте лечащему врачу ребенка.
Для удобства примерки, уложите малыша на спинку, а бедра разведите в разные стороны. Поочередно проденьте ножки в ремни и хорошо закрепите. Не полагайтесь только на свои знания, зафиксируйте последовательность надевания на приеме у ортопеда. Главное — среди всего перечня шин выбрать ту, что соответствует возрасту и состоянию здоровья маленького пациента.
Источник: https://OsteoKeen.ru/nepolnotsennost/shiny-na-tazobedrennyj-sustav-dlya-detej.html
Показания к назначению шины при дисплазии тазобедренных суставов, противопоказания, симптомы болезни, причины возникновения и меры профилактики

Шина при дисплазии тазобедренных суставов (ДТС) – специальное изделие, которое помогает фиксировать бедра ребенка в правильном положении. Шина ортопедическая применяется для коррекции ДТС у маленьких детей.
ДТС
Внимание! В международной классификации болезней 10-го пересмотра (МКБ-10) дисплазия тазобедренных суставов обозначается кодом Q65.
Причины формирования ДТС у новорожденных
Термин «врожденная дислокация бедра» относится ко времени Гиппократа. Это состояние, также известное как дисплазия развития бедра (ДРБ), диагностируется и лечится в течение нескольких сотен лет. Ортолани – итальянский педиатр – в начале 90-х годов оценивал, диагностировал и лечил ДТС. С тех пор был достигнут значительный прогресс в оценке и лечении ДТС у детей.
Термин «ДТС» используется в отношении пациентов, которые рождаются с дислокацией или нестабильностью бедра, что может привести к дисплазии сустава. В более широком смысле ДТС можно определить просто как ненормальный рост бедра.
Вертлужная впадина, проксимальный отдел бедра, а также капсула и другие мягкие ткани развивают неправильно. Такое состояние может возникнуть в любое время – от зачатия до созревания костной системы.
На международном уровне это расстройство по-прежнему называют наследственной дислокацией бедра.Более конкретные термины часто используются для более точного описания расстройства:
- Подвывих – неполный контакт между суставными поверхностями головки бедренной кости (ГБК) и вертлужной впадиной;
- Дислокация – полная потеря контакта между вертлужной впадиной и поверхностью сустава ГБК;
- Нестабильность – вероятность возникновения подвывиха или вывиха бедра пассивной манипуляцией;
- Тератологическая дислокация – антенатальная дислокация бедра.
Ранний диагноз является наиболее важным аспектом лечения детей с ДСТ.
Использование УЗИ и других диагностических методов визуализации и внедрение улучшенных образовательных программ, скорее всего, уменьшит число детей с ДТС.
В настоящее время разрабатываются новые, менее инвазивные хирургические методы (например, эндоскопические методы и операции на основе изображений), направленные на снижение заболеваемости и облегчение выздоровления.
Важно! Не рекомендуется на основе предоставленных данных ставить ребенку диагноз. Необходимо посетить врача при подозрении на расстройство. Самостоятельное лечение может быть опасно для малыша.
Этиология ДТС плохо изучена, но это состояние, по-видимому, связано с рядом различных факторов.
Одним из таких факторов является национальная принадлежность: у коренных американцев и лапландцев распространенность ДТС намного выше (почти 25-50 случаев на 1000 человек), чем у других наций.
Распространенность очень низкая на юге Китая и среди чернокожих людей. Существует генетическая предрасположенность, при которой частота дисплазии в 10 раз выше встречается у детей, у которых родители имели ДТС.
Первая беременность и женский пол являются существенными факторами риска. По оценкам, 80% пациентов с ДТС являются женщинами. Распространенность дисплазии у женщин, родившихся в плохой позиции, оценивается как один случай из 15 человек в некоторых исследованиях.
ДТС может быть вызвана основными нервно-мышечными заболеваниями – церебральный паралич, артрогрипоз и синдром Ларсена. Такие случаи обычно не рассматривают в контексте ДТС, а являются самостоятельными заболеваниями.
Болезнь Ларсена
Симптомы
Ранние клинические проявления ДТС выявляются при обследовании новорожденного. Выявить дисплазию можно с помощью маневра Ортолани, при котором слышится специфический «щелчок». Высокий «щелчок», по всей вероятности, мало связан с патологией вертлужной впадины. Ортолани первоначально связал этот «щелчок» с подвывихом или уменьшением тазобедренного сочленения.
Ортолани
Чтобы выполнить этот маневр правильно, ребенок должен быть расслабленным. Одновременно рассматривается только одно бедро.
Большой палец врача располагается над внутренним бедром младенца, а указательный палец осторожно помещается над большим вертелом.
При наличии ДТС, при ударе бедра ощущается «щелчок», подобный тому, который отмечен при включении или выключении рубильника света. Маневр Ортолани следует выполнять осторожно, чтобы кончики пальцев не повредили сустав.
Осложнения
Возможны многочисленные осложнения, в том числе скованность тазобедренного сустава, инфекция, потеря крови и асептический некроз ГБК. Частота некроза существенно различается; в зависимости от исследования, она может составлять от 0% до 73%. Многочисленные исследования показывают, что длительное отсутствие лечения увеличивает риск развития некроза.
Прогноз заболевания у малышей, лечившихся от ДТС, очень благоприятный. Если консервативное лечение не увенчалось успехом, результат может быть менее благоприятным Хотя краткосрочный результат может казаться удовлетворительным.
Некоторые авторы считают, что пациенты с двусторонней дисплазией имеют более худший прогноз из-за более высоких требований к лечению. В исследовании было показано, что дети с двусторонними дисфункциями ТС, которые подверглись остеотомии таза, в два раза чаще страдают от осложнений.
ТС
Совет! Перед использованием любых шин требуется проконсультироваться с врачом. В некоторых случаях требуется неотложно оперативное вмешательство. Не рекомендуется заниматься самолечением, поскольку несвоевременная терапия может привести к непредсказуемым последствиям во взрослой жизни.
Источник: https://LechiSustavv.ru/zabolevaniya-tazobedrennogo-sustava/576-shinyi-pri-displazii-tazobedrennyih-sustavov.html
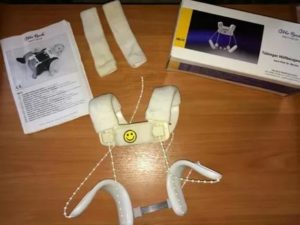
Ортез Тюбингера: описание приспособления и подробная инструкция к применению

При дисплазии тазобедренного сустава у детей возрастом до 1 года применяется бандаж Тюбингера. Данный ортез может быть подобран только опытным врачом. Простота конструкции обеспечивает комфортное использование без потери эффективности.
Современная медицина предлагает широкий выбор специализированных ортопедических приспособлений для терапии множества заболеваний опорно-двигательного аппарата. Одним из таких нарушений является дисплазия тазобедренного сустава у младенцев.
В настоящее время лучшим приспособлением для лечения данной патологии считается ортез Тюбингера.
В этой статье мы расскажем вам о том, как и зачем носить данный ортез, опишем основные показания к применению и принципы правильно подбора приспособления.
Важно помнить! Использование данного ортопедического приспособления возможно исключительно по назначению лечащего врача или другого опытного специалиста.
Описание приспособления
Ортезом или шиной Тюбингера называют отводящий ортопедический механизм для эффективной терапии тазобедренного сустава при дисплазии у младенцев от рождения и до 1 года.
Основным проявлением данного заболевания является нарушенная ориентация вертлужной впадины относительно головки бедренной кости тазобедренного сустава.
Эта патология приводит к неправильному развитию опорно-двигательного аппарата ребёнка.
Стандартная конструкция ортеза Тюбингера
Основными стандартными составляющими данного приспособления являются:
- мягкие наплечники со специальными застёжками;
- набедренные упоры;
- центральная регулировочная распорка;
- специальные застёжки белого и красного цвета (у разных производителей могут быть другие варианты расцветок);
- соединяющие нити с бусами.
Шина Тюбингера позволяет отвести ножки ребёнка в стороны, что даёт возможность тазобедренному суставу принять физиологически правильное положение для эффективного лечения дисплазии.
Ортез создаёт комфортные условия для его применения, без потери терапевтической эффективности, в отличие от схожих ортопедических приспособлений, таких как подушка Фрейка или стремена Павлика.
Обратите внимание! Регулировка застёжек, окрашенных красным цветом, может проводиться только лечащим врачом. Не меняйте их положения в домашних условиях. При малейших нарушениях регулировки немедленно обратитесь в медицинское учреждение.
Показания к применению ортеза
Дисплазия тазобедренного сустава – основная причина ношения ортеза Тюбингера
Главными причинами назначения использования шины Тюбингера являются различные формы дисплазии у детей в возрасте до 1 года. Носить данное приспособление необходимо:
- при неправильном развитии волокнисто-хрящевого ободка вертлужной губы;
- для корректировки нестабильного положения головки бедренной кости;
- при вывихах различной природы;
- для естественного формирования вертлужной губы;
- при терапии дисплазии с контролируемым отведением бёдер ребёнка под углом, превышающим 90 градусов.
Ношение данного абдукционно-сгибательного ортопедического устройства обеспечивает быстрое и эффективное лечение детской дисплазии тазобедренного сустава. Высокий уровень терапевтического действия обеспечивается следующими преимуществами:
- шина не сковывает движения ребёнка;
- простые и понятные системы крепления обеспечивают быстрое снятие и надевание приспособления;
- соединяющие нити с бусами позволяют отрегулировать угол сгиба суставов;
- мягкие гипоаллергенные наплечники не натирают и не вызывают раздражения на коже малыша;
- центральная распорка даёт возможность отрегулировать шину самостоятельно (только с разрешения лечащего врача);
Правильный подбор приспособления
Правильный подбор шины осуществляется индивидуально для каждого ребёнка
Чтобы правильно выбрать размер ортеза необходимо подобрать индивидуальную длину центральной распорки. Основным ориентиром для подбора является возраст малыша:
- для детей возрастом до 6 месяцев подойдёт распорка длиной от 9 до 13см;
- для детей возрастом от полугода до года необходима распорка длиной от 11 до 16см.
Обратите внимание! Грамотный подбор размера шины осуществляется исключительно лечащим врачом или другим опытным специалистом. Не предпринимайте самостоятельных шагов.
Пошаговая инструкция к применению
Правильное положение ортеза на ребёнке
Первоначальную примерку бандажа проводить опытный специалист. Последующее использование ортеза может осуществляться родителями в домашних условиях исключительно с разрешения врача.
Применять данное приспособление необходимо, строго следуя пошаговой инструкции:
- Надеть мягкие наплечники;
- Застегнуть фиксирующие липучки так, чтобы рисунок оказался на груди ребёнка;
- Набедренные упоры расположить по бокам;
- Согнуть ножки малыша в коленях, уперев их себе в живот;
- Закрепить соединяющие нити;
- Положить ножки на набедренные упоры;
- Проверить расстояние между застёжкой и шеей, которое должно составлять примерно 3см.
Необходимо строго следить за тем, чтобы детали шины не касались непокрытой кожи ребёнка. Поэтому рекомендуется поддевать под приспособление различные гипоаллергенные комбинезоны.
Рекомендации по использованию
Носить шину Тюбингера необходимо постоянно, не снимая даже на ночь. Исключением является купание и массажные процедуры. Чаще всего врачи рекомендуют носить данное приспособление примерно 23 часа в сутки.
Малышу потребуется достаточное время для того, чтобы привыкнуть к неудобствам ношения ортеза. Если по истечении длительного времени ношения ребёнок не успокаивается и не может привыкнуть к устройству, обратитесь к врачу для корректировки настроек шины.
В случае если детский врач поставил под сомнение наличие дисплазии, немедленно обратитесь к профильному специалисту для точной диагностики состояния вашего ребёнка.
Источник: http://ortezsustava.ru/bedro/primenenie-bandazha-tyubingera.html
