Как долго будут продолжаться орви, после мононуклеоза у ребенка
Правильное лечение инфекционного мононуклеоза у детей — важные рекомендации
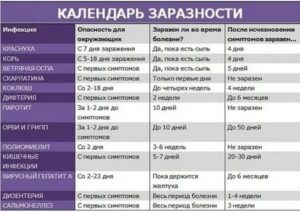
Инфекционный мононуклеоз – это заболевание вирусной этиологии, которое передаётся преимущественно воздушно-капельным путём. Чаще других заражению подвергаются дети в возрасте от 3 до 10 лет.
При внешней схожести симптомов с обычной простудой, у мононуклеоза есть свои особенности.
Эффективность лечения инфекционного мононуклеоза у детей во многом зависит от правильной диагностики заболевания, состояния иммунной системы ребёнка и соблюдения специальной диеты.
Какой врач лечит инфекционный мононуклеоз у ребёнка
В большинстве случаев лечение мононуклеоза у детей проводится амбулаторно, под контролем участкового врача-педиатра. Для точной диагностики требуется сдать ряд анализов, обычно это:
- Общий или клинический анализ крови.
- ПЦР (полимеразная цепная реакция) — для выявления конкретного возбудителя.
- Биохимический анализ крови – его результаты позволяют определить, насколько хорошо функционируют внутренние органы ребёнка.
- ИФА (иммуноферментный) анализ – определяет наличие в крови антител к вирусу-возбудителю.
В условиях стационара руководить лечением может врач-педиатр, инфекционист или другой профильный специалист, в зависимости от особенностей протекания болезни.
Медицинская практика показывает, что участковый педиатр не всегда верно диагностирует мононуклеоз, списывая симптомы на обычную ангину, простуду (ОРЗ, ОРВИ). Но заболевание протекает сложнее: инфекция поражает внутренние органы (селезёнку, печень), дыхательные пути, провоцирует увеличение лимфоузлов в брюшной полости и на шее, высыпания на кожных покровах.
Неправильное лечение может привести к ухудшению состояния ребёнка и развитию тяжёлых осложнений. Если улучшение не наступает, и есть сомнения в правильности диагноза, целесообразно потребовать проведения анализов, вызвать бригаду скорой помощи, либо обратиться за консультацией к врачу-инфекционисту.
Мононуклеоз, в отличие от ангины, протекает с особой симптоматикой. Визуально определимым признаком является увеличение лимфатических узлов.Изменения в состоянии ребёнка становятся заметны через несколько дней или недель после заражения. Диагностика осложняется тем, что существуют типичная и атипичная формы инфекционного мононуклеоза.
Во втором случае один или несколько характерных признаков патологии полностью отсутствуют в клинической картине.
Фото №1 — воспаление лимфоузлов при мононуклеозе, фото №2 — сыпь при мононуклеозе
1 2
В каких случаях необходима госпитализация
Целесообразность амбулаторного лечения при мононуклеозе у детей зависит от формы заболевания. Показаниями к срочной госпитализации является тяжёлое состояние больного:
- выраженный отёк дыхательных путей (может привести к смерти от удушья) ;
- сильная интоксикация – сопровождается рвотой, диареей, длительной лихорадкой и обмороками;
- высокая температура – 390 С и больше;
- развитие осложнений, в том числе выраженных нарушений в работе внутренних органов, вторичных бактериальных и вирусных инфекций.
Если заражение инфекционным мононуклеозом диагностировано у ребёнка первого года жизни, также рекомендуется лечение в условиях стационара. Это позволит своевременно получить медицинскую помощь в случае резкого ухудшения состояния грудничка, предотвратить развитие тяжёлых осложнений и последствий.
Как лечить мононуклеоз у детей
Возбудителем заболевания является вирус Эпштейна-Барр (ВЭБ), либо цитомегаловирус.
Эффективных препаратов для подавления активности этих инфекционных агентов не существует, поэтому терапия направлена на облегчение симптомов и сокращение острого периода болезни.
Инфекционный мононуклеоз у детей нужно лечить, подбирая препараты согласно возрастным ограничениям. Ни один из доступных методов не избавляет от присутствия данного вируса в организме. Переболевший человек остаётся носителем инфекции до конца жизни.
Доктор Комаровский — как лечить мононуклеоз
Общая схема лечения
Инфекционный мононуклеоз одновременно поражает разные органы и системы, поэтому борьба с ним требует комплексного подхода. Схема лечения обычно включает:
- постельный режим, покой;
- медикаментозное купирование симптомов (жаропонижающие, сосудосуживающие, антигистаминные препараты);
- специальную диету;
- укрепление и стимулирование иммунной системы;
- нормализацию и поддержание работы внутренних органов;
- при тяжёлых осложнениях может потребоваться хирургическое вмешательство (в частности, удаление селезёнки в случае её разрыва).
Острый период заболевания составляет 14-20 дней, у некоторых малышей он может длиться дольше. После завершения курса терапии наступает время реабилитации, она может продолжаться до года.
Медикаментозная терапия
Современная фармакология не располагает препаратами для уничтожения вируса-возбудителя мононуклеоза, однако позволяет облегчить состояние больного и ускорить выздоровление. В зависимости от индивидуальной клинической картины заболевания, для этих целей применяются:
- Жаропонижающие препараты на основе парацетамола или ибупрофена – при повышенной температуре.
- Витаминные комплексы для укрепления организма.
- Фурацилин, сода, лекарственные травы – для полоскания горла (чтобы снять воспаление и уменьшить боль).
- Сосудосуживающие капли при заложенности носа.
- Противоаллергические средства (в том числе глюкокортикостероиды) по показаниям. Они позволяют предотвратить бронхоспазм, справиться с кожными высыпаниями, уменьшить реакцию на токсины и лекарственные препараты.
- Чтобы стимулировать иммунитет организма, назначают «Анаферон», «Имудон», «Циклоферон» и другие иммуномодуляторы.
- В случае развития вторичной бактериальной инфекции, при наличии выраженного воспалительного процесса используют антибиотики.
- Для восстановления микрофлоры кишечника одновременно назначают пробиотики («Нормобакт», «Линекс», «Бифиформ»).
- Для защиты внутренних органов и улучшения их работы назначают средства с гепатопротекторным эффектом («Карсил») и желчегонные препараты.
Лечить мононуклеоз допустимо только под руководством квалифицированного врача, самолечение может спровоцировать тяжёлые последствия для жизни и здоровья ребёнка.
Народная медицина
Народные методы лечения мононуклеоза у ребёнка могут дать хорошие результаты, но только как дополнение к основному курсу. Их применение необходимо согласовать с лечащим врачом. В составе комплексной терапии употребление травяных настоев ускоряет выздоровление и укрепляет защитные силы организма. Рекомендовано принимать отвары следующих растений:
- цветков календулы;
- тысячелистника;
- листьев мать-и-мачехи;
- цветков ромашки;
- череды;
- девясила;
- эхинацеи пурпурной.
Эффект основан на антибактериальных, иммуностимулирующих и общеукрепляющих свойствах этих трав. Заваривать их можно как по отдельности, так и в различных комбинациях. Важное требование – отсутствие аллергической реакции на компоненты растительного сбора.
Как долго длится лечение
Продолжительность курса терапии зависит от особенностей протекания болезни, состояния иммунной системы. В среднем лечение инфекционного мононуклеоза у ребёнка длится 2-3 недели, до завершения острой фазы. На протяжении этого периода необходимо:
- соблюдать постельный режим;
- ограничить по возможности контакт со здоровыми людьми;
- пить больше жидкости, придерживаться назначенной диеты;
- точно следовать рекомендациям и назначениям лечащего врача.
При тяжёлом течении заболевания может потребоваться больше времени для купирования основных симптомов.
Острый мононуклеоз излечим, но полное восстановление детского организма после перенесённой болезни занимает от нескольких месяцев до года. В этот период необходимо внимательно наблюдать за состоянием ребёнка, придерживаться назначенной диеты, уделять внимание укреплению иммунной системы.
Диета при мононуклеозе у детей
В борьбе с инфекцией важную роль играет соблюдение определённого режима питания. Вирус Эпштейна-Барр поражает селезёнку, печень и другие органы, затрудняя их функционирование. Этим объясняется необходимость диеты при мононуклеозе – как в острой фазе заболевания, так и в период реабилитации.
Рацион больного должен быть полноценным, но при этом щадящим, не нагружающим печень дополнительной работой. Необходимо придерживаться следующих правил:
- Питание должно быть «дробным» — 4-6 раз в день, небольшими порциями.
- Больному нужно пить больше жидкости, это позволяет снизить интоксикацию организма.
- До минимума снизить потребление жиров – их расщепление создаёт дополнительную нагрузку на печень. Предпочтение нужно отдавать растительным маслам (оливковому, подсолнечному), а употребление сливочного ограничить. Разрешается немного сметаны, неострого сыра. Яичный желток – 1-2 раза в неделю.
- В меню обязательно должны присутствовать кисломолочные и молочные продукты, овощи и фрукты, нежирные сорта мяса и рыбы. Полезны супы, каши и не сдобный пшеничный хлеб. Ягоды и фрукты разрешены не кислые.
- Категорически следует исключить кондитерские изделия, жирную, жареную, копчёную пищу, маринованные продукты. Под запретом острые приправы, консервы, жирное мясо и птица (в том числе бульоны), грибы, какао и кофе.
Соблюдение этих рекомендаций ускорит выздоровление и поможет организму быстрее восстановиться после болезни. Придерживаться диеты необходимо во время лечения инфекционного мононуклеоза и на протяжении периода реабилитации, поскольку восстановление нормальной работы печени может занять до полугода.
Если диагностирован инфекционный мононуклеоз, вылечить малыша возможно. Вирус в организме останется и после завершения терапии, но обычно врачебный прогноз при этом заболевании положительный. При адекватном лечении и соблюдении всех рекомендаций здоровье ребёнка восстановится в полном объёме, и он сможет вести нормальную жизнь без ограничений.
Андрей Дуйко — лечение, симптомы и профилактика мононуклеоза
Источник: https://herpes.center/bolezni/lechenie-mononukleoza-u-detej
Инфекционный мононуклеоз у детей чем лечить и как долго

Простуда, грипп, ветрянка – заболевания привычные, каждый родитель точно знает, что нужно делать, чтобы ребенок быстрее выздоровел.
Но есть некоторые заболевания, одни названия которых навевают панику, поскольку звучат они страшно, встречаются реже респираторных и истинно детских патологий.
Сегодня мы поговорим с вами об одной из таких болезней – мононуклеоз у детей, симптомы и лечение заболевания, насколько оно опасно, можно ли его избежать. На все эти вопросы вы получите простые и чёткие ответы.
Мононуклеоз – что за болезнь у детей
Инфекционный мононуклеоз у детей – разновидность вирусной патологии, по симптоматике во многом схожа с простой простудой, гриппом, но при этом болезнь нарушает работу внутренних органов. Болезнь передается через поцелуй, общую посуду, полотенца, постельное белье, воздушно-капельным путем, без правильной и своевременной терапии часто возникают различные осложнения.
Возбудитель мононуклеоза – различные вирусы герпеса IV типа, чаще всего вирус Эпштейна-Барра, реже патология возникает при заражении цитомегаловирусами. Болезнетворные микроорганизмы сначала поселяются в слизистой полости рта, поражают гланды, горло, с током крови и лимфы микробы проникают во внутренние органы.
Инкубационный период – 5-21 день, острая фаза заболевания длится в среднем 3 недели, иногда чуть дольше. Больше половины детей к 5 годам уже заражены вирусом Эпштейна-Барра, но часто болезнь проходит в легкой форме, родители даже не подозревают, что их ребенок переболел мононуклеозом.
Как проявляется болезнь
Один из наиболее явных признаков вирусного мононуклеоза – увеличение и болезненность различных лимфатических узлов. Заболевание диагностируют у детей дошкольного и младшего школьного возраста и подростков.
Малыши до 3 лет болеют редко, у мальчиков болезнь развивается в 2 раза чаще, нежели у девочек. Патология протекает в острой и хронической, типичной и атипичной форме, имеет разные степени тяжести.
Диагностика заболевания
Специфического анализа на мононуклеоз нет, основной метод диагностики – клинический анализ крови, при наличии инфекции показывает повышенный уровень атипичных мононуклеаров, которые появляются через 15-20 дней после зинфицирования.
Дополнительно в крови наблюдается высокое содержание лейкоцитов, лимфоцитов, моноцитов, СОЭ, все показатели превышают допустимые возрастные нормы в 1,5 раза.
Методы лечения
Основное, что вы должны запомнить, мононуклеоз – вирусная патология, поэтому не ищите эффективный антибиотик, его просто нет. А бездумный прием столь мощных препаратов негативно скажется на работе печени, которая и так страдает от нападок вируса.
Основные клинические рекомендации – постельный режим, обильное теплое питье, кормите ребенка по желанию, если аппетита нет, ничего страшно, организм быстрее справится с инфекцией. Легкие формы болезни лечат в домашних условиях, но если наблюдаются частые приступы рвоты, удушье, нарушение сознания, то вызывайте скорую помощь, и не отказывайтесь от госпитализации.
Важно при лечении мононуклеоза соблюдать диету – давайте ребенку пищу с большим количеством витаминов, калорийную, но при этом нежирную, чтобы не нагружать печень.
Основа рациона – легкие супы, жидкие каши, молочные и кисломолочные продукты, мясо и рыба в отварном виде, сладкие фрукты.
Нельзя кормить больного малыша луком и чесноком, вся вредная пища, газированные напитки категорически запрещена.Чем лечить мононуклеоз у детей:
- противовирусные препараты – Циклоферон, Анаферон, но доктор Комаровский считает, что эти препараты при мононуклеозе малоэффективны;
- при температуре выше 38,5 – жаропонижающие средства, детям можно давать только Парацетамол и Ибупрофен;
- для избавления от боли в горле – растворы для полосканий с содой, Фурацилином, отваром ромашки, календулы;
- для устранения аллергии на токсины, признаков интоксикации – Клариттин, Зиртек, другие антигистаминные препараты;
- для восстановления поврежденной печени – Карсил, Эссенциале;
- при сильном отеке гортани для предотвращения удушья назначают глюкокортикоиды – Преднизолон;
- препараты для неспецифической иммунотерапии – Имудон, ИРС-19;
- витамин C, P, группы B.
Возвращаясь к теме антибиотиков, часто врачи назначают эти препараты для перестраховки, с целью предотвратить развития вторичных бактериальных осложнений.
Но если вы видите, что ребенок хорошо переносит болезнь, не стесняйтесь попросить педиатра объяснить целесообразность приема сильных лекарственных средств. Если без антибактериальных препаратов не обойтись, принимайте их совместно с пробиотиками – Аципол, Линекс, чтобы избежать нарушения баланса кишечной микрофлоры.
Последствия и осложнения
При правильном лечении осложнения возникают редко, чаще всего последствия возникают у детей с очень ослабленным иммунитетом. После выздоровления ребенок находится на учете у педиатра в течение года, необходимо регулярно делать анализ крови, чтобы контролировать работу внутренних органов.
Как предотвратить развитие мононуклеоза у ребенка
Лекарств и вакцины против мононуклеоза нет, это связано с тем, что возбудители болезни постоянно мутируют, создать препарат для борьбы с вирусом пока не удалось. Поэтому основная профилактика заключается в укреплении иммунитета.
Как снизить риск заражения мононуклеозом:
- своевременно делайте все плановые прививки;
- больше гуляйте на свежем воздухе;
- найдите для ребенка интересную спортивную секцию – регулярные занятия спортом всегда считаются лучшим способом профилактики различных заболеваний;
- разумно занимайтесь закаливанием, начинать нужно с обливания ножек прохладной водой, постепенно поднимаясь выше, температуру воды снижайте на 1–2 градуса каждые 3–4 дня;
- избегайте переохлаждения и перегрева, ребенок всегда должен быть одет по погоде;
- весной и осенью давайте ребенку витаминные комплексы;
- следите за рационом, соблюдением режима дня;
- регулярно делайте влажную уборку, проветривайте комнату, увлажняйте воздух.
Не занимайтесь самолечением, если у ребенка болит горло, заложен нос, повышенная температура, не нужно списывать все на простуду или ангину. Обратитесь к врачу, сдайте анализы – это поможет избежать развития тяжелых осложнений в будущем.
Источник: https://dou99.ru/infektsii/infektsionnyj-mononukleoz-u-detej-chem-lechit-i-kak-dolgo
Инфекционный мононуклеоз у детей: до, во время и после
Диагноз «инфекционный мононуклеоз» прозвучал для нас как гром среди ясного неба. О таком заболевании я не слышала ни от соседских мамочек, ни от родителей в детском саду. Откуда? Как? Врачи затруднялись в определении диагноза: ОРВИ? грипп? пневмония? ангина? А я и предположить не могла, что так маскируется инфекционный мононуклеоз!
Семь дней назад
Всё началось с банальной простуды. У моей двухлетней дочери вечером поднялась температура 38, она без перерыва чихала, появился сильный насморк. То есть на лицо все симптомы вирусной инфекции. Как обычно в таких случаях мы начинаем лечиться противовирусными препаратами (Деринат, Анаферон детский), а при температуре выше 38.5 даем жаропонижающие средства.
Я обычно «сбиваю» высокую температуру парацетамолом в детской дозировке. Но через три дня температура не снижалась, напротив, «стойко» держалась в пределах 39 и выше. Всё это время малышка жаловалась на боли в животе и деснах, дочка совершенно не могла дышать — нос был заложен.
Â В результате, точный диагноз нам поставили только через неделю, тогда, когда мы сдали необходимые анализы.
Почему так сложно диагностировать мононуклеоз?
Прежде всего, инфекционный мононуклеоз очень похож на ангину с теми же симптомами воспаленных и увеличенных миндалин и повышенной температурой. Кроме этого, у больного увеличиваются лимфоузлы, печень и селезенка, меняется состав крови, появляются затруднения при дыхании.
Многие дети инфекционным мононуклеозом болеют легко. 8 из 10 детей заболевают инфекционным мононуклеозом в возрасте от 4 до 15 лет.
У детей, не достигших подросткового возраста, мононуклеоз часто не диагностируют, так как он протекает в форме лихорадки, сопровождаемой легкой утомляемостью, и болезнь обычно не является продолжительной.
Легкую форму данного заболевания можно выявить лишь при анализе крови, поскольку в большинстве случаев больной это заболевание просто не замечает и принимает его за проявление вирусной инфекции. В подростковом или взрослом возрасте мононуклеоз может принимать форму длительного, изнурительного заболевания.
Инкубационный период мононуклеоза может быть длинным, достигая порой нескольких недель. Поэтому так сложно связать причину и следствие. Тяжелые симптомы инфекционного мононуклеоза обычно продолжаются в течение 2-4 недель, а затем наступает постепенное выздоровление.
Как происходит инфицирование?
Я всё время думала, где моя дочка «подхватила» вирус и могли ли я предотвратить это заболевание? Но познакомившись с литературой и информацией на сайтах, я пришла к выводу, что избежать заражения было невозможно.
Инфекционный мононуклеоз вызывается вирусом Эпштейн-Барра.
Вирус передается со слюной во время кашля, чихания и поцелуев. Вирус сохраняется в слюне инфицированного человека в течение 6 и более месяцев после выздоровления.
Однако не все люди, имевшие непосредственный контакт с инфицированным человеком, заболевают. Для вируса Эпштейн-Барра характерна слабая контагиозность; чтобы произошла передача вируса, необходим непосредственный контакт со слюной.
На одном из сайтов я нашла информацию о том, что если в детском саду или школе один из детей заболел этим заболеванием, то это не причина для карантина. В этом случае необходимо просто сделать влажную уборку.Но видимо, в нашем детском саду дети либо качественно облизали игрушки, либо не так часто проводилась важная уборка. Но, как выяснилось, в нашей группе переболело несколько человек ангиной, стоматитом.
Троим детишкам был поставлен диагноз «инфекционный мононуклеозом».
Итак, на какие признаки и симптомы следует обратить внимание
- Слабость, снижение аппетита, повышенная утомляемость, ломота в суставах.
- Боль в горле, затруднение при глотании
- Насморк. Может сопровождаться обильными выделениями. Часто развивается аденоидит. При этом ребенок дышит тяжело, через рот, во сне «храпит».
- Увеличение лимфоузлов. Мононуклеоз всегда протекает с увеличением лимфоузлов в области подмышек, шеи и паха. Обратите на это внимание. Увеличенные лимфатические узлы видны даже невооруженным глазом и вызывают болезненные ощущения в случае малейшего прикосновении к ним.
- Температура. После типичных «простудных» симптомов поднимается температура. Иногда до 40 градусов. Обычно температура снижается утром и повышается к вечеру, но может держаться и постоянной в течение всего дня. При этом ребенок может жаловаться на головную боль. Температура может держаться до двух недель подряд.
- Появление ангины. Загляните в рот ребенку. При близком и тщательном осмотре можно заметить серый налет, а также почувствовать неприятный запах изо рта.
- Боли в животе. Не пропустите жалобы ребенка на болевые ощущения в области живота. Объясняется это тем, что под действием вируса селезенка и печень могут увеличиваться в размере, что и провоцирует боль.Â У некоторых детей отмечается также появление опухолей в области переносицы, на надбровных дугах или на переносице. Иногда мононуклеоз сопровождается желтухой, кожными высыпаниями и другими нарушениями.
Острый период заболевания составляет 14-21 день.
Диагностика мононуклеоза у детей
Для того чтобы подтвердить данный диагноз, необходимо будет сдать кровь на анализ.
«Вычислить» недуг будет достаточно просто, так как вирус мононуклеоза специфическим образом меняет белые кровяные тельца.
Характерная особенность мононуклеоза, по которой ставят окончательный диагноз — необычная картина крови, в которой появляются особые крупные клетки — эти пораженные вирусом лейкоциты называются атипичными мононуклеарами, и их опытный врач-лаборант ни с чем не спутает.
Нужно подчеркнуть, что только после проведения анализа крови можно с уверенностью говорить о наличии или отсутствии мононуклеоза.
Каково лечение мононуклеоза у детей
Когда я стала выяснять этот вопрос, оказалось, что на сегодняшний день не существует ни одного медикаментозного средства, которое бы могло бороться с вирусом, провоцирующим развитие мононуклеоза.
Антибиотики назначают в том случае, если недуг да осложнения. Врач назначает лечение в зависимости от того, каково проявление мононуклеоза у конкретного ребенка.
А в целом лечение заключается в правильном уходе за малышом, организации отдыха и питания.
Поскольку в «нашем» случае были гнойные налеты на миндалинах, врач назначил курс антибиотиков и обработку миндалин раствором фурацилина. Хорошо также обрабатывать слизистую горла противовоспалительными спреями и растворами (Тантум Верде, Гексорал).
Восстановить носовое дыхание нам помогло регулярное промывание полости носа готовыми растворами на основе морской воды (Салин, Аква марис, Аквалор, Маример) и закапывание в течение 8 дней раствора протаргола, врачи также рекомендуют сосудосуживающие препараты (желательно со смягчающими компонентами)- Ринонорм, Тизин. В период лечения важно следить за влажностью воздуха в помещении, где находится больной. Это позволит облегчить дыхание через нос, а, кроме того, не допустить пересушивания горла. В увлажнитель можно добавить эфирные масла. Лучше всего в этом случае вам подойдут эвкалиптовое и сосновое масла.
Для того чтобы избежать обезвоживания, ребёнку надо давать как можно больше теплого питья.
Организуйте правильное питание. Во время заболевания крайне нежелательно перегружать работой печень и селезенку, поэтому рацион больного должен состоять из легких блюд, богатых витаминами. Исключаем всё сладкое, жирное, копченое, соленое, острое.
Заболевший малыш больше, чем обычно, нуждается в сне, так как он все время чувствует усталость. Сон позволит его организму быстрее восстановиться.
Как правило, заболевание протекает в течение двух недель. Поэтому, даже после нормализации температуры, не торопитесь на улицу. Нужно тщательно следить за тем, чтобы в период болезни ребенок не предпринимал никаких физических усилий. Особенно важно оберегать области живота от повреждений.
Дело в том, что при мононуклеозе селезенка увеличиваетсяв размерах и начинает выпирать из под ребер. Травма в этой области может привести к разрыву органа. К счастью, такое случается крайне редко, но лучше все же перестраховаться и оградить своего ребенка от возможной опасности.
Период восстановления после мононуклеоза
Мононуклеоз очень сильно выматывает организм человека. Повышенная температура тела, увеличенные и болезненные лимфатические узлы, а также присутствие опасного вируса в крови — все это сильно выматывает организм, отнимая у него все силы. Поэтому детскому организму понадобится длительное время на восстановление.
- В течение месяца, после выздоровления, ребенок может чувствовать себя не слишком хорошо, жаловаться на недомогания. В этот период он будет особенно остро нуждаться во сне и отдыхе. Старайтесь предоставлять ему такую возможность.
- Важно подчеркнуть, что в течение полугода, после выздоровления, ваш ребенок будет являться носителем вируса мононуклеоза. Поэтому, важно следить, чтобы у ребенка была отдельная от других посуда, дабы он никого не заразил.
- После выздоровления врач назначит вам контрольные анализы крови, мочи, которые покажут, в каком состоянии находится организм ребенка.
- Восстановить силы организма поможет курс витаминотерапии. Прием в течение 1 месяца витаминно-минеральных комплексов (Мульти-табс, Витрум, Киндер Биовиталь).
- Укрепить иммунитет и избежать осложнений помогут иммуномодулирующие средства:
— капли Деринат — восстанавливают и укрепляют защитные функции слизистой полсти носа
— свечи Виферон — противовирусный препарат, который относится к группе интерферонов — белков, вырабатываемых организмом и обладающих противовирусными, иммуномодулирующими (восстанавливающими иммунитет) свойствами
— Имудон — иммуномодулятор местного действия для лечения и профилактики заболеваний ротоглотки.Â
Детей на год освобождают от профилактических прививок, ограничивают физические нагрузки.
Очень плохо переносится детьми, переболевшими мононуклезом, пребывание на солнце — загорать в ближайшее лето надо очень осторожно. Активное солнце противопоказано. В остальном заболевание протекает доброкачественно и излечивается полностью.
Не последнюю роль играет диетология. Врачи рекомендуют диетический стол №5
Технология приготовления пищи:
Блюда в отварном виде, реже — в запеченном.
Режим питания:
5-6 раз в сутки.
Разрешается:
- Соки фруктовые и ягодные некислые, томатный сок, компот, кисель, некрепкий чай и кофе с молоком, отвар шиповника.
- Хлеб пшеничный, ржаной, «докторский» и других сортов вчерашней выпечки или подсушенный, печенье из несдобного теста.
- Молоко с чаем цельное, сгущенное, сухое, обезжиренный творог, сметана в небольшом количестве, сыры неострые (российский, голландский и др.). Особенно рекомендуются нежирный творог и изделия из него.
- Различные супы на овощном отваре с добавлением овощей, круп, макаронных изделий. Молочные, фруктовые супы.
- Масло сливочное, растительное масло до 50 г в день.
- Мясные изделия из нежирной говядины, курятины и других постных сортов птицы отварные или запеченные после отваривания, приготовленные куском или рубленые. Сосиски молочные. Различные нежирные сорта рыбы (треска, судак, щука, сазан, навага, серебристый хек) в отварном или паровом виде.
- Каши рассыпчатые и полувязкие, в особенности рекомендованы овсяные и гречневые. Всевозможные блюда из крупы, бобовых и макаронных изделий — запеканки, пудинги, гарниры, супы.
- Различные виды овощей, зелени, спелые томаты; консервированный зеленый горошек; некислая квашеная капуста.
- Яйца (не более одного в день) в виде белкового омлета и добавляемые в блюда.
- Различные фрукты и ягоды, кроме очень кислых, компоты, кисели, фруктовые консервы, лимон в чай.
- Из закусок — сельдь вымоченная, икра паюсная, рыба заливная, салаты, винегреты.
Запрещается:
- свежие хлебобулочные изделия и изделия из сдобного теста (блины, оладьи, торты, жареные пирожки и т.д.);
- супы на мясных, рыбных, грибных бульонах;
- бобовые, грибы, щавель, шпинат, редис, лук зеленый, редька;
- жирное мясо (говядина, баранина, свинина, гусятина, утятина, курятина);
- жирные сорта рыбы (осетрина, севрюга, белуга, сом);
- яйца жареные и сваренные вкрутую;
- маринованные овощи, консервы, копчености, икра;
- клюква, кислые фрукты и ягоды;
- мороженое, изделия с кремом, шоколад;
- черный кофе, какао, холодные напитки;
В заключение, хочется поддержать родителей тем, что перенесенное заболевание оставляет после себя стойкий иммунитет: несмотря на то, что вирус навсегда сохраняется в организме, рецидивов инфекционного мононуклеоза практически не бывает.Â
источник:http://doctoralvik.ru/bebi-info/detskoe-zdorove/1926-infekczionnyj-mononukleoz-u-detej-do-vo-vremya-i-posle
Источник: https://www.BabyBlog.ru/user/id825670/1177439
Инфекционный мононуклеоз у детей: чем лечить и как долго, проявления
Мононуклеоз – инфекционное заболевание, которое встречается в детском возрасте достаточно часто. Особенность недуга в том, что диагностировать его достаточно трудно. Общие симптомы напоминают банальную простуду, ангину или грипп. Коварство мононуклеоза заключается в осложнениях, которые нередко затрагивают внутренние органы.
Если вовремя заметить и диагностировать недуг, выполнять все рекомендации врача, то серьёзных осложнений можно избежать. В сегодняшней статье поговорим на тему: «Что такое инфекционный мононуклеоз у детей, чем лечить и как долго длится болезнь». Надеемся наши советы пригодятся многим родителям.
Пути передачи ↑
Во внешней среде вирус Эпштейн-Барр крайне нестоек, быстро гибнет, поэтому заражение происходит исключительно контактным путем от больного человека. Основной путь передачи — воздушно-капельный, чаще всего через слюну, например, при поцелуе. Также можно заразиться при переливании крови, но подобные случаи редки.
У детей заражение происходит чаще всего при контакте с игрушками или вещами, которыми до этого пользовался больной ребенок. Кроме того, младенец может заразиться внутриутробно, через плаценту, если во время беременности женщина перенесла заболевание мононуклеозом.
Методы диагностики
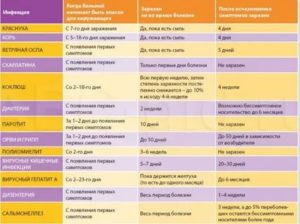
На УЗИ брюшной полости врач проверяет размеры размерам селезёнки и печени.
При появлении первых симптомах мононуклеоза нужно немедленно обратиться к врачу. Помимо общего осмотра, опроса пациента, специалист назначит сдать следующие анализы:
- Анализ крови. Он необходим для того, чтобы посмотреть количество компонентов, например, СОЭ, лимфоцитов и лейкоцитов. Если эти данные увеличены в 1,5-2 раза, можно смело говорить о воспалительном процессе и наличии в организме вируса.
- Биохимический анализ крови. Нужен для того, чтобы посмотреть, как работают печень и почки, справляются ли они с вирусом, нет ли изменений в этих внутренних органах.
- Анализ на определение антител к вирусу герпеса. Если результат положительный, то диагноз будет под большим вопросом.
- УЗИ брюшной полости. Особое внимание врач уделяет размерам селезёнки и печени. Если они увеличены, проводится медикаментозное лечение и назначается особая диета.
Это важно! Есть маркеры, которые могут определить мононуклеары в крови. Но особенность заболевания в том, что полностью они проявляются в крови лишь спустя 2–3 недели после начала активной стадии болезни. Именно поэтому такой анализ считается неинформативным.
Осложнения ↑
Как правило, прогноз мононуклеоза благоприятный, однако в редких случаях возможно возникновение осложнений, которые в свою очередь могут быть специфическими и неспецифическими.
Специфические осложнения напрямую связаны с воздействием вируса:
- удушье;
- разрыв селезёнки;
- тромбоцитопения;
- менингит, менингоэнцефалит и другие осложнения неврологического характера.
Неспецифические осложнения обусловлены наличием или присоединением какой-либо еще инфекции. Например, параллельно может наблюдаться вирусный или бактериальный бронхит, миокардит, могут возникать заболевания почек или нервной системы.
Общие симптомы
Клинические проявления свойственны острой форме и обострениям хронической. Бессимптомное течение обычно сопровождается нарушением иммунитета, на фоне которого могут развиваться вирусные и бактериальные инфекции, вяло протекающие ангины.
Общие симптомы мононуклеоза появляются у ребёнка спустя 4-7 недель после инфицирования. К ним относятся:
- Нарастание температуры выше 38 С° развивающееся без предварительного ухудшения состояния. Отмечаются колебания температуры: в одних случаях она держится 1-2 часа, медленно снижается и нарастает снова, в других – сопровождает болезнь сутками или постоянно.
- Увеличение размеров печени и селезёнки (гепатоспленомегалия) обнаруживается у 50% больных в конце третьей недели. Сохраняется такое увеличение селезёнки и печени в течение месяца и более после выздоровления.
- Желтуха. При мононуклеозе развивается крайне редко, при тяжёлом исходном состоянии больного в связи с другими состояниями.
Тяжесть общих симптомов зависит от формы заболевания.
При острой форме их выраженность максимальна, при рецидиве (появление симптомов спустя 1-2 месяца после перенесённого острого заболевания) может соответствовать таковой при острой форме.
При хроническом течении мононуклеоза и при лёгкой форме проявления «смазанные» – повторяющиеся фарингиты, утомляемость, эпизоды беспричинной лихорадки (37,5-38С°), проходящие бесследно.
Лечение ↑
Лечения, направленного непосредственно на причину заболевания, не существует: на сегодняшний день нет средств, способных полностью устранить герпесвирус из организма. Поэтому вылечить мононуклеоз — значит избавиться от его симптомов и улучшить общее состояние организма.
В целом, лечение заключается в соблюдении постельного режима, обильном теплом питье, лечебной диете и приеме симптоматических лекарственных препаратов, а также специального лечения, если развиваются какие-либо осложнения.
При наличии повышенной температуры тела больному назначают жаропонижающие средства, при воспалительных процессах — антисептики местного действия, прием антибиотиков возможен только при подтвержденном анализами присоединении бактериальной инфекции, например, при ангине.
Можно использовать и народные средства в качестве дополнения основной терапии. Для устранения признаков интоксикации можно пить чай из листьев смородины, малины, липы.
Отвар из мяты, мелиссы или ромашки хорошо подходит для полоскания горла. Также для полоскания можно использовать разбавленные водой спиртовые настойки лекарственных растений или прополиса.
В качестве средства укрепления иммунной системы рекомендованы настойки лимонника, эхинацеи.
Инфекционный мононуклеоз
Несмотря на то что диагнозу «инфекционный мононуклеоз» (ИМ) уже сотня лет и вроде бы он изучен вдоль и поперек, это словосочетание продолжает будоражить умы врачей и пациентов, обрастая все новыми домыслами.
Немного теории
Инфекционный мононуклеоз — доброкачественное заболевание, характеризующееся лихорадкой, увеличением лимфоузлов, ангиной, гнусавостью голоса, увеличением печени и селезенки. В анализе крови при ИМ наблюдается лейкоцитоз и лимфоцитоз, зачастую выявляются атипичные мононуклеары.
Если пациенту с мононуклеозом назначают антибиотики на основе амокси- или ампициллина, может возникнуть сыпь, по типу крапивницы.
Учитывая, что для пациентов с ИМ характерны высокая температура и воспаление миндалин, необходимо проводить дифференциальный диагноз с аденовирусный инфекцией и стрептококковой ангиной.
Терапия, прогноз и профилактика
Железистая лихорадка Пфайффера — это вирусная инфекция вирусом Эпштейна-Барра, поэтому она может лечиться только симптоматически. К жаропонижающим и болеутоляющим относят ибупрофен. Дозировку необходимо согласовать с педиатром, потому что функция печени ослабевает.
Источник: https://xn----9sbkdi5alq0l.xn--p1ai/zabolevaniya/infekcionnyj-mononukleoz-lechenie-u-detej.html
Можно ли заболеть повторно мононуклеозом
[Можно ли заболеть повторно мононуклеозом] – такой вопрос волнует многих, особенно родителей переболевших детей. Ответ на данный вопрос следует искать в природе заболевания и его особенностях.
Инфекционный мононуклеоз вызывается [вирусом Эпштейна-Барр (ВЭБ)]. Этот вирус весьма распространен.
Как показывает статистика, к 5-тилетнему возрасту более 50% детей уже инфицированы ВЭБ. А к 35-ти годам более, чем 90% населения содержат в крови антитела к вирусу Эпштейна-Барр.
Антитела к возбудителю появляются в крови лишь в том случае, если организм уже переболел инфекцией или был привит от нее.
На сегодняшний день как таковой прививки от инфекционного мононуклеоза не существует. Значит, к зрелому возрасту эти 90% людей перенесли заболевание.
Однако не каждый помнит об этом. Дело в том, что инфекционный мононуклеоз в острой форме протекает не так часто – всего лишь в 15-20% случаев.
Чаще всего он проявляется в стертой форме так, что даже врачи не всегда могут его правильно диагностировать. Инфекционный мононуклеоз выглядит, как обычная ангина или ОРВИ.
Именно поэтому многие люди и не догадываются, что они уже давно перенесли данное заболевание и приобрели к нему иммунитет. Но вирус Эпштейна-Барр может остаться в организме навсегда, никак себя не проявляя.[Наиболее подвержены развитию мононуклеоза дети до 10-ти лет], а также девочки в возрасте 14-16 лет и юноши 16-18 лет. Характерным является то, что девочки болеют в два раза реже мальчиков.
Заразиться вирусом Эпштейна-Барр можно только от человека, в слюне которого выявляется ВЭБ. Других источников заражения не существует.
Важно знать: Как определить заразен ли мононуклеоз или нет
Вирус может быть:
у человека с явными симптомами и признаками заболевания;
у пациента, который и сам не догадывается, что болен мононуклеозом. Это тот самый случай, когда болезнь протекает в стертой форме под маской ОРВИ;
у вирусоносителя, когда никаких признаков заболевания вообще не обнаруживается, человек абсолютно здоров, но в его слюне содержится ВЭБ.
«Заполучить» вирус Эпштейна-Барр можно следующими путями:
Воздушно-капельным.При чихании и кашле вместе со слюной он может попасть в другой организм. Однако вирус Эпштейна-Барр не выживает в окружающей атмосфере и практически гибнет сразу. Поэтому инфицироваться этим путем можно, но в редких случаях;
Контактно-бытовым путем.Данный способ «заполучить» ВЭБ — самый вероятный. При поцелуе из слюны зараженного человека вирус благополучно мигрирует в организм другого. Также использование одной ложки или чашки может привести к инфицированию. Дети в детских садах играют общими игрушками, при этом довольно часто они их облизывают, кусают. Это тоже способствует передаче вируса;
Крайне редко, но можно заразиться при переливании крови;
Половым путем.Известны случаи подобного инфицирования;
Плацентарным путем, когда мать может передать вирус Эпштейна–Барр плоду через плаценту.
Любой из перечисленных путей способствует попаданию ВЭБ в организм человека.
Механизм развития болезни
Как только ВЭБ проникает в ротовую полость, он поражает ее слизистый слой, а также слизистый слой глотки. В-лимфоциты при контакте с зараженной слизистой также заражаются вирусом.
ВЭБ поселяется в них и начинает активно размножаться. Зараженные В-лимфоциты вместе с кровью достигают носоглоточные и небные миндалины, все лимфоузлы организма, селезенку и печень.
При инфекционном мононуклеозе, когда вирус Эпштейна-Барр оседает в перечисленных органах, последние начинают увеличиваться объеме.
В этом ничего удивительного нет, поскольку лимфоидная ткань, из которой состоят миндалины, печень, селезенка и лимфоузлы, играет роль своеобразного фильтра и не пропускает в кровоток патогенную микрофлору.
Важно знать: Мононуклеоз у взрослых
Лимфоидная ткань – это часть иммунной системы организма. Она вырабатывает клетки, которые осуществляют защитные реакции организма – это лимфациты, лейкоциты (образуются из В-лимфацитов и продуцируют антитела к тому или иному возбудителю болезни).
Т. е. данные вещества-защитники стоят на страже и при появлении вредоносного агента нейтрализуют его и выводят из организма. Иными словами, хорошо работает иммунитет человека.
Но когда болезнетворных возбудителей становится слишком много, обычное количество защитных клеток просто не справляется со своей функцией. Тогда они начинают активно размножаться, чтобы дать достойный отпор инфекции.
Помимо основных защитников при инфекционном мононуклеозе в крови можно обнаружить атипичные мононуклеары – молодые одноядерные клетки, схожие с лейкоцитами.
В итоге, лимфоузлы, миндалины, печень, селезенка воспаляются и достигают внушительных объемов.Помимо роста указанных органов, при инфекционном мононуклеозе проявляются следующие симптомы:
На фоне воспаленных небных миндалин развивается ангина со всеми соответствующими симптомами: высокая температура, интенсивная боль в горле, головная, суставная, мышечная боль.
Увеличенные внутригрудные лимфоузлы давят на главный бронх, что приводит к раздражению чувствительных зон и появлению кашля при инфекционном мононуклеозе.
Увеличение лимфоузлов в брюшной полости может вызвать острую боль в животе, и можно ошибочно диагностировать аппендицит.
Характерным признаком при инфекционном мононуклеозе можно считать сыпь на теле.
Длительность острого инфекционного мононуклеоза до окончательного восстановления может составлять от 6-ти до 9-ти недель.
Важно знать: Какие существуют последствия мононуклеоза
Возможно ли заразиться болезнью еще раз?
Как было сказано выше, переболев однажды инфекционным мононуклеозом, большинство людей приобретают к нему пожизненный иммунитет. Однако все же в медицинской практике можно встретить случаи, когда происходит рецидив недуга.
Основной удар мононуклеоз наносит по иммунной системе организма, т. е. проявляется некое угнетение иммунитета.
Большинство людей с этой проблемой справляются, иммунная система восстанавливается и укрепляется.
Но если иммунитет человека подавлен по каким-либо другим причинам, то инфекционный мононуклеоз может повториться. Рецидив заболевания возможен в следующих случаях:
Если человек болен СПИДом. Вирус СПИДа убивает лимфатическую систему человека, от чего и появляется иммунодефицит организма. При отсутствии полноценной защиты и соответствующих антител вирус Эпштейна-Барр в любой момент может активизироваться и спровоцировать инфекционный мононуклеоз повторно.
Если пациент является онкобольным и проходит химиотерапию, которая серьезно подавляет иммунную систему.
Если принимаются иммунодепрессанты, которые снижают иммунитет целенаправленно. Это необходимо в случаях пересадки органов и тканей, чтобы можно было предупредить их отторжение.
Иногда при простудных заболеваниях случается, что вновь увеличиваются лимфоузлы.
Многие ошибочно этот факт принимают за рецидив инфекционного мононуклеоза.
Находясь на «постоянном месте жительства» в организме при небольшом снижении иммунитета вирус Эпштейна-Барр может немного проявить свою активность. Однако такой бурной клиники, как при остром мононуклеозе уже не будет никогда.
Из всего вышесказанного, вы можете сделать вывод: чтобы сохранить свое здоровье и не допускать развития повторного мононуклеоза, следует позаботиться о своем иммунитете. И тогда все болезни пройдут стороной.
Источник: https://bronkhi.ru/mozhno-li-zabolet-povtorno-mononukleozom/
