Рак печеночного угла ободочной кишки
Рак ободочной кишки: симптомы, диагностика, лечение, выживаемость
Заболеваемость раком толстого кишечника вышла на третье место по частоте среди всех онкологических диагнозов. И по прогнозам экспертов, она будет только расти. Причины этого – в ухудшающейся экологической обстановке, изменении в рационе питания современного человека, малоподвижности и многих других факторах.
Понятие «колоректальный рак» подразумевает злокачественное новообразование, исходящее из слизистой оболочки ободочной (colon) и прямой (rectum)кишки. Примерно 40% карцином приходится на прямую кишку и 60% — на ободочную.
Диагностированный на начальных стадиях, рак кишечника излечим в 90% случаев. Именно раннее его выявление и является основной задачей, стоящей перед медициной всех развитых стран.
Но на сегодняшний день картина такова: из выявленных впервые случаев рака ободочной кишки 45% — это 3 стадия и 35%- это 4 стадия. Половина больных умирает в течение года после установления диагноза.
Анатомия: основные понятия
Само название «ободочная» происходит из локализации этой кишки. Она расположена по периметру брюшной полости, как бы окаймляя ее. Поднимаясь из правой подвздошной области вверх до печени, она делает изгиб влево, идет поперечно, затем снова после изгиба на уровне селезенки спускается вниз и уходит в малый таз, где продолжается в прямую кишку.
Анатомически в ней различают следующие отделы:
- Восходящая ободочная.
- Печеночный изгиб.
- Поперечно-ободочная.
- Селезеночный изгиб.
- Нисходящая ободочная.
- Сигмовидная кишка.
По мере продвижения химуса (пищевого комка) последовательно по всем этим отделам, из него всасывается жидкость и формируются плотные каловые массы.
Частота поражения раком различных отделов не одинакова: сигмовидная кишка — 35%, слепая – 25%, восходящая, поперечно-ободочная, печеночный и селезеночный изгибы – по 8-9%, нисходящая — 5% .
Причины заболевания
Примерно в 5% случаев злокачественные новообразования кишечника развиваются на фоне наследственных синдромов – семейного полипоза и наследственного неполипозного рака. Все остальные случаи – спорадические. Факторами риска достоверно являются:
- Наличие данного диагноза у ближайших родственников.
- Диетические предпочтения в пользу красного мяса и жиров, но с незначительным содержанием клетчатки (овощей и фруктов).
- Малоподвижный образ жизни, избыточный вес.
- Возраст старше 50 лет.
- Хронические заболевания кишечника.
- Наличие аденоматозных доброкачественных полипов.
- Имеющиеся случаи рака других локализаций.
Классификация
Почти в 90% колоректальный рак представлен аденокарциномой, то есть опухолью, исходящей из железистых клеток слизистой оболочки. Она может быть высоко-, средне- и низкодифференцированной. Чем ниже дифференцировка клеток, тем злокачественнее опухоль.
Из других гистологических вариантов встречается слизистый, перстневидноклеточный и плоскоклеточный рак.
По макроскопическому строению опухоль может быть экзофитной (растет в просвет кишки), эндофитной (прорастает в стенку и циркулярно сжимает ее) и смешанной. Наиболее частая форма – это экзофитно растущая полипозная масса с изъязвлениями.
Международная классификация TNM предполагает различные стадии местного распространения опухоли (Т-tumor), присутствие атипичных клеток в лимфоузлах (N-nodus), а также наличие отдаленных метастазов (М).Применительно к кишечнику выделяют:
- Тis – опухоль ограничена эпителием.
- Т 1,2,3 – прорастание соответственно подслизистого слоя, мышечной оболочки, всех слоев без выхода за пределы органа.
- Т4 – опухоль выходит за границы кишечной стенки и врастает в соседние органы и ткани.
- N0 – лимфоузлы интактны.
- N1 – поражены не более 3-х лимфатических узлов.
- N2 – метастазы более чем в 3-х лимфоузлах.
- М0 – нет метастазов в других органах.
- М1 – есть отдаленные метастазы в любом количестве.
На основании определения распространенности опухоли по этим трем критериям формируется клиническая стадия заболевания:
0 – Т is
I — T1-2, N0, M0.
II — T 3-4, N0,M0.
III — T любая, N1-2, M0.
IV — T любая, N любая, M1.
Симптомы
Расположенный в правых отделах (слепой кишке, восходящем отделе, печеночном изгибе ободочной кишки) новообразование может долгое время никак себя не проявлять. Наиболее частый первый синдром данной локализации рака – токсико-анемический. Пациента беспокоят слабость, тошнота, потеря веса, одышка. Такие пациенты могут длительно обследоваться по поводу анемии (низкого гемоглобина).
Боли также довольно часто сопровождают правостороннюю локализацию опухоли. При присоединении перифокального воспаления новообразование может имитировать симптомы острого аппендицита или холецистита.
Нарушение дефекации и непроходимость правых отделов кишки возникает намного реже, только в крайне запущенной стадии, или при расположении в области илеоцекального клапана (тогда развиваются симптомы тонкокишечной непроходимости).
Левосторонняя локализация (сигмовидная кишка, селезеночный изгиб, нисходящая ободочная) проявляется в первую очередь кишечными симптомами:
- запоры, чередующиеся с поносами;
- метеоризм;
- частые позывы к дефекации;
- появление слизи и крови в кале.
Боли в левой половине живота чаще носит схваткообразный характер, но могут быть и постоянными. Заболевание довольно часто дебютирует обтурационной непроходимостью кишечника, по поводу которой больные в экстренном порядке попадают на операционный стол в дежурный хирургический стационар.
Рак поперечно ободочной кишки, а также печеночного и селезеночного изгибов проявляется как общими, так и кишечными симптомами. Боли в верхней половине живота и в подреберьях провоцируют на поиски гастритов, язвенной болезни, холецистита, панкреатита.
Диагностика
- Жалобы, анамнез, осмотр. Первый врач, к которому приходит пациент – это терапевт или хирург. Любые вышеуказанные симптомы должны насторожить в отношении онкологического диагноза. Обращают внимание на возраст, наличие заболевания у родственников, другие факторы риска. При осмотре иногда можно пропальпировать (прощупать через переднюю брюшную стенку) опухоль.
- Лабораторная диагностика. Анализ крови может выявить снижение гемоглобина и эритроцитов, анализ кала часто выявляет присутствие крови (свидетельство микрокровотечений).
- Колоноскопия – золотой стандарт диагностии опухолей толстой кишки. После процедуры очищения кишечника он осматривается последовательно от сигмовидной до слепой кишки. Если выявляется опухоль или полип, сразу можно взять биопсию из подозрительных участков.
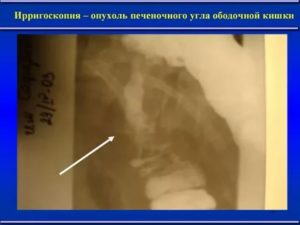
- Ирригоскопия. Это рентген кишечника после его контрастирования. Контрастирование может быть обычным – бариевой взвесью, или двойным – с нагнетанием воздуха. Это исследование проводится не так часто, в основном при невозможности выполнения колоноскопии. Оно достаточно информативно в отношении анатомии новообразования.
- КТ- колоноскопия. Этот метод может быть альтернативой эндоскопическому исследованию, но при выявлении опухоли пациенту будет рекомендовано выполнение биопсии.
Если диагностирована карцинома, дальнейшее обследование направлено на уточнение клинической стадии заболевания, что очень важно для выбора тактики лечения. Для этого назначается:
- УЗИ или КТ органов брюшной полости и забрюшинных лимфоузлов.
- КТ легких.
- Общеклинические анализы, ЭКГ.
- Возможно направление на дополнительные обследования – ПЭТ КТ, сцинтиграфия костей скелета, МРТ головного мозга, лапароскопия.
- При необходимости – ЭХОКГ, спирометрия, УЗДГ сосудов, консультации смежных специалистов (кардиолог, невролог, эндокринолог) для решения возможного оперативного лечения.
- Исследования уровня онкомаркеров РЭА, С19.9.
- Изучение биоптата опухоли на мутацию RAS, если выявлены отдаленные метастазы.
Хирургическое вмешательство
Операция – это основной метод лечения при раке ободочной кишки.
При I и II стадиях хирургическое воздействие является радикальным способом. При III стадии — также является основным, но дополняется химиотерапией. При IV стадии операция применяется как паллиативный метод устранения непроходимости.
Принципы онкологических операций:
- Объем резекции должен быть достаточным для полной уверенности в радикализме (не менее 10 см выше и ниже края опухоли).
- Как можно раньше перевязываются сосуды, питающие новообразование.
- Одномоментное удаление регионарных (близлежащих) лимфоузлов.
- Проводится тщательная ревизия брюшной полости на наличие отдаленных метастазов.
Основные виды операций при раке ободочной кишки:
- Эндоскопическая резекция применима при интраэпителиальном распространении образования. Во время колоноскопии подозрительный полип удаляется и отправляется на гистологическое исследование. Если выявляется высокодифференцированная аденокарцинома, не прорастающая в подслизистый слой, нет поражения ножки полипа, лечение считается радикальным; в дальнейшем проводится динамическое наблюдение.
Эндоскопическая резекция опухоли
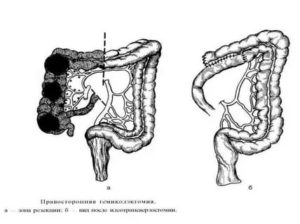
- Правосторонняя гемиколэктомия – удаление правой половины ободочной кишки. Выполняется при опухолях слепого, восходящего отделов, печеночного изгиба. После удаления формируется анастомоз (соустье) между подвздошной и поперечноободочной кишкой.
- Левосторонняя гемиколэктомия. При локализации рака в левом отделе поперечно-ободочной, нисходящей и в верхней части сигмовидной кишки удаляется левая половина ободочной кишки с формированием трансверзосигмоанастомоза.
- Сегментарная резекция. Показана при небольших опухолях в поперечно-ободочной или сигмовидной кишки. Удаляетсяучасток с опухолью, иссекаются региогарные лимфоузлы, концы кишки сшиваются.
- Обструктивная резекция (операция по типу Гартмана). Данная хирургическое вмешательство выполняется тогда, когда невозможно сформировать анастомоз одномоментно с удалением опухоли (например, при кишечной непроходимости). Участок кишки с новообразованием резецируется, приводящий конец ее выводится на кожу брюшной стенки (колостома), а отводящий ушивается.
- В дальнейшем после надлежащей подготовки непрерывность кишечника можно восстановить и колостому убрать.
- Паллиативные операции. Проводятся с целью устранения симптомов непроходимости кишки. При этом сама опухоль может и не удаляться. Это в основном выведение колостомы (противоестественного заднего прохода) или формирование обходного анастомоза.
- Лапароскопические резекции. Лапароскопически на сегодняшний день можно выполнить почти любую резекцию при небольших и неосложненных опухолях. Такие операции менее травматичны для больного, характеризуются более коротким периодом реабилитации.
Химиотерапия
Лекарственное лечение, при котором используются препараты блокирующие деление или уничтожающие злокачественные клетки, в результате чего опухоль уменьшается в размерах или исчезает совсем.
Химиотерапия при раке ободочной кишки применяется:
При II стадии, если есть сомнения в радикальности проведенной операции:
- поражение краев резекции (часть стенки кишки, по краю удаляемого участка);
- низкая дифференцировка опухоли;
- карцинома прорастает все слои стенки кишки (Т4);
- повышение онкомаркеров через 4 недели после хирургического вмешательства.
При III стадии рака, в послеоперационном периоде – адъювантная химиотерапия. Цель – уничтожение оставшихся в организме злокачественных клеток и профилактика рецидивов.
При IV стадии как паллиативная химиотерапия, а также как неоадъювантная (периоперационная) при единичных метастазах в печень или легкие.
Наиболее часто применяются фторурацил, капецитабин, оксалиплатин, иринотекан и другие препараты. Схемы и комбинации назначения могут быть различными. Курс обычно продолжается полгода.
Осложнения химиотерапии (тошнота, слабость, облысение, диарея, поражение кожи и слизистых оболочек) всегда в той или иной мере сопровождают этот вид лечения. Но они могут корригироваться как лекарственными, так и немедикаментозными методами, и не являются поводом для отказа от лечения.
Закрытие колостомы также рекомендуется отложить до окончания курса, чтобы не прерывать цикл.
Рак ободочной кишки с метастазами
Карциномы этой локализации чаще всего формирует метастазы в печень, легкие, головной мозг, кости, распространяется по брюшине.
Современная медицина дает шанс пациентам даже с 4-й стадией если не полностью излечиться, то хотя бы контролировать его прогрессирование, как при любом хроническом заболевании.
Единичные метастазы в печень и легкие можно резецировать или одновременно с первичной опухолью, или после нескольких курсов неоадъювантной химиотерапии.
При неоперабельной опухоли со множественными метастазами проводится полихимиотерапия. Продолжительность ее – непрерывно до конца жизни, или же до прогрессирования или развития непереносимости. ХТ тормозит рост опухоли и метастазов, тем самым продлевая жизнь пациента.При 4-й стадии аденокарциномы ХТ в некоторых случаях дополняют таргетными препаратами. Это моноклональные антитела, связывающиеся со специфическими рецепторами опухолевых клеток и блокирующие их стимуляцию к делению.
Из таргетных препаратов наиболее часто применяется Бевацизумаб, а также при отсутствии мутаций в гене KRAS — Цетуксимаб и Панитумумаб.
Динамическое наблюдение
После завершения лечения пациент проходит периодические осмотры и обследования у онколога первые 1-2 года – каждые 3 месяца, затем – 1 раз в 6 месяцев, через 5 лет – 1 раз в год. Цель – своевременное выявление рецидивов. Для этого выполняется ФКС, исследование онкомаркеров крови, УЗИ органов брюшной полости, рентгенография или КТ легких.
Прогноз и профилактика
Специфической профилактики рака кишечника нет, но выявление его на ранних стадиях это залог успеха лечения.
1 стадия рака ободочной кишки после радикального лечения характеризуется выживаемостью в 90%.
5-летняя выживаемость после лечения 2 ст. составляет 76%, 3 ст. – около 45%, при 4 ст. – не более 5%.
Существуют рекомендации по скринингу (раннему выявлению бессимптомных форм) рака кишечника:
- Исследование кала на скрытую кровь ежегодно у лиц старше 50-ти лет, при положительном тесте – колоноскопия.
- Гибкая сигмоидоскопия 1 раз в 5 лет, колоноскопия – 1 раз в 10 лет. Допустима в качестве скрининга КТ- колоноскопия.
- При отягощенной наследственности по раку кишечника эти исследования рекомендуется проводить с 40 лет.
Источник: https://RosOnco.ru/rak-tolstoj-kishki/obodochnaya-kishka
Рак ободочной кишки: симптомы печеночного изгиба и клинические рекомендации по лечению, его дифференциальная диагностика и прогноз на жизнь
Чем раньше рак ободочной кишки диагностируется, тем больше вероятность выздоровления. На ранней стадии это заболевание почти всегда излечивается. Однако болезнь развивается бессимптомно и поэтому часто выявляется на поздней стадии. В статье мы разберем основные признаки, методы диагностики и лечения рака ободочной кишки.
Внимание! В международной классификации болезней 10-го пересмотра заболевание относится к классу «злокачественные новообразования органов пищеварения» и обозначается кодом C18.
Симптомы и формы заболевания
Колоректальный рак может проявляться разнообразными симптомами или развиваться бессимптомно на протяжении многих лет. На ранних стадиях развития болезни специфичных проявлений нет.
Возможные клинические симптомы злокачественног опоражения различных отделов толстой кишки:
- Кровь в каловых массах (рак прямой, сигмовидной кишки);
- Сильные спазмы в кишечнике (чаще при раке поперечной части кишки);
- Изменение скорости мышечных сокращений в кишечнике, которые проявляются в виде диареи или длительных запоров (особенно при раке нисходящего отдела);
- Неприятный запах при выпуске газов из кишечника, громкие звуки в кишечнике, сильный метеоризм (рак селезеночного изгиба);
- Необъяснимое снижение массы тела;
- Потеря аппетита, усталость, бледность;
- Напряжение мышц брюшины;
- Незначительное поднятие температуры;
- Ухудшение работоспособности;
- Пальпируемые уплотнения в животе
- Увеличение лимфатических узлов.
Во многих случаях такие симптомы безвредны и не свидетельствуют о раке. Они могут быть следствием диетической ошибки, перенапряжения или других доброкачественных причин.
Важно! Если вы заметили какой-либо из этих симптомов, то должны проконсультироваться с врачом. Он назначит обследование, чтобы определить, указывают ли симптомы на рак кишечника.
Причины возникновения
Точные причины развития колоректального рака до сих пор не изучены в полной мере. Карцинома толстого кишечника развивается, если клетки слизистой оболочки толстой кишки перерождаются и делятся бесконтрольно. Этому процессу способствуют различные факторы.
Обычно организму удается распознавать измененные клетки и вовремя устранять их. Иногда, однако, иммунной системе не удаётся уничтожить патогенные клетки. В результате появляются клетки, которые начинают бесконтрольно делится и приводят к образованию опухоли. Стоит отметить, что полипы кишки могут перерасти в онкологическое заболевание.
Рак восходящей ободочной кишки не появляется внезапно, а развивается постепенно в течение многих лет. В большинстве случаев рак нисходящей ободочной кишки возникает из-за полипов.
Кишечные полипы – это небольшие доброкачественные выступы в слизистой оболочке кишечника. Когда эти полипы дегенерируют и образуют раковые клетки, развивается колоректальный рак.
Таким образом, пациент, который страдает от полипов, имеет повышенный риск развития рака нисходящей и поперечной части ободочной кишки. Даже если близкие родственники имеют или имели полипы, риск появления онкологии в значительной степени увеличивается.Генетические факторы играют роль примерно в 10 из каждых 100 случаев. В большинстве других случаев, однако, имеется прямая причина, которая бы объясняла появление новообразования.
Выделяют несколько факторов риска, повышающих вероятность формирования злокачественной опухоли:
- Воспалительное заболевание кишечника (язвенный колит или болезнь Крона);
- Семейный аденоматозный полипоз;
- Синдром Гарднера;
- Синдром Пейтца-Егерса;
- Кишечные полипы у близких родственников;
- Плохое питание: малое количество волокна, высокое содержание в рационе животного жира и мяса;
- Избыточный вес;
- Курение;
- Гиподинамия
- Алкоголизм;
- Другие виды рака у близких родственников (рак молочной железы, яичников или аденокарцинома матки).
Классификация и стадии
Врачи классифицируют заболевание в зависимости от того, как колоректальный рак развивается. Классификация основана на системе TNM. Чем больше рак распространился в организме человека, тем выше стадия заболевания.
Tumor переводится как «опухоль»: буква T показывает, насколько опухоль выросла в окружающей ткани. В зависимости от того, насколько она обширна, врач пишет соответствующие цифры (T1, T2, T3 или T4) в диагнозе.
Nodus расшифровывается как «узлы»: буква N указывает на то, затронуты ли лимфатические узлы раком. N0 означает, что они не затронуты, N1 означает, что затронуты от одного до трех соседних лимфоузлов; если пострадали четыре или более лимфоузла, врач вписывает в диагноз N2.
Metastasis означает «метастазы»: буква M обозначает наличие метастазов. M1 означает, что метастазы присутствуют, M0 – их нет.
Стадия 0 (облигатный предрак) в системе TNM означает, что опухоль не проросла в окружающие ткани и не вышла за пределы конкретного органа; на IV стадии рак сильно распространен, и в других органах появились вторичные опухоли (так называемые отдаленные метастазы).
Диагностика
Кровь в стуле, потеря веса или изменения стула не всегда указывают на наличие опухоли в организме человек. При разговоре с пациентом врач сначала попросит дополнительную информацию: имеют ли близкие родственники колоректальный рак, какие диетические привычки у пациента имеются.
За этим следует общее физическое обследование, в котором врач, среди прочего, проверяет живот. Назначив анализы крови, он может определить различные значения, которые помогают в постановке правильного диагноза.
Многие опухоли расположены в ободочной кишке. При первом осмотре врач может обнаружить изменения в ободочной кишке с помощью безболезненной пальпации живота Затем он исследует несколько более глубокие области с помощью ректоскопии. Если изменения присутствуют, пациенту назначают проведение колоноскопии.
Колоноскопия
При колоноскопии исследуют всю ободочную кишку. Вначале врач проталкивает гибкую трубку через кишечник. В конце трубки находится небольшая камера, которая передает изображения на монитор.
Во время съемки врач может брать образцы тканей из подозрительных участков (биопсию), а затем обследовать их под микроскопом.
Кроме того, врач может во время процедуры удалить небольшие полипы – доброкачественные выступы слизистой оболочки.
Для проведения колоноскопии не требуется госпитализация. Процедуру можно провести в кабинете врача или амбулаторных условиях.
Перед колоноскопией придется очистить кишечник. Для этого необходимо заблаговременно выпить таблетку слабительного. Если пациент боится колоноскопии, он может принять таблетку успокоительного перед процедурой. Она занимает от 15 до 20 минут. Осложнения (кровотечение или повреждение стенки кишечника) возникают в очень редких случаях.
Виртуальная колоноскопия
Другой метод исследования кишечника – «виртуальная колонография». Она имеет ряд преимуществ по сравнению с обычной колоноскопией, потому что эндоскоп не вводится прямо в кишечник.
Отдельные части кишечника отображаются на компьютере с использованием компьютерной томографии или магнитно-резонансной томографии.
Как и при обычной колоноскопии, в виртуальной нужно, чтобы пациент опорожнил кишечник перед началом диагностической процедуры.
Виртуальная колоноскопия может быть полезна при противопоказаниях к традиционной, например, из-за спаек в животе.Однако консервативная колоноскопия по-прежнему считается лучшим диагностическим инструментом, поскольку меньшие полипы и повреждения слизистых оболочек не так надежно распознаются в виртуальной колонографии. К тому же при обычной колоноскопии можно брать образцы тканей и удалять полипы.
Тактика лечения
Хирургия может быть полезна для удаления вторичных опухолей в легких, печени и животе. В случае ректальной карциномы методы лечения зависят от:
- Скорости роста опухоли;
- Степени метастазов;
- Степени поражения лимфоузлов;
- Общего состояния пациента.
Важнейшим методом терапии рака является хирургическое вмешательство. На ранней стадии рак излечивается хирургическим путем. Химиотерапия и лучевая терапия используются в комбинации для предотвращения рецидивов.
Операция имеет особое значение при лечении рака в кишечной полости. Хирург пытается полностью удалить опухолевую ткань вместе с лимфоузлами и богатой сетью мелких или крупных капилляров. В то же время врач может тщательно изучить брюшную полость и, при необходимости, удалить вторичные опухоли.
Осложнения во время лечения
Последняя стадия рака приводит к осложнениям из-за размера опухоли и разрушения соседних органов. Опухоль способна вызвать сильное кровотечение, которое станет причиной развития анемии.
Если она растет очень быстро, движение пищи по пищеварительному тракту может замедляться. В некоторых случаях это вызывает незначительный запор, а в других – кишечную обструкцию.
Кишечная непроходимость может закончиться фатально для пациента.
Немедленное инвазивное вмешательство необходимо, если опухоль прорвалась через наружную стенку кишечника, и содержимое попало в брюшную полость. Перфорация кишечника приводит к острой боли и перитониту.
Прогноз
Чем раньше диагностируется раковая опухоль, тем лучше прогноз заболевания. При колоректальном злокачественном новообразовании ранняя диагностика играет ключевую роль в спасении жизни больного.
Что касается количества случаев колоректального рака, сегодня от этой болезни умирает меньше людей, чем 30 лет назад.
При онкологической опухоли продолжительность жизни и прогноз связаны с тем, насколько велика опухоль, имеются ли метастазы и поражения органов. Вторичные опухоли обычно развиваются в печени и легких. Если метастазы сформировались, это указывает на рак в последних стадиях.
Важно! Если хирург способен полностью удалить опухоль вместе с соседними лимфатическими узлами, выживаемость пациента в значительной степени увеличивается.
Источник:
Рак ободочной кишки
Рак ободочной кишки – это злокачественная опухоль эпителиального происхождения, локализующаяся в ободочной кишке. Вначале протекает бессимптомно, в последующем проявляется болями, запорами, кишечным дискомфортом, примесями слизи и крови в фекальных массах, ухудшением состояния и признаками раковой интоксикации.
Источник: https://xn--90ad9d.xn--p1ai/bolezni-kishechnika/kak-diagnostirovat-rak-obodochnoj-kishki.html
Симптомы и лечение рака ободочной кишки
Рак ободочной кишки – злокачественное новообразование, формирующееся из клеток слизистой оболочки толстого кишечника. По распространенности среди онкопатологий пищеварительного тракта занимает третье место, и составляет примерно 6-15% от общего числа раковых опухолей.
Онкологическое заболевание с одинаковой частотой диагностируется у пациентов обоих полов в возрасте 50-75 лет. Клинические проявления достаточно разнообразны и изменяются в зависимости от места локализации.
Основным методом борьбы с патологией считается хирургическое лечение с дополнительным применением адъювантной химиотерапии.
Распространенный характер роста злокачественных неоплазий позволяет разделить их на три клинико-анатомические формы.
- Экзофитные опухоли с характерным ростом в просвет пораженной кишки и локализацией в правой ее половине. Выделяют узловые, полипообразные, ворсинчато-папиллярные.
- Эндофитные новообразования, не имеющие четких контуров, и развивающиеся в толще кишечной стенки. Чаще всего располагаются в левой половине ободочной кишки. Различают язвенный, циркулярно-структурирующий, инфильтрирующий.
- Смешанные (комбинированные) неоплазии.
Согласно международной морфологической классификации с учетом клеточного строения рак ободочной кишки подразделяются на следующие категории.
| Гистологическая форма карциномы | Встречаемость |
| Аденокарцинома (высоко-, умеренно-, низкодифференцированная) | 90-95 |
| Муцинозная | 10 |
| Перстневидно-клеточная | 4 |
| Сквамозно-клеточная | Менее 1 |
| Аденгосквамозная | -“- |
| Недифференцированная | -“- |
| Неклассифицируемая | -“- |
Ранние проявления
Левая и правая стороны данного органа имеют различные физиологические функции, поэтому реагируют на злокачественный процесс по-разному.
Если опухоль поразила ткани восходящего отдела ободочной кишки, то начальные признаки таковы: боли, урчание и чувство тяжести в животе, снижение или полная потеря аппетита.
Правосторонне поражение приводит к нарушению всасывания питательных веществ, что сказывается на ухудшении процесса пищеварения.
Рак ободочной кишки, развивающийся в нисходящем сегменте, напротив, не связан с болевым синдромом. Его основными признаками становятся запоры, перемежающиеся с диареей, вздутие живота и ощущение плотного тяжелого кома в левой части брюшной полости.
В 1970 году А.М.Ганичкиным было выделено 6 клинических форм развития злокачественного образования:
- токсико-анемическая;
- обтурационная;
- энтероколитическкая;
- псевдовоспалительная;
- диспептическая;
- опухолевая (атипичная).
Специфические признаки
Наиболее типичными признаками роста опухоли в ободочной кишке, которые заметны без медицинского обследования, являются:
Нарушение нормального процесса пищеварения. Оно характеризуется вздутием и урчанием в животе, появлением отрыжки, тошноты, редко заканчивающейся рвотой, расстройством стула (запоры, поносы), снижением аппетита.
Болевые ощущения. Неприятный дискомфорт может чувствоваться в нижней части живота, левой или правой стороне. Они имеют тянущий, ноющий характер.Изменение характеристик каловых масс. Помимо нарушения структуры наблюдается появление примесей большого количества слизи, а в некоторых случаях – кровяных сгустков.
Зависимость от локализации
Рак ободочной кишки может локализоваться в любом ее отделе. Согласно статистике более 50% всех поражений выявляется в области сигмовидной и прямой части. Остальное количество злокачественных опухолей, которых намного меньше, развивается в тканях отдельных участков:
- восходящего отдела;
- печеночного угла;
- поперечной ободочной кишки;
- селезеночного угла;
- нисходящего отдела.
Рак поперечно-ободочной кишки
Определение рака поперечной ободочной кишки возможно на основании таких состояний, как:
- непреходящие боли различной степени интенсивности в брюшной полости;
- постоянное урчание и вздутие живота, сопровождающееся отрыжкой;
- чередование диареи и запоров;
- стремительное снижение массы тела вследствие частых приступов тошноты и рвоты;
- выделение патологических примесей в виде слизи, гноя и крови в процессе опорожнения;
- развитие по нарастающей общих признаков интоксикации – головных болей, слабости, быстрой утомляемости, повышенной температуры тела.
Злокачественные опухоли поперечно ободочной кишки выявляются лишь в 9% от общего количества случаев ракового процесса.
Опухоль восходящего отдела
Рак восходящей ободочной кишки зачастую определяется симптомами, во многом схожими с клиническими проявлениями иных болезней ЖКТ. Для него является характерным:
- формирование болевого синдрома различной локализации – верхней или подвздошной части, области правого подреберья, паха, всей брюшной полости;
- периодическое усиление перистальтики кишечника, при котором отмечается вздутие живота, урчание и чувство распирания вследствие повышенного газообразования, появление отрыжки;
- нарушение нормальной работы кишечника, характеризующееся развитием диареи или запора, а также их чередованием;
- изменение цветовой характеристики каловых масс, которые становятся бурыми из-за значительной примеси крови, а также гноя и слизи;
- образование плотного болезненного инфильтрата с неровной бугристой поверхностью.
Развития патологического процесса восходящего отдела ободочной кишки отмечается в 18% случаев.
При диагностике на раннем этапе прогноз полного излечения составляет 95%.
Образование в нисходящем отделе
В структуре злокачественных патологий рак нисходящей ободочной кишки го составляет не более 5% от общего числа случаев. Вследствие малого диаметра этого сегмента и продвижения каловых масс полутвердой консистенции, ведущим признаком патологии является чередование запоров с частым и жидким стулом. У рака ободочной кишки в нисходящем отделе симптомы определяются:
- формированием частичной или полной кишечной непроходимости вследствие перекрытия просвета тканями опухоли;
- возникновением коликообразных болевых ощущений в брюшной полости;
- присутствием в каловых массах крови в виде небольших сгустков или тонких прожилок (она может быть смешана с испражнениями).
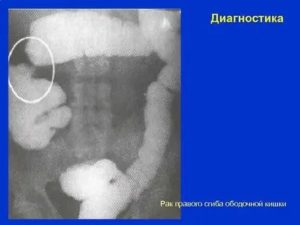
Рак печеночного угла
При развитии рака печеночного угла происходит быстрое перекрытие просвета патологически разрастающимися тканями. Клиническая картина во многом схожа с той, что развивается при раке восходящего отдела. Наблюдается сильный отек слизистой и снижение подвижности кишки. Ее непроходимость становится препятствием для обследования с помощью эндоскопа и взятия биоптата.
Медленная, но постоянная кровопотеря, которая характерна для поражения печеночного изгиба ободочной кишки, приводит к развитию анемии и появлению таких состояний, как головокружения, слабость, шум в ушах, сонливость, быстрая утомляемость, одышка и головные боли.
Опухоль селезеночного изгиба
Рак селезеночного изгиба ободочной кишки проявляет симптомы, схожие с признаками поражения нисходящего отдела. Болевой синдром в большинстве случаев сочетается с повышенной температурой тела, ригидностью (напряжением) мышц брюшной стенки как спереди, так и в левой части.
Нередко происходит скопление каловых масс на участке, расположенном выше опухоли, вследствие чего усиливается брожение и загнивание содержимого. Как результат, наблюдается тошнота, рвота, вздутие живота, задержка стула.
Развитие злокачественного процесса в этой части кишки отмечается у 5-10% пациентов.
Осложнения
Рак ободочной кишки при отсутствии своевременного лечения характеризуется наличием ряда осложнений.
- Обтурационная кишечная непроходимость. Возникает в результате перекрытия просвета патологическими тканями. Считается определяющим признаком при поражении нисходящего отдела (левой стороны) ободочной кишки. Выявляется у 15% пациентов.
- Перифокальные воспалительно-гнойные процессы. Образование абсцессов и флегмон в клетчатке характерно при патологиях в восходящем отделе (правой стороне)пораженного органа. Наблюдается у 10% больных.
- Перфорация кишечной стенки. Отмечается у 2% пациентов, поскольку данное осложнение чаще всего приводит к смертности. Это обусловлено изъязвлением и распадом опухолевых тканей, что вызывает разрыв органа, неизбежное проникновение калового содержимого в брюшную полость и развитие перитонита.
- Прорастание опухолью соседних органов и развитие межорганных свищей (кишечно-влагалищных или –мочепузырных). Характерно для поздних стадий злокачественного процесса. В этом случае прогноз при 5 –летней выживаемости неутешительный.
Адъювантная химиотерапия
Ее суть заключается в использовании специфических препаратов цитостатиков, направленных на угнетение раковых клеток, вследствие чего уменьшаются размеры неоплазии.
Как правило, они дополняют оперативное лечение после хирургического вмешательства, или применяются самостоятельно при неоперабельных новообразованиях. Классическим препаратом является 5-ФУ – 5 фторурацил, который используется на протяжении нескольких десяткой лет.
Из современных медикаментов эффективными считаются Иринотекан, Оксалиплатин. Однако их введение может спровоцировать развитие побочных реакций: тошноты, рвоты, появление аллергии.
Радиочастотная абляция
Суть методики заключается в направленном радиационном облучении пораженных патологическим процессом тканей. Она используется как до операции, так и после ее проведения.
В первом случае радиотерапия позволяет уменьшить размеры опухоли, ослабить агрессивность раковых клеток, что облегчает хирургическое вмешательство.
Во втором ее применение направлено на закрепление результата операции, и минимизации риска возврата рецидива.
Как и все прочие методы лечебного воздействия радиотерапия также может вызвать развитие побочных эффектов у пациента. Они характеризуются такими симптомами, как приступы тошноты, обильной рвоты, расстройством пищеварения, нарушением стула (поносом), появлением в каловых массах примесей крови. На фоне ухудшения состояния у пациента снижается аппетит и развивается отвращение к еде.
Прогноз после операции
Рак любого отдела кишечника относится к серьезным заболеваниям. После окончания лечебных мероприятий пациенту надлежит проходить регулярные обследования у онколога с целью своевременного выявления рецидивов. Периодичность осмотров составляет:
- первые два года – каждые 3 месяца;
- на протяжении следующих трех лет – раз в полгода;
- После истечения пятилетнего периода – раз в 12 месяцев.
Какая-то специфическая профилактика онкозаболеваний отсутствует, однако, своевременное раннее выявление онкологии кишечника считается залогом успешного лечения. Прогноз после проведенной операции определяется на пятилетней выживаемости, поскольку именно в этот период имеется высокий процент возврата повторного заболевания. В данном соотношении он выглядит следующим образом:
| Стадия | Выживаемость/% |
| 1 | 90 |
| 2 | 76 |
| 3 | 45 |
| 4 | Не более 5 |
Чем выше стадия и запущеннее процесс, тем сложнее вылечить раковые патологии, вследствие чего пациент теряет шансы на долгую жизнь. Поэтому столь важно предельно внимательно относиться к своему здоровью и вовремя обращаться за медицинской помощью.
Источник: https://easymed-nn.ru/zabolevaniya/onkologiya/rak-obodochnoj-kishki.html
Онкология ободочной кишки
Возникает рак ободочной кишки в результате воздействия на организм человека канцерогенных факторов в сочетании с наследственной предрасположенностью к этой болезни.
При этом у пациента наблюдается кишечная непроходимость, сильная боль в животе и появление нехарактерных примесей в кале.
Обнаружить опухоль можно посредством проведения МРТ и рентгенологического исследования с контрастным веществом.
Чаще встречается аденокарцинома ободочной части кишечника, наиболее редко — недифференцированная карцинома, как и простая плоскоклеточная или комбинированная с железистыми клетками.
Этиология
Спровоцировать рак ободочной кишки могут такие факторы:
- Плохая наследственность.
- Неправильное и нерациональное питание.
- Малоподвижный образ жизни, как следствие, ожирение.
- Длительные запоры, как результат, травмы кишечника каловыми камнями.
- Слабость моторики кишечной стенки у пожилых.
- Предрак: полипоз, дивертикулез, колит, заболевание Крона.
- Вредной условия работы.
Разновидности
Место локализации злокачественной опухоли может быть разным, например, в восходящем или нисходящем отделе.
По локализации различают такие клинические формы рака:
- восходящего отдела ободочной кишки;
- печеночного изгиба;
- селезеночного угла;
- нисходящей ободочной части;
- поперечной ободочной кишки.
Выделяют несколько стадий развития новообразований кишечника, которые можно представить в виде таблицы:
| Стадия | Характеристика и основные проявления |
| 1 | Опухоль не распространяется за слизистый слой, всегда излечима |
| 2 без метастазов | Распространение новообразования на все слои стенки кишечника |
| 2 с метастазами | Разрастание опухоли в регионарные лимфатические узлы |
| 3 | Характеризуется выраженными метастазами в отдаленных местах |
| 4 | Нарушение нормальной работы организма из-за выраженной интоксикации продуктами распада рака |
Основные симптомы
Рак ободочной кишки вызывает развитие у пациента таких основных признаков:
Клиническая симптоматика выражается в разладе пищеварительной системы, что вызывает запор или диарею.
- примесь в каловых массах;
- переполнение или вздутие живота;
- застой кала;
- нарушение аппетита;
- запор или диарея;
- головокружения;
- кровотечение из кишечника;
- прободение соседних органов;
- нагноение опухоли;
- сепсис;
- выраженная интоксикация.
В случае несвоевременного или недостаточного оказания медицинской помощи рак печеночного изгиба ободочной кишки может спровоцировать нарушение работы этого органа и привести к застою желчи и отравлению организма продуктами ее обмена.
При этом наблюдается пожелтение склер, слизистых и кожи. Может появляться скопление жидкости в брюшной полости и расширение на его поверхности вен.
В случае поражения селезеночного угла наблюдается захват атипичными клетками тканей селезенки.
Клинические формы и их проявления
| Тип | Симптомы | Особенности |
| Обтурационный | Кишечная непроходимость | При частичном сужении: урчание, вздутие, схваткообразная боль, проблемы с выходом кала |
| С сильно уменьшенным просветом требуется экстренная операция | ||
| Токсико-анемический | Анемии, слабости, утомляемость, бледность кожи | |
| Диспепсический | Тошнота со рвотой, отрыгивание, отказ от еды, боли в эпигастрии, тяжесть, вздутие | |
| Энтероколитический | Расстройство кишечника | Запоры или диарея, распирание, метеоризм и урчание, боли из-за вздутия, кровью и слизь в кале |
| Псевдовоспалительный | Жар, боли, незначительные расстройства | Высокое СОЭ, лейкоцитоз |
| Опухолевидный | Безсимптомно | На обследовании пальпируется через стенку живота |
Методы диагностики
На ряду с различными мероприятиями по определению недуга, важно сдать биохимический анализ крови.
Определить рак поперечно ободочной кишки помогут характерные симптомы у больного.
Подтверждается диагноз при физикальном исследовании с оценкой внешнего вида пациента, пальпации живота (опухоль прощупывается только при больших размерах), но можно определить характер боли и проблемы с кишечником.
Важно сдать общий и биохимический анализ крови, на специфичный антиген рака.
Рекомендуется выполнить биопсию с последующей гистологической и цитологической диагностикой образца. Возможно выполнение эндоскопической биопсии. Обязательно проводятся рентген с бариевым контрастом для определения места расположения опухоли. УЗИ и КТ требуются для уточнения масштабов и распространенности онкологического процесса и определения очертаний органов.
Особенности лечения
Основной метод терапии рака ободочной кишки — операция, техника и инвазивность которой зависят от типа опухоли. Проводится иссечение новообразования в пределах здоровых тканей. При незначительных размерах опухоли выполняется эндоскопическая манипуляция, что позволяет минимизировать травматизацию и ускорить процесс выздоровления после операции.
В случае новообразования с правой или левой стороны проводится гемиколонэктомия. Удаление часть кишечника, пораженная опухолью, с брыжейкой и расположенными поблизости лимфоузлами. После этого проводится формирование соединения между оставшимися областями кишечника.
Если у больного рак ободочной кишки, то возможно иссечение сальника и участков других пораженных органов.
После операции рекомендуется провести курс химиотерапии, включающий использование цитостатиков, а также радиоактивное лечение, которое однако имеет множество побочных эффектов для кишечника.
Паллиативные операции проводятся при неоперабельности рака или запущенности злокачественного процесса.
Восстановление
Восстановление после терапии онкологии требует время, поэтому в этот период необходимо избегать нагрузок на организм.
После выполнения операции и проведения курса химиотерапии пациенту требуется длительный период реабилитации. Он включает заживление послеоперационных ран, нормализацию процесса пищеварения и устранение последствий химиотерапии.
Основным побочным эффектом применения цитостатиков является уменьшение форменных элементов крови, что провоцирует негативные реакции. Уменьшаются лейкоциты и организм становится восприимчивым к инфекциям, возможны внутренние кровотечение и анемия.
Поэтому в период восстановления важно избегать контакта с инфекционными больными, травм и значительных физических нагрузок.
Особенности диеты
Первые дни на фоне проведения восстановительной терапии за питанием и питьевым режимом строго следит врач.
Меню, если у пациента рак ободочной кишки, должно быть сбалансированным, дробным и маленькими порциями полужидкой и мягкой еды. Это позволит не нагружать кишечник и улучшить процесс пищеварения.
Важно избегать употребления жирной, жареной и острой пищи, а также веществ, что раздражают слизистую оболочку органов пищеварения. Алкоголь категорически запрещен.
Прогноз для жизни
Если у пациента выявлен рак восходящей ободочной кишки, прогноз определяется стадией, на которой было обнаружено онкозаболевание. После своевременной операции выживаемость 94—92%, без распространения в подслизистый слой — 100%, без метастазов в регионарные лимфоузлы — 80%, а при поражении печени — 40%. В запущенных и осложненных прогноз неблагоприятный — 100% случаев летальны.
Источник: https://InfoOnkolog.ru/lokalizatsia/zhkt/rak-obodochnoy-kishki.html
