Глазное давл и толст роговица — это связано
Патологии роговицы: причины, симптомы, лечение — Полезная информация
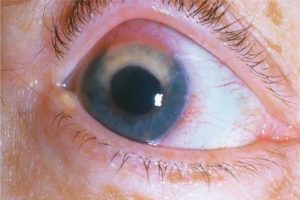
Роговой оболочкой, или роговицей, называют переднюю выпуклую прозрачную часть глаза, обеспечивающую светопреломление. Для безошибочного выполнения своих функций она должна быть прозрачной. Поэтому любые повреждения, вызывающие помутнение роговицы, существенно ослабляют зрение.
Что называют патологиями роговицы?
Патологии роговицы, которые составляют четвертую часть всех заболеваний глаз, являются основными причинами снижения остроты зрения и слепоты. Они характеризуются большим разнообразием.
К ним принадлежат:
- кератиты;
- дистрофии;
- злокачественные образования (встречаются редко);
- нарушения формы и размеров.
В большинстве случаев диагностируются кератиты – воспалительные процессы в роговице. Кератит может быть бактериальными, вирусным, грибковым, туберкулезным, сифилитическим, герпетическим, бруцеллезным, малярийным, аллергическим, инфекционно-аллергическим, обменным, нейропаралитическим.
К дистрофическим патологиям роговицы принадлежат кератомаляция, кератоконус, кератоглобус, эмбриотоксон, буллезнаякератопатия, эрозии, рубцы. Микрокорнеа и макрокорнеа – болезни, изменяющие размер роговой оболочки.
Кератомаляция характеризуется «молочным» помутнением роговицы, которое в течение суток может захватить все ее слои. При этом роговая оболочка разрушается, что приводит к выпадению внутренних структур глаза. Все процессы происходят совершенно безболезненно.
Кератоконус – наследственная болезнь, вызывающая истончение и дистрофию роговицы (она вместосферической становится конической), что приводит к необратимым искажениям в оптической системе глаза.
Кератоглобус – генетически обусловленное заболевание, при котором наблюдается шарообразное выпячивание всей роговицы вперед.
Эмбриотоксон – помутнение роговой оболочки в виде кольца, напоминающее старческую дугу.
Микрокорнеа – патологическое состояние, при котором диаметр роговицы существенно (более чем на миллиметр) уменьшается. Для макрокорнеа, наоборот, характерно увеличение роговицы (более чем на миллиметр). Эти две болезни могут привести к повышению внутриглазного давления и развитию глаукомы.
Нередко наблюдается совместное поражение роговицы и конъюнктивы, что приводит к развитию кератоконъюнктивитов.
Причины патологии роговицы
Все патологические изменения роговицы подразделяются на врожденные (первичные) и приобретенные (вторичные). Врожденные аномалии обычно дают о себе знать в детском возрасте и быстро прогрессируют.
В зависимости от причины они могут быть воспалительными и дистрофическими.
Патология роговицы может развиваться в результате воздействия разнообразных факторов:
- генетических особенностей;
- инфекционных заболеваний;
- бытовых и производственных травм;
- термических и химических ожогов;
- офтальмологических операций;
- экологических условий;
- дефицита витаминов в рационе;
- недостатка слезной жидкости;
- образования злокачественных опухолей;
- болезни матери во время беременности;
- возрастных изменений;
- несоблюдения правил применения контактных линз (постоянное ношение приводит к гипоксии – дефициту кислорода, что становится причиной помутнения и разрушения роговой оболочки).
Признаки аномалии роговицы
Патологические изменения в роговице сопровождаются:
- светобоязнью;
- слезотечением;
- выделением гноя;
- нарушением прозрачности роговицы;
- покраснением глаза;
- неконтролируемым сокращением глазных мышц;
- болью и жжением;
- ощущением соринки в глазу;
- ослаблением зрения.
Со временем эпителий начинает разрушаться и отслаиваться, формируя эрозии и язвы.
Любое заболевание роговой оболочки сопровождается образованием инфильтрата, который может исчезнуть бесследно либо оставить после себя помутнение.
В зависимости от степени помутнения различают:
- Облачко – слабое сероватое помутнение, не имеющее резких границ. Простым глазом его заметить почти невозможно. Чтобы обнаружить облачко, используют боковое освещение или щелевую лампу.
- Пятно роговицы – помутнение беловатого или сероватого цвета. Его легко можно увидеть невооруженным глазом.
- Бельмо – хорошо заметный белый рубец, внутрь которого прорастают сосуды.
Диагностика патологий роговицы
Чтобы не допустить серьезных последствий, необходимо правильно диагностировать болезнь и назначить адекватное лечение.
Для постановки диагноза пациента направляют на:
- офтальмометрию;
- кератографию;
- кератометрию;
- электроретинографию;
- рефрактометрию;
- тонометрию;
- оптическую когерентную томографию;
- лазерную доплерометрию;
- биомикроскопию.
Лечение патологии роговицы
При патологиях роговицы возможно медикаментозное лечение, физиотерапевтическое и хирургическое.
Медикаментозное лечение патологий роговицы включает применение:
- антибактериальных препаратов – при инфекционных заболеваниях;
- местных глюкокортикостероидов (мазей, глазных капель, искусственных слез) –подавляют воспалительные процессы;
- иммунодепрессивных средств – необходимы при системных поражениях соединительной ткани, приводящих к истончению и изъязвлению роговицы;
- лекарств, улучшающих трофику роговицы;
- медикаментов, способствующих регенерации эпителия.
Возможно также использование физиотерапевтических процедур: электрофореза, лазеротерапии.
Но в большинстве случаев консервативная терапия, а также коррекция зрения с помощью очков и контактных линз оказываются бесполезными. Поэтому врач прибегает к хирургическому лечению, которое может проводиться путем кератэктомии или кератопластики.
Кератэктомия применяется только для удаления небольших поверхностных помутнений роговицы, расположенных точно в центре роговицы.
В основном применяют кератопластику. Она предполагает частичную или полную замену поврежденных слоев роговой оболочки трансплантатом, полученным от донора либо искусственным. В результате хирургического вмешательства устраняются дефекты роговицы, восстанавливаются ее форма, свойства и работоспособность.Операция рекомендуется при кератоконусе, дистрофических поражениях, тяжелых травмах, термических и химических ожогах.
Различают несколько разновидностей кератопластики:
- сквозная – заменяют все слои роговицы;
- передняя послойная – трансплантат устанавливают только в передние слои;
- задняя послойная – пересадка производится только в задних слоях.
Чаще всего операцию проводят с помощью лазера. Лазерный луч делает точные разрезы на роговицах донора и пациента, что гарантирует отсутствие ошибок, сводит к минимуму болезненные ощущения и продолжительность реабилитационного периода.
Оперативная офтальмология в основном применяет фемтосекундный лазер, названный так за свою скорость (одна фемтосекунда равняется 10-12 секундам). Он способствует образованию микропузырьков, состоящих из углекислого газа и воды. Под воздействием пузырьков ткань роговицы мягко разъединяется и делает разрез, который точно соответствует необходимой форме и размерам.
Кератопластика выполняется в амбулаторных условиях с применением общего или местного наркоза. После операции пациент возвращается домой.
Швы снимают спустя 6-12 месяцев после проведения операции. Реабилитация занимает около года. Из-за того, что в роговице отсутствуют сосуды, она быстро подвергается патологическим процессам и медленно восстанавливается.
В 90% случаев после кератопластики удается вернуть прозрачность роговице и существенно улучшить зрение.
Источник: https://optic-center.ru/articles/patologii-rogovitsy-prichiny-simptomy-lechenie/
Глазное давление: норма, симптомы повышения, лечение
Часто после работы за компьютером можно ощутить усталость, сухость и жжение глаз. Подобное состояние часто является признаком повышенного глазного давления, которое приводит к различным офтальмологическим заболеваниям.
По этой причине важно вовремя выявлять тревожные симптомы, и лечение у взрослых патологии не потребует больших усилий.
Что это такое
Каждую секунду к органам зрения поступает определенное количество жидкости, затем она оттекает. Нарушение этого процесса является причиной накопления влаги, которая вызывает высокое давление глаз.
При этом деформируются мелкие сосуды, регулирующие отток жидкости, а питательные вещества перестают поступать во все отделы глаза, провоцируя разрушение клеток.
Происходит это под воздействием многих факторов, среди которых:
- большие нагрузки на глаза (плохое освещение в комнате, просмотр ТВ);
- генетическая предрасположенность;
- заболевания внутренних органов и глаз;
- отравление химикатами;
- гормональный сбой;
- плохая экология;
- применение некоторых глазных капель и медикаментов;
- повреждение целостности оболочек глаза;
- стрессовое состояние;
- нарушение работы сердца и сосудов.
Часто патологию обнаруживают у женщин в период менопаузы. Отклонения от нормы могут быть следствием курения и воздействия этанола, большого употребления соли, недостатка минералов и витаминов.
Изменение глазного давления одинаково часто встречается у обоих полов. Повышение его наблюдается преимущественно у людей после 40 лет.
При повышенном ВГД возможно повреждение зрительного нерва
Норма глазного давления у взрослых
Давление глаз измеряют в миллиметрах ртутного столба. Необходимо учитывать, что его цифра может изменяться в зависимости от времени суток. Вечером она обычно ниже, чем утром.
Норма внутриглазного давления у взрослых (таблица)
Иногда повышенное давление является индивидуальной особенностью человека и не считается патологией.
- У мужчин и женщин в возрасте 30-40 лет норма варьируется от 9 до 21 мм рт. ст.
- С возрастом повышается риск развития офтальмологических заболеваний, поэтому после 50 лет важно регулярно проходить обследование дна глаз, мерить давление и сдавать анализы.
- Норма в 60 лет немного выше, чем в более молодом возрасте. Его показатели могут доходить до 26 мм рт. ст. при измерении тонометром Маклакова.
- В возрасте 70 лет и старше нормой считается показатель от 23 до 26 мм рт ст.
Как измеряют
При выявлении и лечении заболеваний глаз важны ультраточные измерения давления, ведь даже незначительное расхождение в показателях может повлечь серьезные последствия.
Существует несколько способов определения глазного давления в условиях стационара.
В зависимости от принципа воздействия они бывают контактные и бесконтактные.
Измерение контактным способом
В первом случае поверхность глаза соприкасается с измерительным прибором, во втором – нет.
Бесконтактный способ измерения ВГД
Офтальмологи применяют один из методов:
- Пневмотонометрия. Измерение давления с помощью воздушной струи.
- Электронограф. Современный способ для измерения ВГД. Он безопасен и безболезнен, основан на усилении выработки жидкости внутри глаза.
- Тонометрия по Маклакову. Проводится под местной анестезией и вызывает небольшой дискомфорт.
Самостоятельно выявить патологию в домашних условиях невозможно.
Симптомы и признаки повышенного ВГД
Обычно небольшое повышение глазного давления никак себя не показывает, и человек не замечает изменений. Симптомы патологии проявляются в зависимости от степени тяжести заболевания.
Для прогрессирующей болезни характерны определенные признаки:
- Повышенная утомляемость глаз.
- Боль в голове в области висков или лба.
- Неприятные ощущения при движении глазных яблок.
- Покраснение белка.
- Дуги и мошки перед глазами на свету.
- Плохое сумеречное зрение.
- Тяжесть, сухость глаз.
- Ухудшение зрения.
В случае сильно повышенного давления человек уже не может выполнять привычную работу, ему тяжело читать текст с мелким шрифтом. При инфекции или воспалительном процессе у больного наблюдается западание глазных яблок, отсутствие блеска.
Как снизить давление в глазах?
Нуждаются в лечении лишь значительные колебания офтальмотонуса, которые влияют на остроту видимости.
Чтобы вылечить повышенное ВГД, доктор обычно назначает таблетки и капли от глаукомы и глазного давления. Они уменьшают выработку внутриглазной жидкости, открывают дополнительные пути для ее оттока. При этом важно выявить причину патологии и направить лечение на устранение основной проблемы.
Сегодня популярны следующие препараты, помогающие снять давление глаз:
- Тимолол.
- Ксалатан.
- Пилокарпин.
- Траватан.
- Бетоптик.
- Фотил.
- Косопт.
Все эти средства должны использоваться под строгим наблюдением врача, ведь они способны снижать даже нормальное давление. Нельзя превышать указанную дозировку.
- Обычно доктор выписывает пациентам жирные кислоты Омега-3. Они поддерживают здоровье глазной сетчатки, предотвращают повышение давления. Иногда врач назначает препараты для лечения гипертонии, сахарного диабета, а также мочегонные лекарства, способные оттягивать лишнюю жидкость из тканей.
- Специалист всегда рекомендует делать гимнастику для глаз или выписывает очки. Придется пересмотреть свой режим дня и рацион питания. Важно ограничить время, проведенное за монитором и перед телевизором.
- Понизить глазное давление в домашних условиях можно с помощью народных методов. В качестве нетрадиционных средств терапии используют настой из побегов дикой груши, крапивы и сон травы. Его пьют трижды в день перед приемом пищи. Также применяют настой пустырника в пропорции 15 г на 250 мл горячей воды. Состав настаивают 60 минут, процеживают и пьют по 1 столовой ложке 3 раза в день. Из одуванчика и меда в соотношении 1 к 1 делают мазь, которую наносят на веки.
При повышенном ВГД необходимо соблюдать меры профилактики, а именно:
- Советуют спать на высокой подушке, которая не должна быть очень мягкой.
- Необходимо сократить количество употребляемого алкоголя, бросить курить.
- Рекомендуют отказаться от сладких и мучных изделий, картофеля, макарон и круп. Стоит увеличить количество черных ягод в своем рационе.
- Один раз в полгода нужно посещать офтальмолога.
- Необходимо чаще гулять на свежем воздухе, вести активный образ жизни и высыпаться.
- Нужно ежедневно заниматься гимнастикой для глаз, а также использовать специальные капли, которые их увлажняют.
Не стоит списывать усталость глаз на обычный недосып, ведь подобная проблема может спровоцировать развитие опасной патологии и стать причиной слепоты. При первых признаках повышенного давления глаз необходимо обратиться к окулисту. Лечить его на начальной стадии гораздо легче.
:
Источник: https://glazaizrenie.ru/stroenie-glaza/glaznoe-davlenie-norma-simptomy-povysheniya-lechenie/
Пахиметрия роговицы глаза
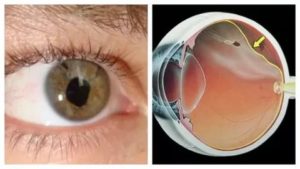
Пахиметрия роговицы глаза — способ диагностики, с помощью которого окулистам удается определить точную толщину роговицы (ТР) центральной части и по краям. Обследование дает возможность оценить общее состояние зрительного анализатора, помогая офтальмологу установить правильный диагноз.
Диагностический метод проводится с помощью ультразвука или оптики. Пахиметрия дает возможность выявить имеющиеся отклонения и провести оценку эффективности уже проводимого лечения.
Показания к пахиметрии
Глаукома — распространенная патология, поражающая миллионы людей. Она способна привести к полной потере зрительного восприятия, если не оказать своевременную помощь. Несколько исследований подтвердили, что ТР — важный параметр прогрессирования болезни. У пациентов с ТР 550 мкм или меньше в 3 раза чаще развивается глаукома. Это указывает на начальный этап развития заболевания.
Пахиметрия — важная диагностическая процедура для предоперационного контроля пациента, который будет проходить рефракционную операцию с эксимерным лазером.
Результатом диагностики в сочетании со степенью зрительного нарушения, подлежащей исправлению, является определение выбор метода преломления, который будет соблюдаться во время операции.
Если толщина недостаточна, обычно выбирают методы LASIK и Z-LASIK (применяется ФРК).Диагностический тест также показан при отеках прозрачной наружной оболочки глаза с деформацией, язвенных поражениях тканей, которые стали результатом инфекционного или воспалительного заболевания. Пахиметрия проводится при дистрофии роговой оболочки, которая передается по наследству.
Противопоказания
Диагностика не проводится пациентам с повреждениями роговицы, если человек прибыл на обследование в состоянии алкогольного или наркотического опьянения.
Также процедура противопоказана пациента с серьезным нарушением психического состояния и при болезнях зрительного анализатора, которые сопровождаются образованием гнойного содержимого. К последним относят:
Нормальная толщина роговицы
У каждого пациента роговица разной толщины, это зависит от анатомических особенностей органов зрения. В норме данный параметр должен находиться в пределах 0,44–0,56 мм. На краю ТР увеличивается, в норме равна 0,7–0,9 мм.
Толстая роговица глаза это хорошо или плохо
Толстой роговица считается при параметрах 561–600 мкм. Это плохо. Толщина роговой оболочки влияет на показатели внутриглазного давления.
Если роговая оболочка находится в пределах 561–600 мкм, то ВГД в действительности будет ниже, чем по результатам тонометрии. Соотношение толщины и измеренного ВГД на протяжении жизни существенно не меняются в здоровой популяции.
Если параметры ТР сильно завышены, ВГД тоже кажется повышенным. Это приводит к неправильно назначенному лечению, которое могло и не требоваться.
Кроме того, следует учитывать соотношение толщины и офтальмотонуса при обследовании пациента с глаукомой.
Виды пахиметрии
Существуют три способа проведения обследования. Они отличаются по технике выполнения и информативности.
Для диагностики используют:
- Оптический метод. Для исследования используется щелевая лампа. Она направляет в зрительный анализатор пациента пучок света, длину и ширину которого регулирует офтальмолог. Такой способ позволяет точно диагностировать толщину роговой оболочки.
- Ультразвуковой способ. Проводится с применением ультразвуковых устройств. Они не только позволяют изучить толщину, но и строение глазного яблока.
- Компьютерную методику. Данный вид пахиметрии выполняется с помощью томографа. Аппарат просвечивает структуры зрительного анализатора и выдает изображение.
Как проходит пахиметрия
Оптическая, ультразвуковая и компьютерная пахиметрия проводится по-разному. При использовании всех методик для одного человека результаты будут разными на каждом устройстве. Поэтому интерпретировать следует, учитывая нормальные показатели для каждого прибора.
Таблица. Способ проведения диагностики в зависимости от методики
| Определение проводится бесконтактным способом. Измерение осуществляется с помощью специальной насадки, которую надевают на щелевую лампу. Этапы:установить подбородок на подставку;зафиксировать голову;широко раскрыть глаза;врач направляет свет в нужный участок органа и вращает ручку пахиметра.Затем проводят измерения толщины на специальной шкале. |
| Контактный способ диагностики. Поэтому окулист получает более точные результаты, с точностью до 10 микрон. Длительность процедуры составляет 1-3 секунды. Процедура безболезненна, но пациент почувствует дискомфорт. После ультразвуковой диагностики промывают глаза антисептическим раствором или водой. |
| Данная процедура считается самой точной. Суть заключается в просвечивании глаз инфракрасным излучением и регистрации отражения от разных структур глазного яблока. Этапы проведения:пациент садится напротив томографа;подбородок и лоб фиксируют;рабочая часть устройства приближается к глазу и проводит сканирование.Длится диагностика не более 10 минут. Применения анестезирующих капель не требуется.Задача пациента — сидеть ровно, не двигаться и не моргать. |
Осложнения после пахиметрии
Диагностические мероприятия хорошо переносятся пациентами. Компьютерная и оптическая пахиметрия считаются самыми безопасными, поскольку нет контакта с роговой оболочкой глаза. При использовании ультразвука датчик слегка с ней соприкасается, поэтому может возникнуть гиперемия слизистой, чувство инородного тела в глазу и слезотечение.
Данные осложнения считаются легкими и проходят в день проведения тестирования. К сложным последствиям относят инфицирование. Это возможно лишь при ультразвуковой диагностике, когда датчик устройства не был продезинфицирован после его применения на другом пациенте.
Чтобы предупредить развитие осложнений офтальмолог может порекомендовать после обследования несколько дней использовать противовоспалительные капли. Также нельзя прикасаться к глазам, пока не сойдут неприятные симптомы.
В инновационном центре «Сколково» презентовали новый препарат для лечения зрения. Лекарство не является коммерческим и не будет рекламироваться… Читать полностью
пахиметрии
Золоторевский Кирилл Андреевич рассказывает, как проводится обследование и что является нормой:
Плохое зрение значительно ухудшает качество жизни, лишает возможности видеть мир таким, каким он есть. Не говоря о прогрессировании патологий и полной слепоте.
МНТК «Микрохирургии глаза» опубликовал статью о безоперационном восстановлении зрения до 90%, это стало возможно благодаря…
Читать полностью Была ли статья полезной? Оцените материал по пятибальной шкале! (2 3,00
Источник: https://proglazki.ru/diagnostika/pahimetriya-rogovitsy-glaza/
Глазное давление – симптомы, причины и методы лечения
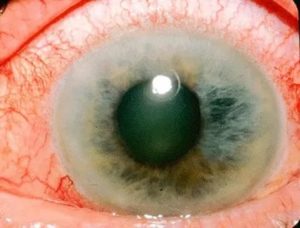
Повышенное глазное давление является достаточно редким, но от этого не менее опасным заболеванием. Оно возникает из-за давления содержимого глазного яблока на внешнюю оболочку глаза – склеру и роговицу.
Оно особенно хорошо чувствуется, если несильно нажать на закрытые веки пальцами, однако зачастую пациенты жалуются на тяжесть и “распирание” глаз даже в обычном состоянии. Особенно остро давление ощущается на фоне других заболеваний – простуды, насморка, головной боли.
Постоянное повышенное глазное давление называют глаукомой. Это серьезное заболевание, которое может привести к снижению зрения или даже полной слепоте. Поэтому необходимо предупреждать возникновение подобных проблем как можно раньше.
Причины возникновения
Нормальное глазное давление составляет от восьми до двадцати шести миллиметров ртутного столба. При таких показателях человек комфортно себя чувствует, и глаз не подвергается лишней нагрузке.
Однако часто в организме происходят сбои, в результате чего усиливается секреция природных жидкостей глаза, а так же нарушается работа сердца и сосудов, что приводит к скачкам давления.
Причиной таких сбоев может послужить стресс, сильная нагрузка (в том числе умственная), недавно перенесенное заболевание.Другой причиной повышения внутриглазного давления может служить изменение анатомического строения глаза. В группу риска входят люди страдающие заболеваниями:
- сердечно-сосудистой системы
- атеросклерозом
- дальнозоркостью
- имеющие наследственную предрасположенность
Рекомендуем прочитать статью по схожей тематике Глаукома — причины, симптомы, лечение
Нужно ли удалять эпикантус, вы можете узнать в этой публикации: https://viewangle.net/bol/e-pikantus/e-pikantus.html
Когда заболевание лишь начинает развиваться, человек может даже не замечать его. Тяжесть в глазах и быструю утомляемость часто списывают на перегрузки или недосып. Однако избавиться от повышенного внутриглазного давления, отоспавшись пару дней, невозможно: даже отступив ненадолго, болезнь вернутся впоследствии.
Прогрессируя, болезнь становится более заметной и доставляет пациенту немало тревог. К самым заметным симптомам относят резкое снижение зрения и частые сильные головные боли, обычно локализующиеся в районе глаз или висков. Так же у страдающих заболеванием наблюдается покраснение глаз и помутнение зрения.
Если не обратиться к офтальмологу на этой стадии и срочно не предпринять меры, можно лишиться зрения, так как зрительный нерв из-за длительного давления может атрофироваться. Поэтому если хотя бы два симптома из перечисленных проявляются в течение нескольких дней, стоит как можно быстрее записываться на прием к специалисту.
Лечение
Лечение зависит в первую очередь от стадии развития заболевания.
Если проблемы начали проявляться лишь недавно и серьезных нарушений функционирования глаза еще не наблюдается, помогут довольно простые методы. Офтальмолог может назначить гимнастику для глаз, ношение специальных защитных очков, увлажняющие глазные капли.
Так же необходимо ограничить нагрузку на глаза, в частности, строго контролировать количество времени, проведенного за компьютером или телевизором.
Стоит исключить занятия, требующие сосредоточенности и напряжения глаз – вязания, бисероплетения, паяния, сборки моделей. Вместо этого лучше отправиться на прогулку по парку или заняться гимнастикой. А вот силовые или контактные виды спорта нужно будет исключить, хотя бы временно: регулярные нагрузки и сотрясения сведут на нет эффект от лечения.Когда заболевание быстро прогрессирует, прибегают к более серьезным мерам вплоть до хирургического вмешательства. Существует два типа операций, проводимый при повышенном внутриглазном давлении это:
- иссечение радужки с помощью лазера
- лазерное растяжение трабекулы
Обе операции позволяют улучшить выход лишних продуктов секреции, благодаря чему давление внутри глаза снижается.
Помимо этого при повышении давления может быть назначено медикаментозное лечение, закапывание специальных препаратов и изменения в образе жизни.
В том случае, если болезнь запущена и возникла глаукома глаза, остановить регрессивные процессы современная медицина бессильна. Однако регулярное наблюдение у специалистов и строгое выполнение их указаний дадут возможность жить практически полноценной жизнью, минимизировав снижение зрения.
Профилактика
К сожалению, хорошее зрение в наше время скорее исключение, чем правило. Поэтому глазам стоит уделять особое внимание: это поможет даже в нынешних реалиях охранить зрение как можно дольше.
В первую очередь, избегайте перегрузок. Если вы работаете за компьютером, хотя бы раз в час давайте глазам пятиминутный перерыв: закройте их, помассируйте веки, а еще лучше выйдете хотя бы в коридор, чтобы разогнать кровь.
Рекомендуем полезный комплекс упражнений для глаз для улучшения зрения.
При каких заболеваниях глаз рекомендуется принимать противовоспалительные глазные капли, можно прочесть здесь.
Старайтесь употреблять в пищу больше здоровых продуктов, по возможности при этом исключая холестерин. Полезными для глаз продуктами являются морковь, черника, а так же морская рыба. Можно периодически пропивать курс витаминов: сейчас предлагаются специальные комплексы для глаз, содержащие все необходимые вещества.
Регулярные занятия физкультурой так же снизят риск повышения давления. Не помешает и массаж воротниковой зоны: благодаря этой процедуре улучшается циркуляцию крови.
И конечно, необходимо регулярно посещать офтальмолога, который при нарушении зрения поможет вовремя предупредить надвигающиеся проблемы.
Источник: https://viewangle.net/bol/glaznoe-davlenie/glaznoe-davlenie-simptomy-prichiny-i-metody-lecheniya.html
Что делать при тонкой роговице глаза: причины и коррекция зрения
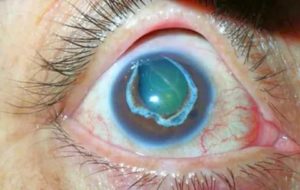
Роговица представляет собой прозрачную линзу глаза, вогнутую внутри и выпуклую снаружи. Она состоит из нескольких ламелей (слоев), через лимб (тоненькие фиброзные волокна) прикрепляется к склере. Роговичный слой здорового человека в среднем имеет толщину 515 мкм.
Параметры тонкой роговичной оболочки составляют 481-520 мкм. Ультратонкая имеет толщину от 430 до 480 мкм. Благодаря роговице световые лучи преломляются и проходят на сетчатку. В некоторых случаях она может истончаться вследствие ослабления связи между коллагеновыми волокнами ее внутренних слоев.
Такой процесс является опасным, он может привести к потере органа зрения.
Причины тонкой роговицы
Основную роль в истончении роговичного слоя отводят наследственному фактору. Если у одного или обоих родителей диагностировалась такая патология, то и дети с 25-50% вероятностью будут ее иметь.
Помимо этого причины патологии кроются в следующем:
- частое воздействие ультрафиолета;
- негативное воздействие окружающей среды;
- некоторые генетические аномалии (синдром Дауна);
- высокая степень близорукости;
- кератоконус (заболевание, при котором роговичная оболочка под влиянием внутриглазного давления начинает усиленно выпячиваться и становится похожей на конус).
В результате истончения роговичного слоя изменяется его форма, наблюдается помутнение.
Диагностика
Для установления диагноза и своевременного устранения истонченной роговицы необходимо пройти целый ряд процедур. Они отражены в следующей таблице.
- Пахиметрия (кератопахиметрия). Измерение толщины роговицы с помощью ультразвука.
- Рефрактомия. С помощью процедуры выявляют сопутствующие проблемы со зрением (астигматизм, близорукость).
- Скиаскопия. Определение способностей глаза преломлять свет.
- Офтальмоскопия. Осмотр с помощью щелевой лампы для оценки сосудов глазного дна, сетчатки, состояние зрительного нерва.
- Биомикроскопия. Помогает выявить помутнение роговичного слоя, трещинки на мембране, разрастание нервных окончаний.
- Кератотопография. Графическое изображение роговичного рельефа.
Консервативная терапия
При небольшом истончении ламелей рекомендована консервативная методика (ношение специальных линз для коррекции зрения). Они по бокам мягкие, а в центре жесткие. Это предотвращает выпячивание роговицы, ее растягивание, истончение и разрыв.
Проведение инстилляций капель, которые устраняют дискомфорт глаз, активизируют регенерационную способность роговицы. Это Тауфон, Флоксал, Офтан Катахром. Применяют гормональные препараты, например Максидекс, витаминные комплексы, иммуностимуляторы, противовоспалительные средства (Наклоф), Эмоксипин в уколах. Дополнительно назначают магнитотерапию, фонофорез, очки Сидоренко.
Операции
Лазерная коррекция зрения при тонкой роговице не всегда показана. Этот вид операции основан на истончении роговичного слоя таким образом, чтобы световые лучи фокусировались точно на сетчатке.
И чем выше степень близорукости, астигматизма, дальнозоркости, тем толще ламель нужно будет удалить.
Поэтому толщина роговичного слоя является главным показателем, который оценивают перед коррекцией зрения.
Читайте в отдельной статье: Язва роговицы: симптомы и лечение заболевания
ФРК (фоторефракционная кератэктомия)
Довольно старая операция по коррекции зрения, которую практикуют уже более 30 лет. Суть заключается в удалении роговичного эпителия и дальнейшем испарении лазерным лучом необходимого количества ламелей.
LASIK
Операция отличается тем, что верхние слои не удаляются полностью, а только срезаются на время операции. В конце лоскут возвращают на место. Но и здесь имеются свои нюансы. Поверхностный слой роговицы очень похож по консистенции на желе и самостоятельно не может удерживать форму, поэтому лоскут срезают вместе с более плотным и глубоким слоем (стромой).
Заживление после коррекции зрения происходит быстрей, но толщина стромы уменьшается и толстую линзу в ней уже нельзя вырезать. Это становится основной причиной, по которой традиционный LASIK не делают при тонком роговичном слое.
Фемтоласик
Процедура основана на срезании лазерным лучом лоскута верхних ламелей и частичном испарении нижних. Эффективность фемтоласика при тонкой роговице зависит от того, какая толщина останется после проведения коррекции. Фемтоласик при тонкой роговице проводится бесконтактно с помощью фемтосекундного лазерного луча. Верхний лоскут приживляется бесшовным методом.
Фемтоласик при тонкой роговице офтальмологи рекомендуют чаще, чем просто ЛАСИК, поскольку на ламели не оказывается механическое воздействие, процедура проводится бесконтактно с помощью инфракрасного излучения.
Лазер посылает импульсы в ламели, в результате чего формируются микроскопические пузырьки. Они постепенно сливаются друг с другом, образуя плоскость расслоения.
Затем врач отводит сформированный клапан и выполняет лазерную коррекцию зрения.
С помощью операции формируется идеальная поверхность расслоения соединительной ткани без механического воздействия.
Лазерная операция
С помощью лазера лоскут вырезается сразу в толще роговичной оболочки и через микроскопический прокол извлекается. Технология SMILE – оптимальная операция при тонкой роговице глаза. С ее помощью можно скорректировать зрение до – 13,5 диоптрий, тогда как операция Ласик позволяет исправить лишь -6 диоптрий.
Роговичный слой может стать тонким по разным причинам. Этот процесс является противопоказанием для проведения некоторых офтальмологических операций. Только врач после проведения тщательной диагностики может посоветовать что делать в такой ситуации и выбрать оптимальный способ лечения.
Источник: https://GlazaLik.ru/bolezni-glaz/bolezni-rogovitsy/tonkaya/
Внутриглазное давление — как его измеряют, какие виды есть
› Заболевания глаз
Внутриглазным давлением (ВГД) (офтальмотонусом) – называется показатель давления находящейся в глазном яблоке жидкости. Внутриглазное давление может быть нормативным, пониженным или повышенным, данные явления обусловлены патологическими процессами или особенностями анатомического строения.
Повышение ВГД у лиц старше 45 лет может привести к глаукоме, защемлению глазного нерва и последующей слепоте.
Виды ВГД
Повышенный офтальмотонус подразделяется на три вида:
- Транзиторный — единичное повышение глазного офтальмотонуса, происходящее в краткий временной отрезок и быстро возвращающийся в норму.
- Лабильный — периодическое увеличение ВГД, с самостоятельным возвращением к нормативным показателям.
- Стабильный — хроническая фаза повышенного офтальмотонуса, с нарастанием процесса и стабильной симптоматикой.
Причины повышенного или сниженного офтальмотонуса
Повышение глазного давления может развиваться при условиях:
- постоянные стрессовые ситуации, связанные с повышенной возбудимостью или эмоциональными всплесками;
- переутомление глаз на фоне времяпрепровождения за компьютером или другими схожими состояниями;
- повышенное артериальное давление (постоянное), гипертония;
- хронические болезни почек;
- нарушение работы сердечно-сосудистой системы;
- болезни щитовидной железы;
- отравление химикатами.
Снижение уровня внутриглазного давления (гипотония) связано с рядом причин:
- травмы глаз;
- попадание инородных тел;
- воспалительные процессы в глазном яблоке;
- ухудшения течения сахарного диабета;
- различные заболевания печени;
- отслаивание сетчатки глаза;
- общее обезвоживание организма;
- инфекционные заболевания глаз.
Нормативные показатели и ВГД при глаукоме
Внутриглазное стандартное давление обычная норма которого составляет до 22 миллиметров ртутного столба. При измерении учитывается время суток (разница день-ночь до 3 мм.рт.ст.) и использовавшийся прибор (по тонометру Маклакова норматив – 17-25 миллиметров ртутного столба, по пневмотонометру – 10-21 мм).
Глазное давление вне зависимости от половой принадлежности (у женщин и мужчин) до 60 лет составляет 9-22 мм, после данного возрастного рубежа – не более 26 мм. Детское внутриглазное давление рассчитывается по тем же нормативам, как и у взрослого населения.
В случае наличия у пациента глаукомы, данные внутриглазного давления могут изменяться в соответствии со степенью тяжести заболевания:
- первоначальная стадия – ВГД может колебаться на уровне от нормального до превышения на 4-5 единиц. Обычно давление не превышает 27 миллиметров ртутного столба.
- выраженная – значение может равняться от 27 до 32 единиц.
- глубокая – давление растет до 33 миллиметров ртутного столба.
- конечная – при ВГД свыше 33 единиц .
Симптоматика повышения и понижения внутриглазного давления
Повышение глазного давления проявляется:
- различные нарушения зрения – сумеречная слепота, прогрессирующая близорукость;
- сокращение поле зрения;
- повышенная усталость глаз – при чтении, работе за офисной техникой;
- покраснение роговицы, симптомы сухого глаза или слезоточивость;
- головные боли, локализирующиеся в лобной области;
- ощущения давления на глаза изнутри.
Понижение внутриглазного давления:
- незначительное снижение остроты зрения (постепенное);
- отечность, помутнение роговицы глаза;
- сухость роговицы;
- западание глазных яблок;
- исчезновение характерного блеска.
Измерение глазного давления
Измерение уровня ВГД проводится в 3 вариантах:
- электротонография;
Все манипуляции по измерению уровня внутриглазного давления осуществляются исключительно квалифицированным врачом-офтальмологом, в домашних условиях (незаконных медкабинетах) проведение подобных процедур строго запрещено и чревато рядом серьезных осложнений.
Измерение глазного давления проводится при профилактическом осмотре у лиц старше 40 лет в обязательном порядке. В случае присутствия в анамнезе генетической предрасположенности, осмотр необходимо проводить не реже 2 раз в течение календарного года.
Методы лечения офтальмотонуса
- Консервативное (без применения медикаментов)
- постоянные гимнастические упражнения для глаз;
- снижение количества времени, проводимого у телевизора и за компьютером;
- использование специализированных защитных очков;
- физические нагрузки и прогулки на свежем воздухе.
Консервативное лечение глазного давления применяется при начале развития болезни и в качестве поддерживающей терапии.
- Медикаментозное (капли от внутриглазного давления)
Простагландины – применяются для увеличения оттока внутренней жидкости (Тафлупрост, Ксалатан, Траватан), обладают высокой эффективностью – через несколько часов после применения происходит заметное снижение глазного давления. При назначении этих средств возможно возникновение побочных эффектов – изменение цвета радужной оболочки глаз, их покраснение и ускорение роста ресниц.
Холиномиметики – используются для сокращения глазных мышц и сужения зрачка (Карбохолин, Пилокартин). Основная функция – увеличение оттока внутриглазной жидкости. Побочные эффекты – ограничение поля зрения (за счет сужения зрачка), болезненные ощущения в области висков, бровей и лба.
Бета-блокаторы – терапевтическое действие начинается в течение получаса и направлено на снижения уровня жидкости, вырабатываемой глазом (Окумед, Окумол, Тимолол, Окупресс, Арутимол). Побочные эффекты – спазм бронхов и снижение количества сокращений сердечнной мышцы.
Ингибиторы карбоангидразы – также снижают производство внутриглазной жидкости (Трусопт, Азопт). Не рекомендуются пациентом с различными заболеваниями почек.
- свежевыжатый томатный сок – пить 4 раза в день по 1⁄4 стакана;
- сок мокрицы – на литр сока добавляется 100 мл спирта, употребляется дважды в день перед едой по 50 г;
- примочки – сок чистотела смешивается с медом, в пропорциях 1 к 1, варится до густой концентрации и применяется в качестве примочек на верхнее веко глаза;
- мазь из меда – мед разбавляется водой, 1 к 1, полученной смесью смазывается область верхних век;
- отвар пырея пью трижды в день, в течение 1 месяца;
- кефир со щепоткой корицы.
Народные средства, используемые для лечения внутриглазного давления, применяются после консультации и одобрения лечащего врача. Возможные аллергические реакции на составляющие компоненты могут привести к развитию различных осложнений.
- лазерное;
- микрохирургическое вмешательство.
Выбор специфического лечения проводится лечащим врачом в зависимости от симптоматики и степени тяжести болезни. Запущенные фазы заболевания требуют операционного вмешательства.
Профилактические мероприятия
Направлены на предотвращение возникновения изменения уровня офтальмотонуса и включают в себя:
- исключение переутомления;
- частые перерывы при работе за компьютером – не менее 5 минут каждый час;
- массаж век;
- отказ от алкоголя;
- правильное питание – уменьшение содержание в употребляемой пище холестерина;
- отказ от напитков, содержащих кофеин и теин;
16.06.2017
Источник: https://ofthalm.ru/glaznoe-davlenie.html
